Ks. artikkelin pdf-versio «http://www.fimnet.fi/cl/laakarilehti/pdf/2012/SLL182012-1411.pdf»1 Lääkärilehden sivuilla (vaatii FiMnet-tunnuksen).
Virtsatieinfektiot ovat tavallisimpia avohoidossa ja sairaaloissa hoidettavia infektioita, ja niiden tärkein diagnostinen menetelmä on virtsaviljely. Selvästi yli puolet viljelyyn tulevista näytteistä on negatiivisia.
Infektion poissulkemisen tai toteamisen nopeuttamiseksi tarvitaan käytäntöön soveltuva seulontamenetelmä.
Virtaussytometria soveltuu seulontamenetelmäksi, kun seulontatuloksessa yhdistetään virtaussytometrin leukosyytti- ja bakteeritulokset tietoon potilaan iästä ja sukupuolesta.
Sairaaloissa nykyisin oleva laitekanta mahdollistaa menetelmän käytön haluttaessa kaikkina vuorokaudenaikoina, jolloin negatiivisten näytteiden vastausviive vähenee merkittävästi.
Seulontapositiivisiksi osoittautuvat näytteet viljellään perinteisin menetelmin mahdollisen taudin-aiheuttajan osoittamiseksi ja mikrobilääkeherkkyyden määrittämiseksi.
Suomessa hoidetaan vuosittain sairaaloissa noin 20 0000 ja avohoidossa noin 250 000 virtsatieinfektiota (6 % avohoitokäynneistä) (1). Kyse on yleensä rakkotason infektiosta. Tauti on tavallinen naisilla ja harvinainen lapsilla ja keski-ikäisillä miehillä. Yleisin taudinaiheuttaja on E. coli (jopa 80 % avohoidon infektioista naisilla). Nykykäsityksen mukaan aikaisemmin terveiden naisten kystiittiepäilyä lukuun ottamatta diagnoosin on perustuttava oireisen potilaan virtsan bakteeriviljelyyn, ja maassamme pyydetäänkin vuosittain yli miljoona virtsaviljelyä (1). Bakteeriviljelyn työvoimavaltaisuuden ja pitkän vastausviiveen vuoksi rutiinimenetelmäksi soveltuvalle seulontatestille on selvä tarve. Päijät-Hämeen sosiaali- ja terveysyhtymässä on otettu rutiinikäyttöön virtaussytometriaan perustuva laboratorioseulonta (2), jolla voidaan vähentää virtsaviljelyn tarvetta ja nopeuttaa tulosten vastaamista merkittävästi.
Seulontamenetelmällä pyritään sulkemaan pois infektion mahdollisuus. Menetelmän tulisi olla nopea ja riittävän herkkä. Lisäksi sen tulisi soveltua sekä laboratorion päivätyöhön että päivystystoimintaan. Perinteisesti virtsa-analytiikassa on käytetty liuskatestejä (virtsan kemiallinen seulonta, U-KemSeul; Kuntaliiton Laboratoriotutkimusnimikkeistön mukainen nimike), jotka soveltuvat yksikertaisina ja nopeina testeinä myös päivystyksen tarpeisiin. Meta-analyysi liuskatesteihin perustuvasta seulonnasta (nitriitti, leukosyyttiesteraasi) osoitti, että menetelmän herkkyys, spesifisyys ja ennustearvo vaihtelevat potilasryhmittäin ja vertailuna käytetyn viljelyn kynnysarvon mukaan. Liuskatestien todetaan soveltuvan seulontaan vain, jos sekä nitriitti että leukosyytit antavat negatiivisen tuloksen (3).
Virtsan soluja ja partikkeleita (mukaan lukien mikrobit) voidaan laskea mikroskopoimalla, mutta se on varsin työvoimavaltainen ja aikaa vievä menetelmä eikä siten sovellu suurten näytemäärien seulontaan. Mikroskopointi on kliinisen kemian laboratorioissa laajalti korvattu virtsan analysointiin kehitetyillä virtaussytometreillä, joiden ansiosta virtsan solujen peruserittely (U-Solut) on pitkälti automatisoitu. Ensimmäisen polven virtaussytometriaan perustuvia analysaattoreita (Sysmex UF-100, Sysmex, Kobe, Japan) on tutkittu virtsatieinfektion seulontamenetelmänä jo 1990-luvulta alkaen (4,5,6,7,8). Tutkimusten positiiviset ja negatiiviset ennustearvot (PPV, NPV) ovat olleet vaihtelevia, ja näin ollen myöskään tuloksista tehdyt päätelmät eivät ole olleet yhtenevät. Uudemman sukupolven laitteisiin (Sysmex UF-500 ja UF-1000) on lisätty oma mittauskanava bakteereille. Tämän muutoksen on odotettu lisäävän mittauksen tarkkuutta ja siten parantavan testin seulontakykyä.
Päijät-Hämeen sosiaali- ja terveysyhtymän kliinisen mikrobiologian ja kemian laborato-rioissa Sysmex UF-500 -laitteella tehdyssä alkuperäistutkimuksessa (2) tutkittiin menetelmän soveltuvuutta virtsan bakteeriviljelyn seulontaan. Tavoitteena oli löytää sellainen sovellus, jota käyttämällä väärien negatiivisten vastausten riski olisi mahdollisimman pieni kun vertailumenetelmänä käytettiin perinteistä virtsaviljelyä (9).
Tutkittava potilasaineisto edusti mahdollisimman hyvin laboratorioihin tulevaa näytemateriaalia; ts. mukana oli sekä sairaalassa että perusterveydenhuollossa otettuja kaikentyyppisiä näytteitä ja vain rakkopunktionäytteet jätettiin pois. Tutkimus osoitti, että uuden sukupolven virtaussytometrit soveltuvat seulontaan parhaiten, kun analysaattorin bakteeri- ja leukosyyttitulosten lisäksi huomioidaan potilaan ikä ja sukupuoli. Muissa vastaavilla virtaussytometreillä tehdyissä tutkimuksissa seulontakriteerinä on käytetty joko pelkästään näytteen bakteerituloksia tai bakteeri- ja leukosyyttituloksia (10,11,12,13), ja siksi seulonnan kattavuus on niissä pienempi kuin Päijät-Hämeen laborato-rion ikä- ja sukupuolitiedot hyödyntävässä sovelluksessa. Menetelmän käyttöönottoon liittyviä seikkoja, laadunvalvontaa, sekä alkuvaiheen kokemuksia on kuvattu tarkemmin alkuperäisjulkaisussa (2) sekä kahdessa kotimaisessa artikkelissa (14,15).
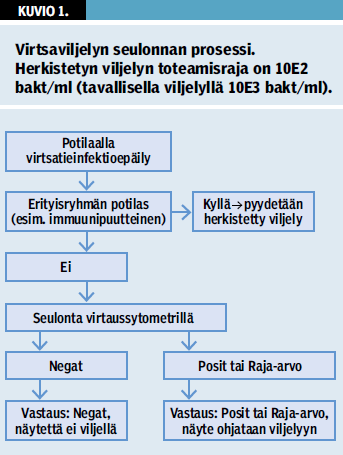
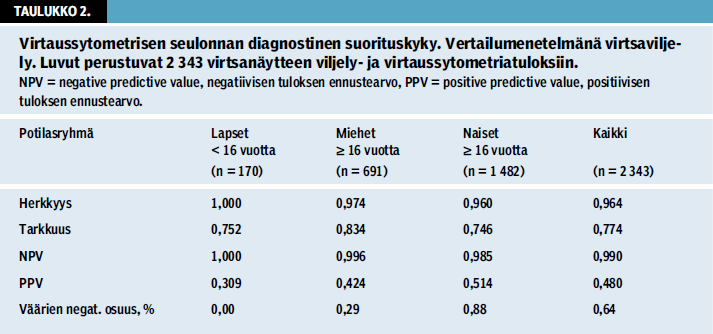
Nykyisin Päijät-Hämeen lähes koko perusterveydenhuollon ja erikoissairaanhoidon potilasaineisto seulotaan ja vain seulonnassa positiiviset näytteet viljellään (kuvio 1 «»1). Erikseen sovittujen potilasryhmien (immuunipuutteiset potilaat) näytteet, joista kokemusta ovat vasta vähän, viljellään käyttäen ns. herkistettyä viljelyä (15) ilman edeltävää seulontaa virtaussytomet-rialla. Seulonnassa käytetyt ikä- ja sukupuolikohtaiset leukosyyttien ja bakteereiden raja-arvot on esitetty taulukossa 1 «»2. Mikäli joko leukosyytti- tai bakteerimäärä näytteessä ylittää raja-arvon, näyte on seulontapositiivinen ja ohjautuu viljelyyn. Seulonnasta annettava vastaus on tällöin Raja-arvo (harmaalla alueella, jossa viljelyn tulosta ei voida ennustaa) tai Positiivinen (viljelyssä on yli 95 %:n todennäköisyydellä merkitsevä löydös). Kuukausittaisessa seurannassa noin 59 % näytteistä on voitu vastata negatiivisiksi ilman viljelyä. Positiivisen vastauksen saa 7 % näytteistä ja harmaalle alueelle (raja-arvo) jää noin 34 % näytteistä. Menetelmän diagnostinen suorituskyky on esitetty taulukossa 2 «»3.
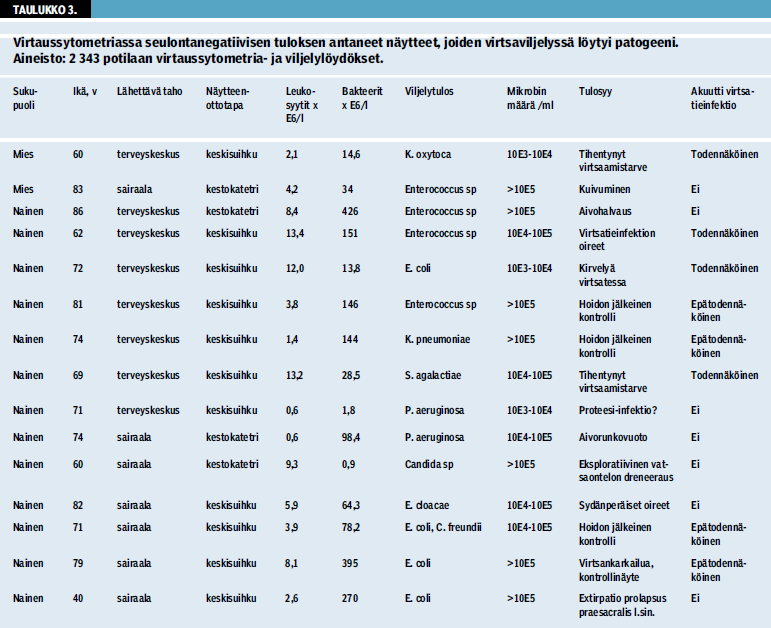
Potilaiden hoidon näkökulmasta pidettiin tärkeänä, että väärien negatiivisten vastausten riski olisi mahdollisimman pieni vertailumenetelmään nähden, ts. testin negatiivinen ennustearvo olisi mahdollisimman suuri (taulukko 2, NPV 0,990). Potilasaineistossa, joka käsitti yhteensä 2 343 näytettä (alkuperäisjulkaisun 948 ja lisäksi 1 395 myöhemmin kerättyä) yhteensä 15 potilaan seulontatulos oli negatiivinen, mutta bakteeriviljelyssä todettiin jokin löydös (taulukko 3 «»4). Potilaat ovat varsin iäkkäitä ja näytteiden leukosyytti- ja bakteerimäärät varsin vähäisiä. Mukana oli kestokatetrinäytteitä, joissa kolonisaatio on hyvin todennäköinen. Suurimmassa osassa tapauksista potilaan tutkimuksen syy oli jokin muu kuin epäily virtsatieinfektiosta ja löydökset yhdistettynä kliinisiin taustatietoihin viittasivat näytteenottoon liittyvään kontaminaatioon tai oireettomaan bakteriuriaan. Kolmessa tapauksessa kyse oli hoidetun infek-tion kontrollinäytteestä, mutta tieto potilaan oireista näytteenottohetkellä jäi epävarmaksi. Ainoastaan neljässä tapauksessa potilaalla oli virtsatieinfektioon sopivia oireita ja seulontatulos näin ollen todennäköisesti virheellinen vertailumenetelmään nähden.
Väärien negatiivisten tulosten riskin ollessa vähäinen testin positiivinen ennustearvo (mukana laskennassa sekä raja-arvotuloksen että positiivisen seulontatuloksen antavat näytteet) on vastaavasti pieni (taulukko 2 «»3, PPV 0,480). Koska kaikki negatiivisen seulontatuloksen ylittävät näytteet viljellään, viljelyn perusteella erotetaan merkitseviksi tulkittavat löydökset vääristä seulontapositiivisista (esim. sekafloorista) ja näin varmistetaan tuloksen oikeellisuus. Negatiivisen viljelytuloksen raja-arvojen (suuri negatiivisen tuloksen ennustearvo) lisäksi potilasaineistostamme voitiin hakea empiirisesti ristiintaulukoimalla ne leukosyyttien ja bakteerien kynnyspitoisuudet, jotka ennustivat merkitsevää positiivista viljelytulosta 95 %:n todennäköisyydellä (suuri positiivisen tuloksen ennustearvo). Näiden arvojen ylittyessä virtaussytometrian tulos vastattiin positiiviseksi (taulukko 1 «»2). Koska virtsaviljelyssä merkitseviksi löydöksiksi osoittautuvien mikrobien kirjo sekä niiden herkkyysmääritystulokset ovat kohtuullisen hyvin ennustettavissa, saattaa tästä tiedosta olla lisäapua kliinisessä potilastyössä. Vastauskäytännöt perusteineen on kuvattu taulukossa 4 «»5.
Virtaussytometrian avulla tapahtuvalla seulonnalla on useita etuja perinteiseen viljelyyn nähden. Menetelmä on nopea ja se on käytössä sairaalassa tarvittaessa myös päivystysaikana. Omassa seurannassamme ympärivuorokautisessa käytössä sairaalassa otettujen näytteiden (n = 1 701) seulontavastausten mediaaniaika oli 48 minuuttia ja avoterveydenhuollon näytteiden (n = 1 784) 3 tuntia 24 minuuttia, näytteen kuljettamiseen kuluvan ajan vuoksi. Perinteisessä, pelkästään viljelyyn perustuvassa menettelyssä negatiivinen vastaus valmistuu aikaisintaan seuraavana päivänä. Mikäli virtsasta löytyy uropatogeeni, sen tunnistaminen ja herkkyysmääritys vie yleensä vielä toisen vuorokauden ja vastausviive on tällöin sama riippumatta siitä, käytetäänkö perinteistä viljelyä tai virtaussytomet-riaa viljelyyn yhdistettynä. Osalle seulonnan perusteella viljelyyn ohjautuvista näytteistä voidaan vastata seulonnasta positiivinen tulos, mikä lisää seulontatulosten hyödynnettävyyttä.
Laiteinvestointia ei useinkaan tarvita, koska suurimmassa osassa Suomen laboratorioista laitteet ovat jo käytössä virtsan partikkelien peruserittelyssä. Laitteet soveltuvat suurienkin näytemäärien sujuvaan ja pitkälle automatisoituun analysointiin ja vastaamiseen. Yksi laite kykenee analysoimaan laitemallin mukaan vaihdellen 50-100 näytettä tunnissa. Bakteeriviljelynäytteiden seulontamenetelmän käyttöönotto ja laadunvalvonta sekä tietojärjestelmien vaatimien muutosten tekeminen vaativat toisaalta asiantuntemusta, ja mm. käytettävät raja-arvot on syytä tarkistaa laboratoriokohtaisesti ennen seulonnan käynnistämistä potilasaineiston mahdollisten erojen takia (14,15).
Virtaussytometrisen virtsaviljelyseulonnan myötä liuskatestien (virtsan kemiallinen seulonta, U-KemSeul) käyttö virtsatieinfektion poissulkuun on useimmiten tarpeetonta. Ke-miallisen seulonnan käyttö tulisikin rajata hematurian, proteinurian ja glukosurian seulontaan.
Seulonnan kustannusvaikutuksia perinteiseen viljelyyn verrattuna ei ole perusteellisesti tutkittu. Sen on kuitenkin useissa kansainvälisissä tutkimuksissa arvioitu tehostavan laboratorion toimintaa. Vastausten huomattava nopeutuminen on varmasti hyödyksi kliinisessä päätöksenteossa.
Oman potilasaineistomme tutkimiseen virtaussytometria soveltuu kokemuksemme mukaan hyvin, mutta kokemukset erityisryhmistä ovat vähäisiä. Lisätietoa tarvitaan mm. immuunipuutteisten potilaiden tutkimuksista.
Virtaussytometrian käyttö virtsatieinfektioiden seulonnassa vähentää tarvittavien viljelyiden määrää merkittävästi, noin 60 %. Se nopeuttaa erityisesti negatiivisen tuloksen vastaamista ja mahdollistaa pitkälle viedyn automaation niin teknisessä suorituksessa kuin tulosten vastaamisessakin. Vaikka menetelmän kustannustehokkuudesta ei ole vielä tutkittua tietoa, on syytä olettaa, että automaation, suurien volyymien myötä laskevien käyttökustannusten sekä toisaalta merkittävästi nopeutuvan vastaamisen edut puoltavat menetelmän käyttöönottoa laajasti suomalaisissa sairaaloissa.
In Finland approximately 20 000 urinary tract infections in hospitals and 250 000 in outpatient care (6% of all outpatient visits) are treated yearly. The disease, usually cystitis, is common among women and rare among children and men. E. coli is the most important aetiological agent, causing as much as 80% of the urinary tract infections in women in outpatient care. According to Finnish evidence-based clinical practice guidelines the diagnosis of urinary tract infections must be based on urine culture in a patient with symptoms, with the exception of cystitis in previously healthy women. Consequently, more than one million urine cultures are requested for diagnosis yearly in Finnish health care. However, urine culture is fairly labour-intensive and due to time delay in reporting there is a need for a suitable screening method. In Päijät-Häme, we have recently adopted flow cytometry as a screening method for urinary tract infections, with age and gender-specific cut-off limits resulting in an overall negative predictive value of 0.99. This reduces the need for urine culture by 59% and speeds up reporting significantly.