Ks. artikkelin pdf-versio «http://www.fimnet.fi/cl/laakarilehti/pdf/2016/SLL72016-486.pdf»1 Lääkärilehden sivuilla (vaatii FiMnet-tunnuksen).
Akuutti umpilisäketulehdus on yleisin kirurgisesti hoidettava vatsan alueen akuutti sairaus. Elämänsä aikana siihen sairastuu arviolta 6,7 % naisista ja 8,6 % miehistä (1,2). Umpilisäketulehduksista 15-25 % on komplisoituneita, eli tulehdukseen liittyy umpilisäkkeen puhkeaminen ja akuutti vatsakalvotulehdus tai umpilisäkkeen vieruspaise. Komplisoituneiden umpilisäketulehduksen osuus vaihtelee ikäryhmittäin, ja osuus on suurin pikkulapsilla ja vanhuksilla (3).
Akuutin umpilisäketulehduksen diagnoosi perustuu oireisiin, kliiniseen tutkimukseen ja laboratoriokokeisiin yhdistettynä tarvittaessa kuvantamiseen. Avohoidossa pystytään anamneesin, kliinisen statuksen ja laboratorioarvojen avulla seulomaan potilaat, joilla umpilisäketulehdus on epätodennäköinen. Sairaalassa tutkitaan ja hoidetaan potilaat, joilta umpilisäketulehdusta ei pystytä näillä keinoin sulkemaan pois.
Aiemmin pidettiin selvänä, että vähäoireisetkin potilaat pitää leikata viipymättä, jotta vältyttäisiin umpilisäkkeen puhkeamiselta. Niinpä jopa 30 % poistetuista umpilisäkkeistä osoittautui leikkaustilanteissa terveiksi. Nykyisin tiedetään, että leikkausmäärien lisääntyessä puhjenneiden umpilisäkkeiden määrä ei merkittävästi vähene, vaan sen sijaan löydetään enemmän terveitä ja lievästi tulehtuneita umpilisäkkeitä, joista osa ilmeisesti paranisi jopa spontaanisti ilman hoitoa (2,4).
Terveen umpilisäkkeen poistoon liittyy sairastuvuutta, ja se lisää kustannuksia ilman hyötyä. Sen sijaan, että leikataan kiireesti kaikki potilaat, joilla on oikeanpuoleinen alavatsakipu, tulee pyrkiä oikeaan diagnoosiin ja tarjota oikea-aikainen hoito sellaisille potilaille, jotka siitä todella hyötyvät. Kuvantamisen kehittyminen on omalta osaltaan mahdollistanut aikaisempaa tarkemman preoperatiivisen diagnostiikan ja vähentänyt turhia umpilisäkkeen poistoja (5).
Umpilisäketulehduksen tyypillinen oire on äkillisesti alkanut vatsakipu, joka tuntuu ensin epämääräisenä koko vatsan alueella tai ylävatsalla ja siirtyy sitten oikealle alavatsalle. Ruokahaluttomuutta ja pahoinvointia sekä lämmönnousua esiintyy usein, mutta korkea kuume ei ole tyypillinen oire taudin alkuvaiheessa. Tärinä ja liikkuminen pahentavat kipua. Oirekuva vaihtelee, osittain oireiden keston mukaan. Jos oireet ovat kestäneet useita päiviä, on pidettävä mielessä umpilisäkkeen vieruspaiseen mahdollisuus. Tuolloin potilaalla on usein oireena myös ripuli.
Umpilisäketulehduspotilaan alavatsa aristaa oikealla puolella, ja tyypillisesti palpaatiossa todetaan paikallinen défence merkkinä peritoneaalisesta tulehdusreaktiosta. Défencen ja tärinäarkuuden puuttuminen ei sulje pois umpilisäketulehduksen mahdollisuutta, sillä joskus umpilisäke sijaitsee anatomisesti caecumin takana eikä ole suorassa kosketuksessa peritoneumiin. Jos umpilisäke on puhjennut ja aiheuttanut vatsakalvotulehduksen, kipu, aristus ja défence ovat laajemmalla alueella alavatsalla tai koko vatsan alueella. Jos umpilisäketulehdukseen liittyy vieruspaise, oireet ovat kestäneet kauemmin ja vatsan palpaatiossa tai tuseeraustutkimuksessa voi tuntua aristava resistenssi.
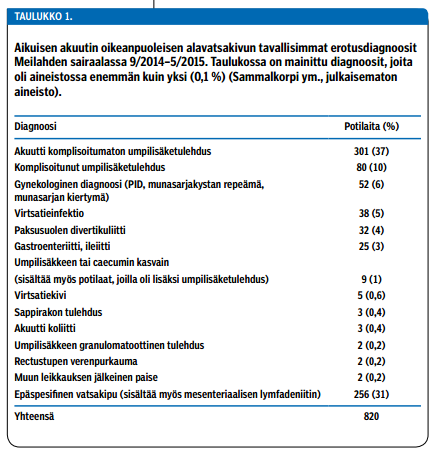
Merkittävällä osalla umpilisäketulehduspotilaita taudinkuva statuslöydöksineen ei ole tyypillinen. Fertiili-ikäisillä naisilla alavatsakivun taustalla on usein myös gynekologisia syitä, ja ne tulee ottaa erotusdiagnostiikassa huomioon. Vanhusväestössä muut oikeanpuoleisen alavatsakivun syyt ovat yleisiä. Diagnosointi voi olla haastavaa myös silloin, kun oireet ovat kestäneet hyvin lyhyen aikaa. Jos oireiden alusta on kulunut alle 12 tuntia, potilasta on tarvittaessa seurattava ja kliininen tutkimus ja laboratoriokokeet uusittava esimerkiksi 6 tunnin kuluttua (6). Raskaana olevilla naisilla umpilisäketulehduksen diagnosointi on myös tavallista vaikeampaa, mutta oikeaan diagnoosiin pääsy ennen leikkaushoitoa on erityisen tärkeää, koska leikkaushoito raskauden aikana lisää keskenmenon ja ennenaikaisen synnytyksen riskiä merkittävästi (7). Taulukossa 1 «»1 on yleisimpiä aikuisen oikeanpuoleisen alavatsakivun erotusdiagnostisia vaihtoehtoja.
Umpilisäketulehduksen diagnostiikassa on osoitettu olevan hyötyä valkosolujen määrän, neutrofiilien suhteellisen osuuden ja CRP-arvon määrittämisestä. Jos kaikki nämä arvot ovat normaalialueella, umpilisäketulehdus on erittäin epätodennäköinen (8,9).
Valkosolujen määrä ja neutrofiilien suhteellinen osuus kasvavat jo taudin alkuvaiheessa, kun taas CRP-arvo nousee hitaammin ja saavuttaa huippunsa 24-48 tunnin kuluessa. Jos oireet ovat kestäneet useita päiviä ja CRP on normaali, umpilisäketulehdus on epätodennäköinen. Toisaalta kohonnut CRP-arvo ei yksinään auta erotusdiagnostiikassa, koska se ei ole millään lailla spesifinen juuri umpilisäketulehdukselle.
Komplisoituneeseen umpilisäketulehdukseen liittyy usein korkea CRP-arvo. Jos potilaalla on umpilisäketulehdus, CRP-arvo yli 100 mg/l viittaa vahvasti komplisoituneeseen tautiin (10,11).
Potilailla, joilla todetaan akuutti umpilisäketulehdus, on usein poikkeavuuksia virtsanäytteessä, joten virtsalöydöstä ei pidä ajatella varmaksi merkiksi virtsatieinfektiosta, jos oireet ja löydökset ovat muuten tyypillisiä umpilisäketulehdukselle (12).
Valtaosalla vatsakipupotilaista umpilisäketulehdus voidaan sulkea pois anamneesin, statuslöydösten ja tavallisten laboratoriokokeiden perusteella ilman kuvantamistutkimuksia. Kuvantamisen kehittyminen on kuitenkin mahdollistanut aikaisempaa huomattavasti tarkemman diagnostiikan (5). Toisaalta kuvantaminen aiheuttaa vääjäämättä viiveen leikkaushoitoon pääsyssä ja tämä puolestaan lisää umpilisäketulehduksen komplisoitumisen riskiä (11). Niinpä kuvantamistutkimukset tulisikin kohdentaa potilaisiin, joilla epäillään umpilisäketulehdusta, mutta diagnoosi on kliinisen kuvan ja laboratoriolöydösten perusteella epäselvä.
Kaikukuvauksessa on mahdollista havaita tulehtunut umpilisäke. Tutkimuksen sensitiivisyys on tutkimuksissa ollut 78 % ja spesifisyys 83 %, mutta huomattavasti parempiakin lukuja on julkaistu. Kaikukuvauksella ei taitavakaan radiologi voi sulkea pois umpilisäketulehduksen mahdollisuutta, mutta jos umpilisäketulehdus voidaan todeta siinä, vältetään tietokonetomografian säderasitus ja siitä aiheutuva kustannus (13). Tämä on erityisen tärkeää nuorille potilaille, joilla säteilyn haitat korostuvat.
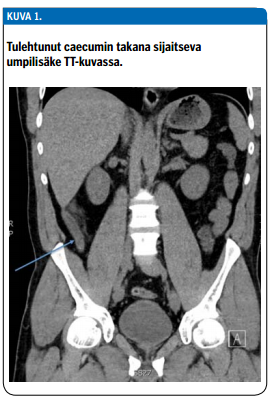
Tietokonetomografian tarkkuus ja herkkyys ovat selvästi paremmat kuin kaikukuvauksen tai kliinisen arvion. Sitä voidaan pitää perustutkimuksena silloin, kun potilaalla epäillään umpilisäketulehdusta mutta taudinkuva on jollain tavalla epätyypillinen. Umpilisäketulehduksen diagnostiikassa saadaan riittävä tarkkuus myös tavanomaista pienempiä sädeannoksia käytettäessä (14). Tutkimuksessa nähdään tavanomaista paksumpi umpilisäke ja ympäröivän rasvan turvotus (kuva 1 «»2). Tutkimuksissa TT-kuvauksen sensitiivisyys on ollut 91 % ja spesifisyys 90 %, mutta joissakin tutkimuksissa on päästy jopa 95 %:n spesifisyyteen. (15) Umpilisäkkeen kuoliota tai puhkeamaa ei voida TT-tutkimuksen perusteella luotettavasti todeta, mutta umpilisäkkeen viereinen paise näkyy kyllä (16,17).
Nuorten potilaiden kuvantamistutkimukset suositellaan aloitettavaksi kaikukuvauksella. Jos diagnoosi on sen jälkeen vielä epävarma, suositellaan vatsan pieniannos-TT-kuvausta, jonka säderasitus on vain noin neljännes standardiannoksella tehtyyn TT-kuvaukseen verrattuna (14). Vanhempien (esim. yli 35-vuotiaiden) potilaiden tutkimuksissa voidaan edetä suoraan pieniannos-TT-kuvaukseen. Monissa maissa lähes kaikki umpilisäketulehdusepäilyn vuoksi päivystykseen hakeutuvista potilaista tutkitaan TT-kuvauksella, ja tämän käytännön on todettu auttaneen vähentämään terveiden umpilisäkkeiden poistoja (18).
Magneettikuvauksella saavutetaan taitavissa käsissä TT-kuvausta vastaava tarkkuus ja herkkyys, ja sitä suositellaan käytettäväksi raskaana olevien potilaiden kaikukuvauksen jälkeen, jos diagnoosi on jäänyt epäselväksi. Pelkän kliinisen diagnostiikan tarkkuus on raskausaikana heikko ja vatsan alueen leikkauksiin, myös terveen umpilisäkkeen poistoon, liittyy suuri keskenmenon tai ennenaikaisen synnytyksen riski (7,19,20).
Säteilyn riskeistä ei ole satunnaistettuja tutkimuksia, ja riskien arviointi on vaikeaa. On kuitenkin arvioitu, että mikäli jokainen alavatsakipupotilas kuvataan TT:llä, jokaista 12:ta estettyä terveen umpilisäkkeen poistoa kohden saatetaan aiheuttaa jopa yksi säteilystä aiheutuva syöpäkuolema; tässä arviossa ei oteta huomioon yleistä sairastuvuutta syöpään (21). Umpilisäketulehdus on yleisin teini-iässä ja varhaisessa aikuisuudessa, ja säteilyn haitat ovat suurimmillaan juuri nuorilla potilailla (22). Kuvantamisen lisääntyessä korostuu myös väärien negatiivisten ja positiivisten löydösten riski.
Diagnostiikkaa helpottamaan on kehitetty sekä lapsi- että aikuispotilaille erilaisia pisteytysjärjestelmiä, joiden tarkoituksena on kliinisiä oireita ja löydöksiä sekä laboratoriotuloksia käyttäen jakaa potilaat umpilisäketulehduksen todennäköisyyden perusteella kolmeen ryhmään: todennäköinen, mahdollinen ja epätodennäköinen. Tarkoituksena on, että todennäköisen umpilisäketulehduksen ryhmässä potilaat leikataan ilman jatkotutkimuksia ja epätodennäköisen umpilisäketulehduksen ryhmän potilaat voidaan kotiuttaa ilman jatkotutkimuksia, mikäli kliinisen tutkimuksen perusteella ei epäillä jotain muuta hoitoa vaativaa sairautta. Näin jatkotutkimukset kohdennettaisiin potilaisiin, jotka hyötyvät niistä eniten, eli ryhmään, jossa umpilisäketulehdus on mahdollinen mutta jossa monilla potilailla on myös jokin muu syy oireisiinsa (23-27).
Pisteytysten avulla päästään tarkempaan diagnoosiin kuin pelkän kliinisen arvion perusteella. Erityisesti päivystäjät, jotka harvemmin kohtaavat umpilisäketulehduspotilaita, hyötyisivät toimivan pisteytyksen käytöstä päätöksenteon tukena. Pisteytyksiä hyödyntämällä on saatu vähennettyä sekä terveiden umpilisäkkeiden poistoja että TT-kuvausten tarvetta diagnostiikassa (28,29,30).
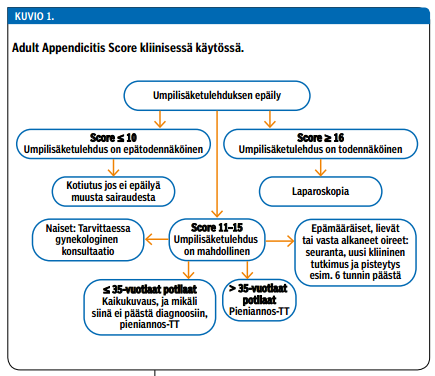
HYKS Vatsakeskuksen Meilahden sairaalassa on kehitetty uusi diagnostinen pisteytys umpilisäketulehdukselle, Adult Appendicitis Score, ja se on otettu syksyllä 2014 kliiniseen käyttöön Meilahden sairaalan päivystyspoliklinikan lisäksi Kuopion yliopistollisessa sairaalassa (taulukko 2 «»4). Siitä on tehty verkkoon laskuri, joka on vapaasti myös muiden päivystävien yksiköiden käytettävissä (www.appendicitisscore.com). Pisteytyksen tarkoituksena on ohjata kuvantamistutkimusten käyttöä niistä eniten hyötyvään potilasryhmään ja toisaalta ohjata suoraan leikkaukseen sellaiset potilaat, joilla kuvantaminen ei oleellisesti paranna diagnostista tarkkuutta (kuvio 1 «»5). Tutkimus pisteytyksen käyttöönoton vaikutuksista diagnostiikan tarkkuuteen ja nopeuteen sekä kuvantamisen käyttöön molemmissa yksiköissä on analysointivaiheessa (31).
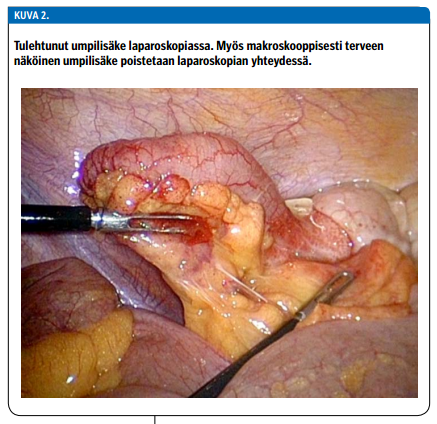
Umpilisäketulehduksen suositeltava hoito on umpilisäkkeen poistoleikkaus (kuva 2 «»3). Laparoskopian on todettu olevan avokirurgiaa merkittävästi parempi vaihtoehto ainakin fertiili-ikäisille naisille, fyysistä työtä tekeville, lihaville, yli 65-vuotiaille, perussairaille ja aina perforaatiotilanteessa. Sen on todettu lyhentävän paranemisaikaa kaikilla potilailla avokirurgiaan verrattuna lisäämättä komplikaatioita. Haavakomplikaatioita on laparoskooppisessa umpilisäkkeen poistossa merkittävästi vähemmän kuin avoleikkauksessa (32-36). Komplisoitumattomassa umpilisäketulehduksessa laparoskooppisen umpilisäkepoiston jälkeen potilas kotiutetaan tyypillisesti vuorokauden kuluessa leikkauksesta, ja sairauslomaa tarvitaan useimmiten 7-10 vrk työnkuvan mukaan vaihdellen.
Potilaalle tulisikin tarjota laparoskooppista leikkausta aina, kun se on hoitoyksikössä mahdollista ilman merkittävää hoidon viivästymistä. Mikäli umpilisäke on puhjennut ja aiheuttanut vatsakalvotulehduksen, toipumisaika on pidempi ja komplikaatiot yleisempiä.
Umpilisäkkeen vieruspaise on perinteisesti hoidettu konservatiivisesti suonensisäisillä antibiooteilla, ja usein umpilisäke on poistettu myöhemmin tulehduksen rauhoituttua. Tuore prospektiivinen satunnaistettu tutkimus osoitti kuitenkin, että umpilisäkkeen vieruspaiseen hoidossa saadaan parempi tulos kokeneen kirurgin leikatessa potilaan laparoskooppisesti akuutissa tilanteessa (37).
Tutkimuksissa suuri osa antibiootein hoidetuista potilaista on näyttänyt paranevan komplisoitumattomasta umpilisäketulehduksesta ilman leikkausta, mutta konservatiiviseen hoitoon liittyy lisääntynyt peritoniittiriski (30). Lisäksi noin kolmannes potilaista joudutaan leikkaamaan joko hyvin pian tai taudin uusiutumisen takia vuoden kuluessa (38).
Umpilisäketulehduksen konservatiivista hoitoa käsittelevissä tutkimuksissa on ollut lukuisia heikkouksia. Esimerkiksi tuoreen suomalaisen tutkimuksen ajanjaksona tutkimuskeskuksissa suurin osa umpilisäketulehduksista hoidettiin kuitenkin leikkaamalla, joten suurin osa komplisoitumattomista umpilisäketulehduksista hoidettiin tutkimuksen ulkopuolella. Tästä herää epäily, että tutkimuspotilaat ovat olleet valikoituneita (38).
Useiden tutkimusten perusteella on esitetty, että nimenomaan vähäoireisessa umpilisäketulehduksessa esiintyy spontaania parantumista, ja vähäoireisten potilaiden valikoituminen antibioottitutkimuksiin voi osaltaan selittää niistä saatuja tuloksia (39,40). Tätä näkemystä tukee myös italialaisten tutkimus, jossa korkeampi appendisiitin diagnostinen pisteluku (Alvarado- ja AIR-pisteet) oli merkitsevässä yhteydessä antibioottihoidon epäonnistumiseen (41).
Yhtään lumekontrolloitua tutkimusta antibioottien tehosta umpilisäketulehduksen konservatiivisessa hoidossa ei ole julkaistu, joten näyttöä antibioottien merkityksestä taudinkululle ei ole. Toisen yleisen vatsan alueen tulehduksen, divertikuliitin, on hiljattain osoitettu paranevan yhtä hyvin antibioottihoidolla ja ilman hoitoa (31).
Valikoimalla konservatiiviseen hoitoon vain sellaiset potilaat, joilla tietokonetomografiassa ei nähdä umpilisäkkeen sisällä fekaliittia tai muita komplisoituneen taudin merkkejä, saatetaan vähentää umpilisäkkeen puhkeamisen riskiä. Konservatiivisen hoidon edellytykseksi onkin esitetty, että komplisoitumaton umpilisäketulehdus on varmistettu TT-kuvauksessa (38). Taudinkulkua ei kuitenkaan pysty ennustamaan varmasti millään yksittäisellä menetelmällä, ja myös TT-kuvauksen kyky yksin erotella umpilisäketulehduksen komplisoituvaa muotoa on rajallinen (16,17). Pisteytyksiä käyttämällä tarkkuutta voitaisiin parantaa (42). Merkittävällä osalla potilaista umpilisäkkeeseen kehittyy kuolio, joka edelleen etenee puhkeamaan, ellei umpilisäkettä poisteta ajoissa (11).
Tulehtuneen umpilisäkkeen kirurginen poisto laparoskooppisesti on erittäin turvallinen ja vaikuttava hoito (43). Konservatiivisesta hoidosta tarvittaisiin lisää tutkimustietoa, jotta sitä voisi ensisijaisena suositella. Tärkein tekijä on potilasvalinta: millä diagnostisilla kriteereillä konservatiivinen hoito on turvallista. Pitkäaikaisseurannan tuloksia ei ole julkaistu. Suuri osa potilaista on nuoria, ja umpilisäketulehdus voi uusiutua myöhemmin vuosienkin päästä ja johtaa lopulta kuitenkin leikkaushoitoon. Konservatiivisen hoidon protokollat ovat edellyttäneet TT-kuvausta, josta kertyy potilaille säderasitusta, varsinkin jos se joudutaan toistamaan taudin uusiutuessa. Komplisoitumattomissakin tapauksissa 1-2 %:ssa umpilisäkkeistä esiintyy kasvaimia, ja niiden poistamatta jättäminen saattaa aiheuttaa suuria ongelmia potilaalle. Kustannuksia laskettaessa pitäisi ottaa huomioon myös diagnostiikkaan ja uusiutumisiin liittyvät kustannukset, joten pitkässä seurannassa leikkaushoito voi osoittautua kustannustehokkaammaksi vaihtoehdoksi.
Komplisoituneiden umpilisäketulehdusten osuus lisääntyy oireiden keston pidentyessä. Kun oireet ovat kestäneet alle 24 tuntia, komplisoituminen on harvinaista. Jopa puolet umpilisäkkeen puhkeamisista tapahtuu jo ennen sairaalaan hakeutumista. Tästä syystä avohoidon päivystävien lääkärien rooli umpilisäketulehduksen komplisoitumisen estämisessä on keskeinen. Kun umpilisäketulehduksen oireet ja tyypilliset kliiniset ja laboratoriolöydökset todetaan, potilas tulee viipymättä lähettää sairaalapäivystykseen arvioon. Oireiden ja löydösten ollessa lievät tai epämääräiset voidaan potilasta seurata esimerkiksi 6-8 tuntia, mikäli tämä on mahdollista, ja toistaa sitten kliininen tutkimus ja laboratoriokokeet. Potilaan lähettäminen kotiin esimerkiksi kokonaiseksi vuorokaudeksi voi joissain tapauksissa pidentää viivettä liikaa.
Myös sairaalassa hoidon viiveellä on vaikutus puhkeamisriskiin (11,30,31,32,33). Jos potilas odottaa sairaalassa leikkaushoitoa yli 12 tuntia, on puhkeaman riski kaksinkertainen verrattuna alle 6 tuntia odottaneen potilaan riskiin (11). Diagnoosin ja hoidon nopeus ei saisi kuitenkaan tulla tarkkuuden kustannuksella, vaan turhia umpilisäkkeen poistoja tulisi välttää ja pyrkiä nopeaan diagnoosiin ja viivytyksettömään leikkaushoitoon potilailla, jotka sitä todella tarvitsevat.
Umpilisäketulehduksen diagnoosi voi olla haastava, mutta useimmiten umpilisäketulehdus voidaan sulkea pois vatsakivun syynä avohoidossa anamneesin ja tavanomaisen kliinisen tutkimuksen sekä laboratoriolöydösten perusteella. Kliinisellä pisteytyksellä voidaan päästä nopeasti tarkempaan diagnoosiin ja ohjata oi-keat potilaat kuvantamistutkimuksiin. Potilaille, joilla todetaan umpilisäketulehdus, tulee tarjota kiireellistä leikkaushoitoa ensisijaisesti laparoskooppisesti, jos se on hoitoyksikössä mahdollista ilman merkittävää hoidon viivästymistä.
Acute appendicitis is the most common indication for emergency general surgery. Diagnosis of acute appendicitis is based on symptoms, physical examination, laboratory tests and imaging. Diagnostic scoring enables faster and more accurate diagnosis compared to clinical diagnostics and helps to select patients in need of diagnostic imaging. The gold standard in treatment of acute appendicitis is prompt, preferably laparoscopic, appendectomy. Delay in treatment is associated with increased risk of perforation.