Ks. artikkelin pdf-versio «http://www.fimnet.fi/cl/laakarilehti/pdf/2017/SLL452017-2593.pdf»1 Lääkärilehden sivuilla (vaatii FiMnet-tunnuksen).
Rakkula on nestetäytteinen muutos iholla. Muutoksen koon mukaan rakkulat voidaan jakaa vesikkeleihin (< 1cm) ja bulliin (> 1cm). Rakkuloiden muodostumista voivat aiheuttaa monet tekijät. Varsinaisia ihon rakkulasairauksia on useita, ja lisäksi moniin ihosairauksiin liittyy rakkulanmuodostusta (taulukko 1 «»1).
Rakkulat voivat sijaita ihon eri kerroksissa. Sijainti vaikuttaa esimerkiksi niiden koossapysyvyyteen. Useimmiten rakkulat sisältävät kirkasta kudosnestettä, johon voi toisinaan olla sekoittunut verta. Artikkelissa käsitellään yleisimpiä ihon rakkulointia aiheuttavia tekijöitä lukuun ottamatta sameita rakkuloita (pusteli) aiheuttavia ihosairauksia ja ihon rakkulointia vastasyntyneellä.
Varsinaisilla rakkulataudeilla tarkoitetaan yleensä autoimmuuni-ihosairauksia, joissa elimistön tuottamat autovasta-aineet kohdistuvat ihon rakenneproteiineihin ja aiheuttavat rakkulanmuodostuksen epidermiksen eli orvaskeden sisälle tai tyvikalvovyöhykkeeseen. Autoimmuunirakkulatautien diagnostiikka perustuu erikoissairaanhoidossa otettavan ihonäytteen immunofluoresenssitutkimukseen ja spesifisiin vasta-ainetutkimuksiin.
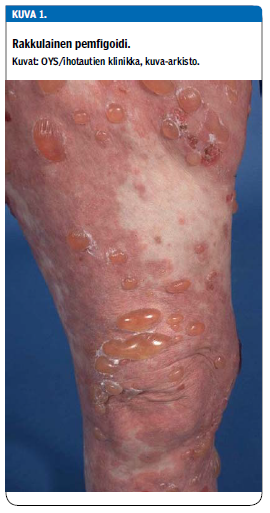
Pemfigoidiryhmän sairauksista yleisin on rakkulainen pemfigoidi. Siinä IgG-luokan autovasta-aineet kohdistuvat ihon tyvikalvovyöhykkeen BP180-proteiiniin (kollageeni XVII). Ne voidaan osoittaa nauhamaisena kertymänä tyvikalvovyöhykkeessä ihonäytteen immunofluoresenssitutkimuksessa ja seerumin BP180-vasta-ainetutkimuksella (S-PemfiAb, HUSLAB, Helsinki). Autovasta-aineiden vaikutuksesta hemidesmosomiliitokset rikkoontuvat ja syntyy subepidermaalinen, tyvikalvovyöhykkeessä sijaitseva rakkula.
Rakkulaista pemfigoidia esiintyy yleensä iäkkäillä. Rakkulat ilmaantuvat tyypillisesti vartalolle ja raajojen tyviosiin, etenkin taivepuolelle (kuva 1 «»2). Rakkulat voivat esiintyä terveen näköisellä tai punoittavalla iholla. Noin 10-20 %:lla pemfigoidipotilaista on rakkuloita limakalvoilla, yleensä suussa.
Tautiin kuuluu lähes poikkeuksetta voimakas kutina, joka voi ilmaantua useita kuukausia ennen rakkuloita. Huomionarvoista on, että joka viidennellä pemfigoidipotilaalla ei ole rakkuloita, vaan oireena ovat ihon kutina ja osin raapimisesta aiheutuvat epäspesifiset muutokset (1,2). Pemfigoidin ilmaantuvuus on suurentunut useissa maissa, myös Suomessa (3-5).
Raskauspemfigoidi on harvinainen, tyypillisesti raskauden toisella tai viimeisellä kolmanneksella alkava autoimmuuni-ihosairaus. Kutina alkaa yleensä navan seudusta, ja iho-oireet voivat olla monimuotoisia ilmeten myös ihon rakkulointina. Raskauspemfigoidia sairastavat naiset kuuluvat äitiyspoliklinikan seurantaan, koska sairauteen liittyy sikiön kasvuhidastuman riski (6).
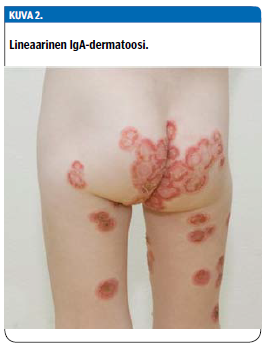
Lineaarinen IgA-dermatoosi on lapsillakin tavattava, ihon rakkulointia aiheuttava pemfigoidi-ryhmän sairaus, jossa punoitus ja rakkulointi esiintyvät rengasmaisina muodostelmina (1) (kuva 2 «»3).
Pemfigusryhmän rakkulataudit ovat ihon autoimmuunisairauksia, joissa rakkulat muodostuvat ihon ylimmässä kerroksessa (intraepidermaalisesti). Ne ovat siten herkempiä rikkoutumaan kuin subepidermaaliset pemfigoidirakkulat.
Pemfiguksessa IgG-luokan vasta-aineet kohdistuvat keratinosyyttien välisten desmosomiliitosten rakenneproteiineihin, desmogleiineihin. Ihokoepalan immunofluoresenssitutkimuksessa nähdään verkkomainen kuviointi epidermiksen soluvälitiloissa, ja autovasta-aineet voidaan osoittaa seerumitutkimuksilla (S -Dsg1Ab ja S -Dsg3Ab, HUSLAB, Helsinki).
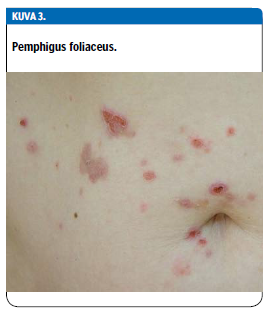
Pemfigustautiryhmän päätyypit ovat pemphigus vulgaris ja Suomessa yleisempi pemphigus foliaceus (7). Pemphigus vulgarikselle ovat tyypillisiä kookkaat, helposti rikkoutuvat rakkulat. Pemphigus foliaceuksessa (kuva 3 «»4) rakkuloita ei sen sijaan usein näe enää potilaan tullessa vastaanotolle, vaan iholla esiintyy lähinnä rakkuloiden jälkitilaan sopivia rikkoumia, eroosioita.
Pemfigustaudit esiintyvät keskimäärin nuoremmilla kuin pemfigoidit. Pemphigus foliaceus- potilailla ei esiinny limakalvo-oireita. Pemphigus vulgaris -potilailla limakalvo-oireet sen sijaan ovat yleisempiä kuin pemfigoidissa. Pemphigus vulgaris alkaakin usein suun limakalvojen kivuliaina haavaumina, tai kuten harvinaisessa paraneoplastisessa pemfiguksessa, erittäin kivuliaana ja rajuoireisena suutulehduksena.
Iho-oireiden tyyppipaikkoja ovat kasvot, päänahka ja ylävartalo. Pemfigus on länsimaissa huomattavasti harvinaisempi kuin pemfigoidi, mutta Välimeren ympäristön väestössä sitä esiintyy enemmän kuin muissa länsimaissa (1,8).
Ihokeliakia on Suomessa varsin yleinen autoimmuunitauti (9). Siihen liittyy selvä perinnöllinen alttius. Ihokeliakiassa IgA-luokan vasta-aineet kohdistuvat ihon kudostransglutaminaasi 3:a (TG3) kohtaan.
Tauti oireilee tyypillisesti kyynärpäissä, polvissa ja pakaroiden alueella voimakkaasti kutisevin rakkuloin. Kutina on usein niin kovaa, etteivät rakkulat ole enää ehjiä potilaan tullessa vastaanotolle, vaan potilas on raapinut ne rikki. Ihokeliakia todetaan ihokoepalan immunofluoresenssitutkimuksella, joka tehdään erikoissairaanhoidossa. On tärkeää huomata, että negatiivinen tulos seerumin keliakiavasta-ainetutkimuksessa ei sulje pois ihokeliakian mahdollisuutta (10,11).
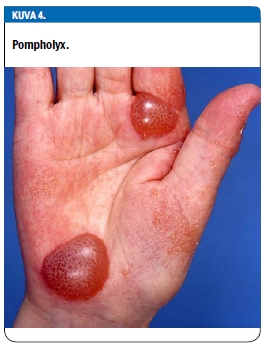
Pompholyx eli dyshidroosi on ekseeman muoto, jossa esiintyy kirkkaita, usein pieniä nesterakkuloita kämmenissä tai jalkapohjissa. Toisinaan rakkulat voivat laajentua jopa 1-2 cm:n kokoisiksi bulliksi (kuva 4 «»5).
Ilmiön syntymekanismi on epäselvä. Aiemmin näiden rakkuloiden ajateltiin olevan hikirakkuloita. Tästä johtuu taudin toinen nimitys, dyshidroosi. Hikoilun tiedetään joka tapauksessa pahentavan pompholyxia.
Potilaalla saattaa olla muita ekseeman oireita, kuten ihon punoitusta ja hilsehdintää. Sen sijaan bakteeri-infektion merkit, kuten märkäinen, samea rakkulaneste, kellertävä karsta tai kipu, puuttuvat. Tilaan liittyy usein kutina. Pompholyx on yleisempi naisilla kuin miehillä, ja on arvioitu, että yli puolella potilaista olisi taustalla atooppinen taipumus. Joskus oireilun taustalta paljastuu kosketusallergia (12,13).
Ihon sieni-infektioita aiheuttavat dermatofyytit, eli silsasienet, sekä hiivasienet, kuten Candida ja Malassezia furfur. Niistä merkityksellisimpiä taudinaiheuttajia iholla ovat silsasienet. Silsa esiintyy yleisimmin jaloissa.
Tavallisimmat jalkasilsan aiheuttajat ovat ihmisestä toiseen tarttuvat Trichophyton rubrum ja T. mentagrophytes. Ärhäkkä sieni-infektio voi aiheuttaa rakkulointia. Tällöin iholla näkyy aina myös muita sieni-infektion aiheuttamia oireita, kuten punoitusta ja hilseilyä. Sieni-infektioihin voi liittyä myös kutinaa.
Varvasvälisilsa voi tehdä ihon valkoiseksi ja maseroituneeksi, ja maseroitunut iho saattaa irrota tai halkeilla. Rikkoumat iholla toimivat infektioportteina myös bakteereille. Jalan ruusutulehdus saa usein alkunsa sieni-ihottuman rikkomasta varvasvälistä.
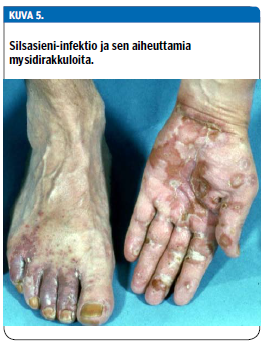
Osalle potilaista kehittyy immunologisella mekanismilla jalkasilsan yhteydessä kirkkaita, steriilejä rakkuloita käsiin. Tällöin puhutaan id-reaktiosta tai mysideistä (kuva 5 «»6). Näitä rakkuloita voi olla vaikea kliinisesti erottaa pompholyx-rakkuloista, joten käsi-ihottumapotilaan jalatkin kannattaa tutkia. Varvasvälien silsa jää usein potilaalta huomaamatta, joten jalat on syytä tutkia, vaikkei niissä potilaan mukaan olisi iho-ongelmia. Sieni-infektio varmistetaan nopeimmin ihon pintanäytteen dermatofyyttien nukleiinihappo-osoituksella (Dermatofyytti-NhO). Näytteenottotekniikka on samanlainen kuin sieniviljelynäytettä otettaessa (14).
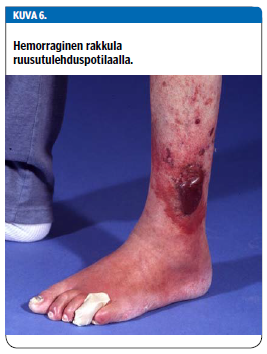
Erysipelas eli ihon ruusutulehdus on yleisimmin beetahemolyyttisen streptokokin aiheuttama ihon syvempien kerrosten tulehdus. Sen tyypillisiä oireita ovat ihon tarkkarajainen punoitus ja kuumoitus yhdessä yleisen huonovointisuuden kanssa. Ihon rakkulointia esiintyy noin 5 %:ssa ruusutulehduksista. Tämä on yhteydessä vaikeampaan taudinkuvaan (15). Rakkulat voivat olla pieniä vesikkeleitä, mutta tyypillisimmin nähdään kookkaita, joskus verensekaisenkin kudosnesteen täyttämiä bullia (kuva 6 «»7). Etenkin ylipainoiset potilaat ovat muita alttiimpia ruusutulehduksen paikallisille komplikaatioille, kuten rakkuloiden tai märkäpesäkkeiden muodostumiselle (16,17).
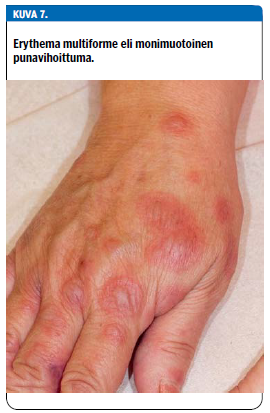
Herpes-virus tai muu infektio (esimerkiksi mycoplasma pneumoniae) voi laukaista immunologisella mekanismilla erythema multiformen eli monimuotoisen punavihoittuman. Sille ovat tyypillisiä ihon ns. kokardileesiot eli vaaleaa, harmahtavaa keskustaa ympäröivä tummanpuhuva rengasmainen punoitus. Sen ympärillä saattaa vielä olla vaaleampi punoittava vyöhyke. Kuolioitunut epidermis kokardileesion keskellä voi muodostaa myös rakkulan (kuva 7 «»8).
Erythema multiforme -leesiot ovat halkaisijaltaan noin 1-2 cm. Niitä on tyypillisesti kämmenissä ja jalkapohjissa, usein laaja-alaisesti myös raajoissa ja vähemmässä määrin vartalolla. Myös huulissa sekä suun, silmien tai genitaalien limakalvoilla voi olla rakkuloita. Tällöin puhutaan erythema multiforme majorista.
Iho-oireet kehittyvät muutamassa päivässä, eivätkä vaihda paikkaa. Usein potilaat ovat nuoria aikuisia. Noin 90 %:ssa tapauksista erythema multiformen aiheuttajana on infektio, useimmiten herpes simplex -virus. Alle 10 %:ssa tapauksista laukaisijana voi kuitenkin olla lääke, yleisimmin tulehduskipulääkkeet, sulfa, epilepsialääkkeet ja antibiootit. Toistuvassa erythema multiformessa on usein aiheuttajana uudelleen aktivoitunut herpesinfektio. Onkin esitetty, että näillä potilailla saattaa olla taustalla geneettinen alttius tälle reaktiolle (18).
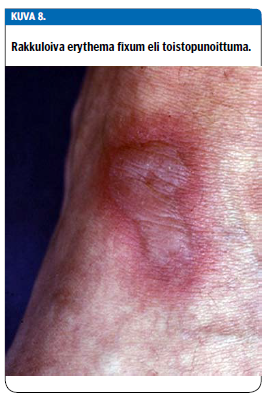
Erythema fixum on lääkkeen laukaisema iho-oire, jossa potilaalla on usein yksittäinen pyöreä tai soikea, tarkkarajainen, usein violetinpunainen läiskä, jonka keskusta voi nousta rakkulalle (kuva 8 «»9). Akuutin vaiheen jälkeen iholle jää tummentunut hyperpigmentaatio pitkäksi aikaa.
Leesio voi olla kutiseva ja kirvelevä ja esiintyä myös limakalvoilla. Erythema fixum esiintyy useimmiten genitaalien limakalvolla, vartalolla, huulissa tai käsissä, mutta se voi esiintyä myös muualla iholla tai limakalvolla.
Altistavan lääkkeen käytön jälkeen oire ilmaantuu tyypillisesti aina samalle alueelle. Tämän on arveltu välittyvän T-muistisolujen kautta. Yksittäiseen leesioon liittyy harvoin systeemisiä oireita, mutta harvinaisempaan multippeliin erythema fixumiin voi liittyä yleisoireita kuten kuumetta, huonovointisuutta tai nivelkipuja. Suomessa käytössä olevista lääkkeistä erythema fixumin aiheuttavat yleisimmin tulehduskipulääkkeet, asetyylisalisyylihappo, pseudoefedriini, ehkäisypillerit, useat antibiootit, sulfonamidirakenteiset lääkkeet ja barbituraatit.
Diagnostiikassa apuna voidaan käyttää ihokoepalaa, vaurioalueelle tehtävää epikutaanitestausta tai joskus jopa lääkeainealtistusta (19). Myös vaikeaoireiset lääkeainereaktiot Stevens-Johnsonin oireyhtymä ja toksinen epidermaalinen nekrolyysi saattavat alkaa ihon punoituksena ja rakkulointina, ja oireet etenevät nopeasti ihon laaja-alaiseen kuoriutumiseen. Nämä potilaat on lähetettävä päivystyspotilaina sairaalahoitoon (20).
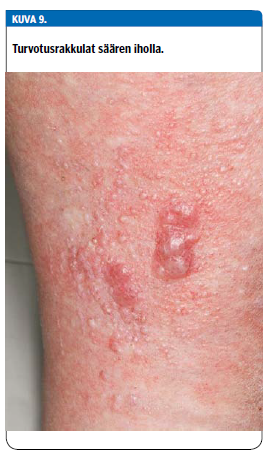
Myös vahva turvotus voi aiheuttaa rakkuloita iholle, etenkin sääriin ja jalkapöytiin (kuva 9 «»10). Rakkulat voivat muistuttaa ulkonäöltään pemfigoidirakkuloita. Immunofluoresenssikoepalan ottamista on kuitenkin syytä harkita tarkkaan, koska pienikin ihorikko turvonneessa sääressä voi helposti edetä hitaasti paranevaksi krooniseksi alaraajahaavaksi. Potilailla ei yleensä esiinny pemfigoidille tyypillistä kovaa kutinaa.
Turvotuksesta johtuvat rakkulat paranevat, kun turvotus saadaan hoidetuksi. Alaraajoissa turvotuksen syynä voi olla laskimoiden vajaatoiminta. Imuteiden huonosta toiminnasta johtuvaa lymfaturvotusta voi esiintyä esimerkiksi leikkauksen, sädehoidon, infektion tai vamman jälkeen. Turvotuksen taustalla voivat olla myös systeemiset syyt, kuten sydämen, munuaisten tai maksan vajaatoiminta (21,22).
Diabetekseen liittyvät rakkulat esiintyvät useimmiten raajojen kärkiosissa, yleisimmin jaloissa. Niitä voi esiintyä myös muualla iholla, mutta harvemmin.
Rakkulat ilmaantuvat yleensä nopeasti, vajaassa vuorokaudessa. Niiden syntyä ei edellä hankaus tai muu vamma. Rakkulat voivat olla halkaisijaltaan useita senttimetrejä, ja ne ilmestyvät terveen näköiselle iholle ilman ympäröivää punoitusta.
Ilmiön patogeneesiä ei tunneta. Diabeettisia rakkuloita esiintyy useimmiten tyypin I diabetesta pitkään sairastaneilla, mutta myös tyypin II diabeetikoilla. Ilmiö on miehillä yleisempi kuin naisilla. Aiheesta on vain vähän tutkimuksia. Yhteyttä esimerkiksi huonoon sokeritasapainoon ei ole osoitettu, vaikkakin hyperglykemian on epäilty myötävaikuttavan rakkuloiden syntyyn.
Diagnoosi perustuu muiden syiden poissulkemiseen, eikä koepala iholta ole spesifinen. Kuten turvonneen alaraajan rakkuloita tutkittaessa, koepalan ottamiseen on suhtauduttava pidättyväisesti. Diabeettiset rakkulat paranevat yleensä muutamissa viikoissa, mutta ne voivat uusia myöhemmin (23,24).
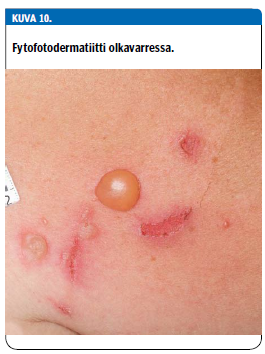
Fytofotodermatiitti eli kasvien aiheuttama valokosketusihottuma on toksinen, ei-allergisella mekanismilla syntyvä ihoreaktio, jossa iholle joutuneet psoraleenit (valoherkistäjät) sitovat auringon UV-säteilyä muuttaen sen lämmöksi. Reaktio aiheuttaa kasvin kosketusalueelle monimuotoisia rakkuloita sisältävän polttaman (kuva 10 «»11).
Syntytapansa takia rakkulat sijaitsevat yleensä ryhmissä tai juostemaisesti. Tyypillisiä fytofotodermatiitin aiheuttajia ovat mooseksenpalavapensas, putkikasvit ja sitrukset. Rakkulainen fytofotodermatiitti paranee itsekseen, mutta jättää jälkeensä voimakkaan hyperpigmentaation, joka voi aurinkoaltistuksessa edelleen tummentua (25).
Rakkulat iholla ovat oire, jonka taustasyyt vaihtelevat arkipäiväisestä ihon hankautumisesta hyvin harvinaisiinkin ihosairauksiin. Usein jo potilaan ikä, rakkuloiden määrä, ulkonäkö ja sijainti sekä muut iholla mahdollisesti näkyvät oireet kertovat rakkulanmuodostuksen todennäköisen syyn. Erotusdiagnostisesti epäselvissä tilanteissa ihokoepala (tuore, kokonainen ja ehjä rakkula) ja erikoissairaanhoidossa tehtävät spesifiset tutkimukset voivat olla tarpeen.
Skin blisters are fluid filled lesions which can be further divided into vesicles and bullae depending on their size. Blistering can have several aetiologies, such as cutaneous adverse drug reactions or viral, fungal or bacterial infections. In addition, blistering can be secondary to other conditions such as oedema or diabetes. The diagnosis of an autoimmune blistering skin disease such as pemphigoid, pemphigus or dermatitis herpetiformis is based on the direct immunofluorescence analysis of a skin biopsy. However, in most cases, the patient´s age and clinical features such as localization and type of blisters and other skin findings lead to the correct diagnosis.