
Ks. artikkelin pdf-versio «http://www.fimnet.fi/cl/laakarilehti/pdf/2020/SLL482020-2599.pdf»1 Lääkärilehden sivuilla (vaatii FiMnet-tunnuksen).
Vaikka epilepsian esiintyvyys on korkeimmillaan imeväisiässä, ei-epileptiset kohtausoireet ovat yleisempiä kuin epileptiset kohtaukset (1,2). Hollantilaisessa yli 6 000 imeväisen aineistossa arvioitiin vanhemmille lähetettyjen kyselylomakkeiden perusteella, että noin 9 %:lla imeväisistä oli ollut kohtauksellinen oire. Noin 90 %:ssa tapauksista kyseessä olivat ei-epileptiset kohtaukset (2). Espanjalaisen sairaalan lastenneurologisessa yksikössä liikehäiriön vuoksi tutkituista 964 lapsipotilaasta noin 28 %:lla oireet olivat alkaneet ennen vuoden ikää. Imeväisikäisillä hyväennusteisten ohimenevien liikehäiriöiden osuus oli 45 % ja yli 1-vuotiailla 4 % (3).
Imeväisten keskushermoston kehitys on keskeneräistä ja liikkeiden säätely vielä harjaantumatonta. Imeväisen taipumus reagoida kokonaisvaltaisesti esimerkiksi suolikanavan toimintaan liittyviin aistimuksiin voi aiheuttaa päällepäin näkyviä oireita. Ei-epileptisiin kohtausoireisiin luetaan erilaisia motorisia, käytökseen vaikuttavia tai sensorisia ilmiöitä. Niiden taustasyy vaihtelee, mutta syynä ei ole tietyn aivoalueen hermosolujen poikkeava sähköinen toiminta, kuten epileptisissä kohtauksissa (4,5). Osa ilmiöistä liittyy keskushermoston säätelyn epäkypsyyteen, ja esimerkiksi unenaikaisia liikehäiriöitä on selitetty aivorungon liikegeneraattorien epätarkoituksenmukaisella aktivoitumisella, kun niiden säätely ei vielä toimi riittävästi (6).
Ei-epileptisiä kohtauksia esiintyy kaikenikäisillä. Vastasyntyneiden ja imeväisikäisten ei-epileptiset kohtausoireet eroavat laadullisesti vanhempien lasten ja nuorten oireista. Imeväisillä ja alle esikouluikäisillä esiintyy pääosin fysiologisia ja elinperäisiä oireita, kun taas myöhemmällä iällä toiminnallisten oireiden osuus selkeästi korostuu (7,8).
Käsittelemme tässä katsauksessa imeväisiässä esiintyviä ei-epileptisiä kohtauksia, joista osa alkaa jo vastasyntyneisyyskaudella ja jatkuu myöhemmälle lapsuusiälle. Katsauksesta on rajattu pois sydän- ja hengityshäiriöt, osa harvinaisista kohtauksittaisista liikehäiriöistä sekä paraneoplastiset ilmiöt.
Tikahtumiskohtauksista löytyy kuvauksia jo Hippokrateen ajoilta. Esiintyvyys terveillä lapsilla on jopa 5 %, pojilla hieman suurempi kuin tytöillä. Tikahtumiskohtaukset alkavat tyypillisesti 6-18 kuukauden iässä, yleensä ennen toista ikävuotta (7). Suurimmalla osalla kohtauksia esiintyy viikoittain.
Tikahtumiskohtaukset voidaan jakaa syanoottisuus- tai kalpeuskohtauksiin. Syanoottiset tikahtumiskohtaukset ovat yleisempiä kuin kalpeat ja pienellä osalla lapsista esiintyy molempia muotoja (9).
Syanoottista tikahtumiskohtausta edeltää usein suuttuminen tai turhautuminen. Lapsen äänekästä, lyhyen aikaa kestänyttä itkua seuraa äkillinen uloshengityksen pidättäminen ja lapsi menee syanoottiseksi (sinertäväksi). Kohtaus voi mennä tässä vaiheessa ohi lapsen hengittäessä sisään, mutta kohtauksen jatkuessa lapsi menee veltoksi tai jäykäksi ja menettää tajunnan muutamaksi sekunniksi. Osalle ohimenevä aivojen hapenpuute voi aiheuttaa hetkellistä kouristelua. Kohtaus kestää keskimäärin 10-60 sekuntia. Lapsen vointi palautuu nopeasti ennalleen (9).
Kalpea tikahtumiskohtaus, jota kutsutaan kirjallisuudessa myös refleksisynkopeeksi, laukeaa yleensä äkillisestä pelästymisestä tai kivusta. Itku voi jäädä hyvin lyhyeksi tai huomaamattomaksi, ja äänekkään syvään hengityksen jälkeen hengityksen pysähdys on lyhyt. Lapsi menee kalpeaksi, muutoin oireet ja kohtauksen kesto muistuttavat syanoottista kohtausta. Kalpean tikahtumiskohtauksen jälkeen lapsella voi olla jälkiväsymystä, varsinkin jos lapsella on ollut aivojen hapenpuutteesta johtuva lyhyt kouristus (10).
Tikahtumiskohtausten patogeneesi on epäselvä, mutta se on todennäköisesti monitekijäinen. Mahdollisena taustasyynä on pidetty autonomisen hermoston säätelyn häiriötä. Tikahtumiskohtauksia esiintyy 20-35 %:ssa tapauksista myös muilla perheenjäsenillä, joten niihin liittyy todennäköisesti geneettinen alttius (9).
Intiassa ja Jordaniassa tehdyissä tutkimuksissa todettiin raudanpuuteanemian olevan yleisempää tikahtumiskohtauksia saavilla lapsilla kuin verrokeilla. Rautalisä vähensi ja lievensi kohtauksia (11). Raudan tärkeää roolia keskushermoston välittäjäaineiden aineenvaihdunnassa on ehdotettu mekanismiksi raudanpuutteen ja tikahtumiskohtausten väliselle yhteydelle. Erilaisten sosioekonomisten taustojen vuoksi tutkimustulokset eivät kuitenkaan ole suoraan sovellettavissa suomalaisiin lapsiin.
Kirjallisuudessa on kuvattu tapausselostuksia ja potilassarjoja tahdistinhoidoista, joita on käytetty liittyen pitkittyneeseen harvalyöntisyyteen tai asystole-oireisiin (12)
Tyypilliset provosoivat tekijät ja tyypillinen oirekuva riittävät yleensä tikahtumiskohtausdiagnoosiin. Tikahtumiskohtauksia saavilta lapsilta voi harkita raudanpuuteanemian poissulkemista. Kalpeissa tikahtumiskohtauksissa on muistettava pitkä QT -oireyhtymän mahdollisuus.
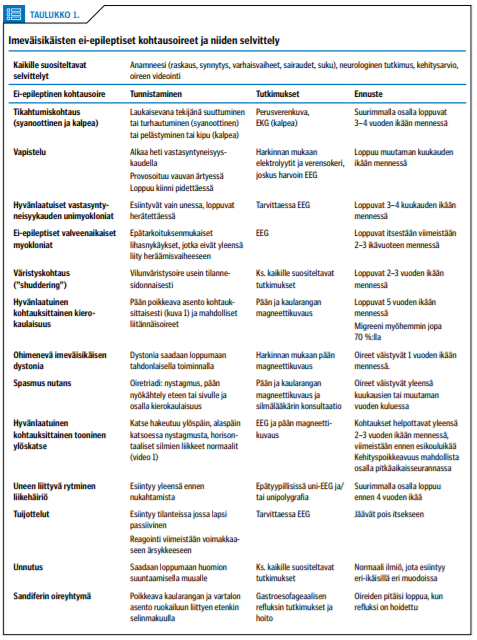
Jos tikahtumiskohtausoireita esiintyy ilman selkeää altistavaa syytä tai unessa, suositellaan tarkempia jatkoselvittelyjä (taulukko 1 «»1). Tikahtumiskohtausten ennuste on hyvä (taulukko 1 «»1), ja niillä ei ole todettu olevan vaikutusta lasten kehitykseen (7).
Imeväisiästä taaperovaiheeseen esiintyy erilaisia kohtauksellisia kehityksellisiä liikehäiriöitä, jotka ovat hyväennusteisia ja häviävät lapsen kasvaessa. Liikeoireina esiintyy esimerkiksi dystonisia liikkeitä, vapinaa ja myoklonioita. Useimpien kohtausten tarkkaa taustasyytä ei ole tunnistettu, mutta niiden oletetaan liittyvän kehittyvän keskushermoston liikkeiden säätelyn kypsymättömyyteen. Oireet katoavat itsestään keskushermoston säätelyn kypsyessä. Lasten psykomotorinen kehitys ja neurologinen tutkimus ovat normaalit (6,13).
Vapistelu on yleinen ja varhaisin imeväisen liikeoireista. Oireet alkavat heti vastasyntyneisyyskaudella, usein ensimmäisenä elinvuorokautena. Luonteeltaan vapistelu on melko korkeafrekventtistä ja matala-amplitudista liikettä, jota esiintyy vaihdellen ja ajoittain paikkaa vaihtaen vartalolla, raajoissa tai kasvoilla, erityisesti leuassa. Oire korostuu vauvan hermostuessa, itkiessä tai kun vauvaa käsitellään. Liike loppuu melko nopeasti raajasta kiinni pidettäessä ja vähenee, kun vauva rauhoittuu tai vaikka kapaloidaan.
Vapistelun ennuste on erinomainen (taulukko 1 «»1). Vastaavanlainen oire voi harvoin liittyä elektrolyytti- tai verensokeritasapainon häiriöön, jolloin aiheuttavan syyn hoito on tarpeen (6).
Myoklonia tarkoittaa yhtäkkistä lihaksen tai lihasryhmän supistumista, josta seuraa nopea nytkähdys aktivoituvien lihasten alueella. Hyvänlaatuiset vastasyntyneisyyskauden unimyokloniat alkavat yleensä kahden ensimmäisen elinviikon kuluessa ja esiintyvät vain unessa nopeina sähköiskumaisina raajojen tai vartalon nykinäsarjoina, jotka saattavat vaihtaa paikkaa ja kestää useita minuutteja, jopa puoli tuntia (14). Nykinät eivät välttämällä lopu raajoista kiinni pitämällä, vaan voivat tämän seurauksena voimistua, mutta loppuvat aina vauvan herätessä. Runsaita myoklonioita voi liittyä tietyille lääkeaineille, kuten opiaateille, altistuneilla vieroitusvaiheessa (6). Ennuste on hyvä (taulukko 1 «»1) ja kehitys on normaalia (15).
Myös valveessa voi esiintyä vastaavanlaisia epätarkoituksenmukaisia lihasnykäyksiä. Valveen aikaiset ei-epileptiset myokloniat ovat harvinaisempia ja alkavat hiukan vanhempana, 3-9 kuukauden iässä. Lapsella havaitaan lyhyitä lihasnykäyksiä vartalolla, yläraajoissa tai niskan ja pään alueella. Nykäyksiin voi liittyä samanaikainen silmien räpsyminen.
Liikeoiretta voidaan kutsua myös ei-epileptisiksi spasmeiksi tai nyökyiksi, koska se esiintyy usein sarjassa ja voi herättää epäilyn infantiilispasmioireyhtymästä tai joskus myoklonisesta epilepsiasta (16). Toisin kuin infantiilispasmioireyhtymässä, oiresarjat eivät yleensä liity heräämisvaiheeseen ja uni-EEG on normaali. Ennuste on hyvä (taulukko 1 «»1) ja lapsen kehitys normaalia.
Väristyskohtauksella ("shuddering") tarkoitetaan muutamien sekuntien kestoista hartioiden sekä yläraajojen tai koko kehon motorista oiretta, joka näyttää voimakkaammalta kuin tavanomainen vilunväristys. Oireeseen liittyy usein lihasten jännittyminen sekä osalla irvistyksenomainen ilme suun seudussa ja kasvoilla.
Oireita esiintyy yleensä tiheästi useita kertoja päivässä, ei kuitenkaan sarjoissa, ja tyypillisesti tietyissä tilanteissa, kuten lapsen ruokaillessa syöttötuolissa, leluja käsitellessä tai innostuessa (6). Lapsi ei häiriinny oireesta, ja toiminta jatkuu normaalisti sen mentyä ohi. Kehitys on normaalia. Väristysoireiden ennuste on hyvä (taulukko 1 «»1), mutta ne saattavat tauon jälkeen alkaa uudelleen (17).
Hyvänlaatuinen kohtauksittainen imeväisikäisen kierokaulaisuus eli torticollis alkaa yli puolessa tapauksista ennen kolmen kuukauden ikää. Kohtauksia on yleensä kuukaudessa 1-2 ja niitä saattavat edeltää poikkeavat silmänliikkeet, pahoinvointi, ärtyisyys, ataksia ja kalpeus.
Kohtauksen aikana pää on kallellaan toiselle sivulle, taakse tai kiertyy sivulle minuuttien tai jopa useamman päivän ajan (kuva 1 «»2). Lapsi on kohtauksen aikana kontaktissa ja virkeä. Oireistoa pidetään migreenivarianttina, vaikka tarkempi patofysiologia on epäselvä. CACNA1A-geenin tautia aiheuttavia muutoksia on todettu yksittäisillä lapsilla sekä perheittäin esiintyvissä että satunnaisissa tapauksissa (18). Ohimenevää motorisen kehityksen viivettä ja tasapainovaikeuksia voi esiintyä, mutta nämä helpottuvat torticolliksen jäädessä pois (18).

Pään magneettikuvaus tulee tehdä aivojen takakuopan alueella sijaitsevan kasvaimen poissulkemiseksi. Ennuste on suotuisa (taulukko 1 «»1). Osalla lapsista on kuvattu esiintyvän myöhemmin toista migreenivarianttia, hyvänlaatuista lapsuusiän kohtauksittaista huimausta ja jopa noin 70 %:lla migreenipäänsärkyä (19,20).
Hyvänlaatuinen ohimenevä dystonia alkaa yleensä ennen 6 kuukauden ikää ja esiintyy tyypillisimmin toisessa yläraajassa, joka koukistuu ranteesta ja kyynärvarsi kääntyy pronaatioon. Oire väistyy tahdonalaisen liikkeen myötä, kuten esineeseen tarttuessa (21). Psykomotorinen kehitys on useimmiten normaalia ja oire väistyy iän myötä (taulukko 1 «»1). Erotusdiagnostiikassa tulee huomioida hemipleginen CP-vamma, jossa toisen puolen puutosoire on jatkuvampaa ja haittaa käden toimintaa, joka taas ohimenevässä imeväisikäisen dystoniassa säilyy normaalina (22).
Spasmus nutans (nyökkäyskouristus) tarkoittaa kohtausmaista oiretta, johon liittyy sekuntien kestoinen epäsymmetrinen ja dyskonjugoitunut nystagmus (silmävärve), pään nyökähtely eteen (kyllä-kyllä) tai sivulle (ei-ei) ja noin 40 %:lla lisäksi kierokaulaisuus. Oireet alkavat yleensä 4-18 kuukauden iässä, joskus myöhemminkin. Pään nyökähtelyä ja kallistusta ehdotetaan kirjallisuudessa kompensoivaksi oireeksi nystagmukselle.
Spasmus nutans -oireet johtavat yleensä jatkotutkimuksiin (taulukko 1 «»1). Erotusdiagnostiikassa on tärkeää erottaa usein neuroblastooman yhteydessä todettava opsoklonus eli nopeat, epäsäännölliset ja kontrolloimattomat silmien liikkeet, ns. tanssivat silmät -tyyppinen liikehäiriö (23). Spasmus nutans -oireet väistyvät seurannassa (taulukko 1 «»1) ja lapsen kehitys sekä näkökyky ovat normaalit (6).
Hyvänlaatuinen kohtauksittainen tooninen ylöskatse (benign paroxysmal tonic upgaze) on harvinainen silmien dystoninen liikehäiriö, joka alkaa ensimmäisen ikävuoden aikana. Katse käy toistuvasti ylhäällä 2-30 sekuntin ajan tai pysyy siellä tuntien tai joskus harvoin jopa päivien ajan (liitevideo 1 «https://www.laakarilehti.fi/pdf/2020/SLL482020-2599.pdf»2). Alas katsominen aiheuttaa alaspäin suuntautuvan nystagmuksen. Silmien horisontaaliset liikkeet ovat normaalit. Silmien ylöspäin suuntautumisesta johtuen lapset saattavat pitää kaularankaa kohtauksen aikana kompensatorisesti fleksiossa.
Väsymys sekä infektiot voivat lisätä ja uni helpottaa oireita. Poissulkututkimukset, mm. EEG ja pään magneettikuvaus, ovat yleensä tarpeen. Harvinaisia geneettisiä syitä, esimerkiksi CACNA1A-geenin tautia aiheuttavia muutoksia, on raportoitu löytyneen oireen taustalta (18). Etenkin pitkittyneissä tiloissa tulee erotusdiagnostisena vaihtoehtona huomioida harvinainen okulogyyrinen kriisi (18). Oireistoa on pidetty yleensä hyvänlaatuisena (taulukko 1 «»1) (6,8). Kirjallisuudessa on kuitenkin kuvattu pieniä potilasaineistoja, joissa jopa 60-70 %:lla on esiintynyt kehityksen eriasteista poikkeavuutta pitkäaikaisseurannassa (18).
Uneen liittyvä rytminen liikehäiriö on rytmistä, toistuvaa, stereotyyppistä liikettä, useimmiten pään hakkaamista tai koko vartalon keinumisliikettä, joka toistuu noin sekunnin väliajoin ja voi kestää minuuteista tunteihin (24). Rytmistä liikettä ilmenee yleensä torkkeessa ennen nukahtamista tai unen ja valveen rajamailla ja joskus myös syvemmissä univaiheissa (6). Oireet alkavat imeväisiässä ennen kolmen kuukauden ikää.
Jopa 60 %:lla yhdeksän kuukauden ikäisistä voi esiintyä jonkin asteista uneen vaipumiseen liittyvää rytmistä liikettä, mutta neljännen ikävuoden jälkeen vastaavia oireita havaitaan enää 5-9 %:lla (6). Vaikeissa muodoissa paikalliset kudosvauriot ovat mahdollisia. Tyypillisissä tilanteissa riittäviä toimenpiteitä ovat oireiden hyvänlaatuisuuden korostaminen, oiretta vahvistavan käytösmallin välttäminen sekä lapsen turvallisen nukkumisympäristön huomioiminen (24).
Tuijottelut (staring spells) ovat yksi yleisimmistä epileptiseksi epäillyistä harmittomista oireista varsinkin pienillä lapsilla (25,26). Lapsen toiminta pysähtyy, kasvot menevät ilmeettömiksi ja katse on suuntautunut yhteen kohtaan ilman silmäluomien räpsymistä. Lapset reagoivat viimeistään voimakkaampaan ärsykkeeseen, kuten kovaan ääneen tai kosketukseen.
Tuijottelua tapahtuu yleensä tilanteissa, joissa lapsi on passiivinen. Tyypillisissä tilanteissa jatkotutkimukset eivät ole tarpeen. Erotusdiagnostiikka imeväisikäisen epileptisiin toiminnanpysähtymiskohtauksiin voi joskus tulla kyseeseen.
Unnutus eli lapsen itsetyydytys on yleinen normaaliin lapsen kehitykseen kuuluva ilmiö. Lapsi saatetaan kuitenkin joskus ohjata tutkimuksiin epilepsia-, vatsakipu- tai dystoniaepäilyn vuoksi. Unnutus alkaa tyypillisesti kolmen kuukauden ja kolmen ikävuoden välillä. Lapsi saattaa useiden minuuttien tai jopa tuntien ajan rytmisesti liikutella alaraajoja ja lantiota, kasvot voivat punottaa ja hän saattaa hikoilla. Vaikka lapsi vaikuttaa poissaolevalta, hän reagoi ärsykkeisiin, ja unnutus on keskeytettävissä kiinnittämällä huomio lasta kiinnostaviin aktiviteetteihin. Toiminnan keskeytyessä lapsi saattaa vaikuttaa ärtyneeltä.
Lapsen neurologinen kehitys on normaalia. Imeväisikäiselle tyypillinen unnutus jää pois lapsen kasvaessa, mutta itsetyydytystä esiintyy eri muodoissa eri-ikäisillä. Jatkotutkimukset eivät yleensä ole tarpeen, mutta mahdollinen vaippa-alueen iho-ongelma on hyvä sulkea pois ja hoitaa. Tärkeintä on tiedottaa vanhemmille oireen hyvänlaatuisuudesta ja ohjata heitä kiinnittämään lempeästi lapsen huomio tarvittaessa muuhun aktiviteettiin (27,28).
Sandiferin oireyhtymään liittyvät kohtausmaiset oireet johtuvat gastroesofagiaalisesta refluksista. Lapselle tulee ruokailutilanteissa tai niiden jälkeen, tyypillisesti makuulla, kohtausmainen kaularangan ja vartalon dystoninen asento, jossa vartalo jännittyy kaarelle. Myös silmien ylös viemistä, raajojen liikehdintää, jäykistelyä tai hengityskatkoksia saattaa esiintyä. Oireeseen voi liittyä myös kurkkuääniä, ärtyisyyttä ja itkua. Refluksin ja oireen yhteys on jokseenkin epäselvä.
Asennolla saadaan mahdollisesti helpotettua epämukavaa oloa tai kyseessä on vagaalisen heijasteen aiheuttama reaktio (6,29). Sandiferin oireyhtymää esiintyy myös terveillä lapsilla, mutta sitä tavataan varsinkin neurologisesti sairailla lapsilla, joiden lihasjäntevyys on alentunut (6). Sandiferin oireyhtymää epäiltäessä tutkimusten ja mahdollisten hoitojen tulisi keskittyä gastroesofageaalisen refluksiin.
Ei-epileptiset kohtausoireet ovat yleinen syy sekä neuvolalääkärin että lastenneurologin vastaanottokäynnille, sillä imeväisikäisen kohtaukselliset oireet herättävät aina huolta vanhemmissa. Suurimmalle osalle oireen selvittelyssä riittävät hyvä anamneesi, yksityiskohtainen oirekuvaus, neurologinen tutkimus ja kehitysarvio sekä kotona tapahtuva videointi (taulukko 1) (30). Valtaosa imeväisen ei-epileptisistä kohtausoireista esiintyy tiheästi, joten kotivideon saaminen ei ole vaikeaa.
Ei-epileptisille kohtauksille tyypillistä on tilannesidonnaisuus. Epileptisille kohtauksille taas on tyypillistä jälkiväsymys, eivätkä ne esiinny yhtä usein vain tietyissä tilanteissa. Jos rajanveto epileptiseen kohtaukseen on vaikeaa, ensisijaisena jatkotutkimuksena voidaan tehdä EEG-rekisteröinti eli aivosähkökäyrä samanaikaisesti lapsen oireita videoiden. Joskus pidempi video-EEG-tutkimus antaa lopullisen vastauksen oireen luonteesta, tai sillä pystytään sulkemaan pois epilepsiakohtauksen mahdollisuus (31). Osassa kohtausoireista tarvitaan jatkotutkimuksia (taulukko 1), mutta usein oireiden luonne selviää jo vanhempien kuvauksen perusteella, jolloin lisäselvittelyitä kotivideon lisäksi ei tarvita.
Ei-epileptisten kohtausoireiden varhainen tunnistaminen helpottaa vanhempien huolta sekä auttaa ennusteen arvioimisessa ja mahdollistaa lasta rasittavien, kalliiden tutkimusten karsimisen sekä turhien, mahdollisesti haittavaikutuksia aiheuttavien lääkitysten välttämisen (6,32).
Kiitämme dosentti Eija Gailya artikkeliin liittyvistä arvokkaista kommenteista.
Paroxysmal non-epileptic events are more common than epileptic seizures during infancy.
In general, transient movement disorders of infancy have a good prognosis in normally developing children.
In most cases, the typical clinical presentation and home videos are enough for diagnosis, but sometimes additional investigations are required.
With the prompt diagnosis of paroxysmal non-epileptic event, unnecessary and exhausting investigations and potentially harmful medications can be avoided.