
Ks. artikkelin pdf-versio «http://www.fimnet.fi/cl/laakarilehti/pdf/2022/SLL5-6-2022-220.pdf»1 Lääkärilehden sivuilla (vaatii FiMnet-tunnuksen).
Autoimmuunihepatiitti (AIH) on pitkäaikainen tulehduksellinen maksasairaus, jolle ovat tyypillisiä maksan interfaasitilan plasmasolutulehdus, hypergammaglobulinemia ja verestä mitattavat autovasta-aineet (1). Patogeneesiä ei tarkalleen tunneta, mutta on esitetty, että immuunipuolustusjärjestelmän toleranssin menetys yhdessä joidenkin ympäristötekijöiden ollessa vaikuttamassa aiheuttaa T-soluvälitteisen immuunihyökkäyksen maksan antigeeneja vastaan, ja tämä johtaa edelleen nekroinflammatoriseen maksan vaurioitumiseen ja sidekudoksen kehittymiseen (2).
Autoimmuunihepatiitti on kaikenikäisten ihmisten sairaus, joka yleensä saadaan lääkkeillä hoidettua vakaaseen tilanteeseen. Lääkityksen avulla pyritään estämään taudin eteneminen. Tyypillistä taudille on erittäin hyvä vaste kortikosteroidilääkitykseen, mutta toisaalta myös herkkä uusimistaipumus. Olennaista on löytää jokaiselle potilaalle sopiva lääkitys, jossa haittavaikutukset ovat mahdollisimman vähäiset, sillä enemmistö potilaista tarvitsee lääkitystä pitkäaikaisesti tai pysyvästi.
Vuosina 1995-2015 Kelan tilastoissa autoimmuunihepatiitin vuoksi myönnettyjen lääkekorvausten esiintyvyys oli 1,1/100 000. Vuonna 2015 taudin prevalenssi samassa aineistossa oli 14,3/100 000. Löydös vastaa hyvin kansainvälisiä lukuja; tosin tutkimuksia on tehty lähinnä länsimaissa.
Yhteistä raportoiduille luvuille on, että naisten osuus on moninkertainen miehiin verrattuna: Suomessa naisten ja miesten suhdeluku sairastuneiden joukossa oli 3:1, mutta aikaisemmin suhdeluvuksi on raportoitu jopa 10:1. Tautia esiintyy kaikissa ikäryhmissä (3).
Autoimmuunihepatiitin aiheuttaa todennäköisesti heterogeeninen ryhmä eri tautimekanismeja, jotka on diagnostisten kriteerien ja muiden sairauksien poissulun jälkeen määritelty yhtenäiseksi sairaudeksi. Oletuksena on, että jokin ulkoinen laukaiseva tekijä aiheuttaa tulehduksen silloin, kun geneettisistä tai muista syistä ihmisen puolustusjärjestelmä ei kykene säätelemään toimintaansa oikein.
Alttiusgeeneiksi tiedetään HLA-luokat DRB1*0301 ja DRB1*0401, joista erityisesti ensimmäisen on oletettu olevan yhteydessä keskimääräistä vaikeampaan taudinkuvaan. Mahdollisiksi laukaiseviksi tekijöiksi on esitetty myös viruksia, toksisia tekijöitä sekä erilaisia lääkeaineita (1,4).
Autoimmuunihepatiitin taudinkuva on vaihteleva. Osa potilaista on oireettomia ja tauti löytyy sattumalta, kun selvitellään tuntemattomasta syystä suurentuneita maksa-arvoja.
Tyypillisin oire on keltaisuus. Osalla potilaista oireena voi olla myös kutina, yleinen sairaudentunto tai väsymys. Jos diagnoosivaiheessa on jo kehittynyt pitkälle edennyt maksasairaus, oire voi olla jo askites tai ruoansulatuskanavan yläosan verenvuoto (5).
Neljäsosalla taudin alku on akuutti, jolloin kroonisen sairauden merkkejä histologisine vaurioineen ja tyypillisine vasta-aineineen ei ole ehtinyt kehittyä. Tällöin diagnoosiin pääseminen saattaa olla haasteellista (6).
Autoimmuunihepatiittiin voi liittyä myös muita autoimmuunisairauksia, kuten niveltulehdus, tulehduksellinen suolistosairaus, keliakia, vitiligo, diabetes tai kilpirauhasen toimintahäiriö, ja tällöin tarkempiin tutkimuksiin voi johtaa myös muu kuin maksaperäinen oire (5).
Diagnoosi perustuu suurentuneisiin maksa-arvoihin, autovasta-aineisiin, maksan histologiaan ja hypergammaglobulinemiaan. Epäilyyn riittää, että maksan histologia on vähintään viitteellinen autoimmuunihepatiitille ja lisäksi verenkierrossa todetaan suurentuneet pitoisuudet autovasta-aineita tai hypergammaglobulinemia. Varma diagnoosi edellyttää kaikkien kolmen kohdan täyttymisen. Kliinisessä diagnostiikassa käytetään vuonna 2008 julkaistuja diagnostisia kriteerejä (7).
Taudille tyypilliset autovasta-aineet ovat sileälihas- ja tumavasta-aineet. Niiden kohdeantigeeneja ei tunneta. Molempia esiintyy kuitenkin väestössä noin 14 %:lla, joten niiden spesifisyys on huono (5). Lapsilla ja nuorilla maksa- ja munuaismikrosomivasta-aineet eli LKM-vasta-aineet (anti-liver-kidney microsomal antibody) ovat spesifisiä. Niiden kohdeantigeeni maksassa on sytokromi P450 2D6; kyseessä on ainoa autoimmuunihepatiitin yhteydessä ilmentyvä vasta-aine, jonka kohdeantigeeni maksassa tiedetään. Vasta-aine liukoiselle maksa-antigeenille eli SLA-vasta-aine (soluble liver antigen) on aikuisilla autoimmuunihepatiitille spesifinen (8,9).
Immunoglobuliini G (IgG) on plasmasolujen ja B-lymfosyyttien tuottama proteiini, joka on epäspesifinen maksatulehduksen osoitin, mutta sen tason on huomattu olevan koholla autoimmuunihepatiitissa (1).
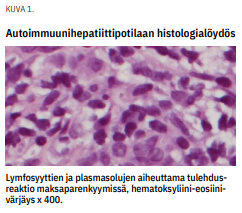
Diagnoosi vaatii tavallisesti maksabiopsian. Tyypillinen histologinen löydös on lymfoplasmasyyttinen tulehdus (kuva 1 «»1), jossa todetaan tulehdussolujen infiltraatio portaalialueille, tulehduksen leviäminen ympäröivään maksakudokseen sekä niin sanottu rosettimuodostus, jossa alueittaisen maksasolunekroosin sisälle jää eläviä maksasoluja. Koepalasta voidaan arvioida tulehduksen voimakkuus ja mahdollisesti kehittyneen sidekudoksen määrä.
Histologian perusteella voidaan arvioida muitakin maksa-arvoja nostavia syitä. Yleisen kokemuksen perusteella varsinkin rasvamaksa saattaa sekoittaa maksa-arvojen tulkintaa (1). Osalla potilaista on taudinkuvassa viitteitä primaarisesta sklerosoivasta tai primaarisesta biliaarisesta kolangiitista (10).
Toksinen maksasairaus voi ilmetä autoimmuunihepatiitin kaltaisena. Se voi olla osin tai täysin immunologinen, jolloin sen aikana veressä voidaan osoittaa autoimmuunihepatiittiin viittaavia vasta-aineita ja IgG:tä. Myös histologia voi olla samankaltainen. Näissä tilanteissa seuranta selventää tilannetta. Mikäli maksavaurio on vaikea, voidaan aloittaa kortikosteroidihoito. Tällöin lääkitys puretaan viikkojen tai kuukausien mittaan, ja jos tauti aktivoituu, aloitetaan autoimmuunihepatiitin ylläpitolääkitys (5).
Autoimmuunihepatiittia sairastavista 17- 30 %:lla on myös rasvamaksa. Silloin hoidon tehoa on vaikeampi arvioida pelkkien maksa-arvojen perusteella, koska rasva maksassa sinänsä voi nostaa maksa-arvoja (11).
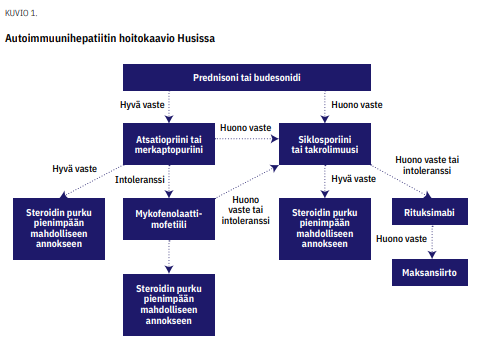
Kortikosteroidihoito (esim. prednisoni) on tehokas noin 90 %:ssa tapauksista (5,11). Välillisinä hoidon tavoitteina käytetään normaaleja transaminaasiarvoja ja mahdollisesti normaaleja IgG-arvoja. Euroopan ja Yhdysvaltain maksajärjestöt suosittelevat jatkamaan lääkehoitoa vähintään kahden vuoden ajan sen jälkeen, kun remissio eli normaalit maksa-arvot on saavutettu. Steroidia säästävänä lääkkeenä käytetään atsatiopriinia tai merkaptopuriinia. Niitä voidaan käyttää vuosia.
Budesonidi näyttää olevan prednisonin veroinen ja Yhdysvaltain maksajärjestön mukaan sitä voidaan käyttää myös ensisijaislääkkeenä prednisonin sijasta. Sen merkittävä etu on 90-prosenttinen ensimmäisen asteen maksametabolia. Toisaalta portahypertensiossa budesonidin pitoisuudet voivat olla arvaamattomat ja siksi sen käyttö on kielletty (12).
Toisen linjan lääkkeenä kortikosteroidiin reagoimattomassa taudissa voidaan käyttää kalsineuriinin estäjiä. Siklosporiinista on pidempiaikainen kokemus, mutta amerikkalainen hoitosuositus nostaa takrolimuusin ensisijaiseksi. Omassa klinikassamme käytämme siklosporiiiniin tai takrolimuusiin reagoimattomassa taudissa rituksimabia, olkoonkin että se perustuu muutamien potilaiden julkaistuihin sarjoihin (11,13).
Mykofenolaattimofetiili on eurooppalaisen suosituksen mukaan ensisijainen lääkitys, mikäli atsatiopriini ei sovi. Atsatiopriiniin reagoimattomassa taudissa sen teho on ollut vaatimaton. Amerikkalainen hoitosuositus nostaa takrolimuusin toisen linjan lääkkeeksi potilaille, joille atsatiopriini ei sovi (14).
Maksansiirto on edelleen käypä hoito lääkkeisiin reagoimattomassa autoimmuunihepatiitissa. Potilaiden 10 vuoden eloonjäämisennuste maksansiirron jälkeen on 74 % ja siirteen ennuste 85 % (15).
Mikäli maksa-arvojen perusteella saavutetaan remissio, noin kahden vuoden kuluttua siitä voidaan harkita lääkityksen tauotusta. Taudin tiedetään uusivan keskimäärin 60 %:lla potilaista (16). LKM- ja SLA-vasta-ainepositiivisilla potilailla relapsiriski on käytännössä 100 %. Ennen lääkkeen tauotusta suositellaan maksabiopsiaa, sillä tulehdus on aktiivinen jopa 55 %:lla potilaista, joilla maksa-arvot ovat normaalit (17). Suomalaisessa Kelan aineistossa, jossa katsottiin autoimmuunihepatiittipotilaiden kuolemansyitä, lääkehaitat eivät olleet sen yleisempiä kuin väestössä keskimäärin (3).
Kuvantamisseurannan hyödyistä kirroosivaiheeseen edenneessä autoimmuunihepatiitissa ei ole tieteellistä näyttöä. Maksasolusyövän riski autoimmuunihepatiittikirroosissa on hyvin vähäinen, noin 2 % kymmenessä vuodessa (18).
Raskauden katsotaan olevan autoimmuunihepatiittipotilaalle turvallinen, mikäli ei ole kehittynyt merkittävää portahypertensiota tai maksan vajaatoimintaa, mikä tarkoittaa suurinta osaa potilaista. Mykofenolaattia ei pidä käyttää raskauden aikana, koska se on teratogeeninen. Muita taudin lääkkeitä lienee turvallista käyttää myös raskauden aikana. Taudin aktivoitumista raskauden aikana on raportoitu jopa joka viidennellä potilaista (19).