
Ks. artikkelin pdf-versio «http://www.fimnet.fi/cl/laakarilehti/pdf/2022/SLL15-16-2022-677.pdf»1 Lääkärilehden sivuilla (vaatii FiMnet-tunnuksen).
Iho on ihmisen elimistä suurin myös sairauskirjoltaan: siinä on kuvattu esiintyneen yli 3 000 dermatologista entiteettiä (1). Ihokoepalan histologinen tutkimus on yksi informatiivisimmista ja kustannustehokkaimmista tutkimuksista ihotautien alalla (2,3).
Ihokoepalan ottamiseen liittyy kuitenkin useita virhemahdollisuuksia, joiden arviointiin ei aina kiinnitetä riittävästi huomiota. Prosessiin liittyviä virheitä ovat esimerkiksi väärä koepalan ottokohta tai riittämätön materiaali sekä se, että vastaus ei saavuta hoitavaa lääkäriä tai potilasta (4).
Tutkimuksen onnistumisen edellytyksiä ovat mm. riittävät esitiedot patologille, edustava kudospala, jossa on mukana epidermistä, dermistä ja rasvakudosta, sekä patologian osaston hyvät logistiikkaprosessit.
Ihokoepalaa tarvitaan mm. ihosyöpien ja rakkula- ja sidekudostautien diagnostiikassa - ja aina mikäli diagnoosiin ei päästä ilman koepalan ottoa.
Ihokoepalaa tulee myös harkita, mikäli hyvä hoito ei tuota riittävää hoitovastetta tai kliininen kuva muuttuu. Esimerkiksi krooniset haavat voivat osoittautua kasvaimiksi tai epätyypillisiksi haavoiksi, tai mikäli ekseemassa hoitovaste on huono, on hyvä sulkea pois ihon T-solulymfooman mahdollisuus (2,5).
Periaatteena on myös, että kaikki poistettava aines lähetetään näytteeksi, pois lukien kliinisesti selkeät seborrooiset keratoosit tai varsiluomet (6).
Mikäli ihomuutosta ei kyetä luokittelemaan hyvänlaatuiseksi, on koepala tarpeen esimerkiksi amelanoottisen melanooman poissulkemiseksi (7). Tietyissä ihosairauksissa koepalan otto ja diagnostiikka keskitetään erikoissairaanhoitoon (taulukko 1 «»1).

Koepalan osuvuuden parantamiseksi on syytä muodostaa työdiagnoosi, sillä se vaikuttaa ottokohtaan ja -tapaan. Se myös auttaa patologia histopatologisessa tulkinnassa ja antaa suuntaa tarvittaviin lisävärjäyksiin. On kuitenkin suositeltavaa, että patologi katsoo näytteen ensin "sokkona" ja palaa sitten kliinisiin esitietoihin, jotta työdiagnoosi ei johda harhaan (8).
Ihottumasta ja ihomuutoksista kannattaa ottaa valokuva ennen koepalan ottamista, sillä kliininen kuva saattaa muuttua. Valokuva vähentää myös "väärän paikan kirurgian" mahdollisuutta (6,8).
Mikäli otetaan stanssikoepala, paikan valintaan on kiinnitettävä erityistä huomiota, ja usein stanssipaloja onkin mielekästä ottaa useampi kuin yksi.
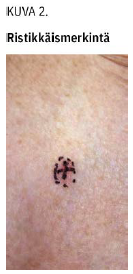
Ottokohta on tapana ympyröidä tussilla (kuva 1 «»2), mutta hiljattain on esitetty, että ristimerkintä olisi parempi ihomuutoksen rajojen hahmottamiseksi ja biopsian sulkemisen helpottamiseksi; silloin stanssin keskiosa tähdätään ristin keskelle (kuva 2 «»3) (9).
Veneviiltokoepalaa tarvitaan mm. pigmenttimuutoksissa, kroonisissa haavoissa, pannikuliiteissa ja ihon T-solulymfoomaa epäiltäessä. Hartioista tai rintakehältä koepalan ottamista on syytä välttää mahdollisuuksien mukaan keloidiriskin vuoksi (7).
Koepalan ottotekniikka on kuvattu hyvin aikaisemmin julkaistuissa artikkeleissa (6,10). Ottokohdan merkitsemisen jälkeen iho puudutetaan infiltraatiopuudutuksella. Adrenaliinia voi käyttää lidokaiinin ohella lähes kaikkeen paikallispuudutukseen, paitsi sormien, varpaiden ja peniksen johtopuudutukseen (7). Hyytymisenestolääkitys tai trombosytopenia ei ole este stanssibiopsialle.
Puudutusaineallergia on erittäin harvinainen (10). Mikäli sitä epäillään, allergiayksikössä voidaan tehdä testit sillä puudutteella, jonka epäillään aiheuttavan allergisen reaktion, tai puudutukseen voidaan käyttää toista valmistetta, esimerkiksi bupivakaiinia (11).
Koepala otetaan aina koko ihon syvyydeltä rasvaan saakka. Ohimolta, leuan alueelta ja sormista koepalaa otettaessa tulee varoa, ettei paina stanssia liian syvälle faskian läpi (7,11). Silmäluomien iho on hyvin ohutta, ja koepalaa ottaessa tulee hallita eri kerrosten anatomia. Ripsirajassa sijaitsevien muutosten biopsiaa varten potilas on hyvä lähettää erikoissairaanhoitoon (7).
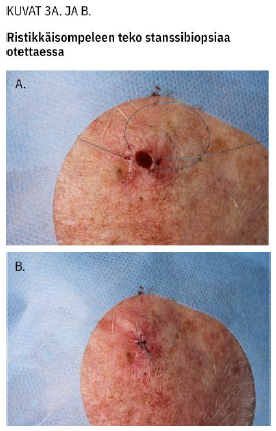
Koepala on hyvä nostaa neulalla ennen leikkaamista, jottei riko kudoksen arkkitehtuuria pinseteillä puristamalla. Mikäli stanssin koko on 4 mm tai isompi, on suositeltavaa käyttää ihoa suljettaessa ristikkäisommelta (kuva 3 «»4), joka tyrehdyttää hyvin myös verenvuodon.
Patologille lähtevään lähetteeseen tarvitaan hyvät esitiedot: ihomuutosten kliininen kuva, työdiagnoosi ja erotusdiagnostiset vaihtoehdot sekä koepalan ottokohta, lisäksi tarvittaessa mm. sukupuoli, ikä, potilaan muut sairaudet, mahdollinen immunosuppressio, mahdollinen tummaihoisuus, lääkitykset, aikaisemmat koepalat ja hoidot (8). Melanoomaa tai muuta nopeakasvuista kasvainta epäiltäessä vastaus tulee pyytää kiireellisenä.
Mikäli valokuvaa ei ole otettu, lähetteessä tulee mainita kasvaimen tarkka koko (viivaimella mitattuna) ja tarkka sijainti, jota voi täsmentää ilmoittamalla kasvaimen etäisyys lähellä olevasta rakenteesta, esimerkiksi korvasta, huulesta, silmäluomista tai nenästä (7).
Mikäli ihottuman kliininen diagnoosi on selvä, koepalaa ei tarvita. Esimerkiksi psoriaasin ja punajäkälän diagnoosiin sitä tarvitaan harvoin.
Koepalaa tarvitaan, mikäli diagnoosiin ei päästä ilman sitä ja sitä tulee myös harkita, mikäli hoitovaste on huono. Suositeltavaa on ottaa veneviiltokoepala, mutta stanssiakin voi käyttää. Koepala otetaan ihottuman keskeltä, siitä missä ihottuma on tyypillisimmillään, tai rengasmaisista läiskistä reunavallin alueelta.
Ihon T-solulymfoomaa epäiltäessä tulee ottaa veneviiltokoepala paristakin kohtaa, ja jatkotutkimukset tehdään erikoissairaanhoidossa (2). Negatiivinen histologia ei sulje pois iholymfoomaa, ja diagnostiikan osuvuuden kannalta on tärkeää, että iholymfoomaa on osattu ehdottaa esitiedoissa.
Vaskuliitti-, rakkula- ja sidekudostautiepäilyissä koepalan ottokohdan valinta vaatii erityisosaamista, ja siksi nämä tutkimukset on hyvä keskittää erikoissairaanhoitoon (12-14). Tavallisen formaliinilla fiksoitavan, valomikroskopiaan tarkoitetun ihokoepalan lisäksi tarvitaan tuorenäyte suoraa immunofluoresenssinäytettä (IF-näyte) varten. Tuorenäyte otetaan joko kuljetusnesteeseen (Michelin liuos) tai suoraan nestemäiseen typpeen.
Ihokeliakiaepäilyissä riittää pelkkä IF-näyte terveeltä iholta, ihottuman vierestä, gluteenipitoisen ruokavalion aikana otettuna, mikäli erotusdiagnostisia ongelmia ei ole (12).
Vaskuliiteissa histologiaa varten suositellaan täysin kehittynyttä alle 72 tunnin vanhaa muutosta, jolloin verisuonimuutokset ja fibriinikertymät ovat parhaiten nähtävissä (15). Näyte otetaan muutoksen keskeltä, mutta livedo racemosa -muutoksissa kalpeasta keskustasta, jossa tukkeutunut suoni on todennäköisimmin nähtävissä (2). IF-näyte taas otetaan mahdollisimman tuoreesta, alle 24 tunnin ikäisestä leesiosta.
Rakkulataudeissa pyritään ottamaan kokonainen rakkula näytteeksi ja IF-näyte otetaan perilesionaalisesti (16). Mikäli kyseessä on niin iso rakkula, ettei sen poisto kokonaisuudessaan onnistu, koepala tulee ottaa rakkulan reunasta niin, että palan histologiassa näkyy, millä tasolla rakkula muodostuu.
Lupus erythematosuksessa eli ihon punahukassa paras näyte saadaan vähintään 4 mm:n stanssilla, joka otetaan vanhasta (yli 6 kk) mutta vielä aktiivisesta leesiosta. Jos epäillään lupuspannikuliittia, saatetaan tarvita veneviiltokoepala syvälle rasvakudokseen (2). Toisin kuin rakkulataudeissa, IF-näyte otetaan myös leesiosta, joka on täysin kehittynyt.
Pannikuliitin tai kalsifylaksian diagnoosia varten tarvitaan syvä veneviiltokoepala, jossa on riittävästi rasvakudosta (17). Joskus koepalasta voidaan kuitenkin pidättäytyä, esimerkiksi jos epäillään lapsen kyhmyruusua, joka on todennäköisimmin streptokokki-infektion laukaisema (2). Myöskään lipodermatoskleroosi (ihonalaiskudoksen kovettuminen) ei vaadi histologista varmistusta.
Sen sijaan koepala on hyvä ottaa, jos kliininen kuva on epäselvä tai epäillään esimerkiksi nodulaarista vaskuliittia eli erythema induratum Bazinia, tulehduksen aiheuttamaa pannikuliittia tai T-solulymfooman aiheuttamaa subkutaanista pannikuliittia (2).
Mikäli jostain syystä (esim. potilaan verenvuototaipumus, merkittävä turvotus) koepalaa ei voida ottaa veneviillolla, on mahdollista ottaa 6 mm:n kokoinen stanssibiopsia, mutta silloin se on pyrittävä ulottamaan syvälle rasvaan.
Kroonisesta haavasta tulee harkita koepalaa aina, kun haava ei reagoi asianmukaiseen hoitoon 4-12 viikon kuluessa (5). Pääperiaate on, että maligniteettia epäiltäessä koepala otetaan jo avoterveydenhuollossa mutta muiden epätyypillisten haavojen diagnostiikka keskitetään erikoissairaanhoitoon (13).
Kasvainepäilyissä koepala voidaan ottaa stanssikoepalana sekä haavapohjasta epäilyttävimmästä kohdasta että ehjästä haavan reunasta tai pitkittäisenä veneviiltona haavan proksimaalisesta osasta niin, että mukana on sekä ehjää ihoa että haavapohjaa (5).
Vaskuliittiepäilyt tulee ohjata suoraan erikoissairaanhoitoon 1-7 vrk:n kiireellisyydellä.
Mikäli epäillään kasvainta, on erityisen tärkeää tutkia potilaan koko iho ennen koepalan ottamista. Jopa 40 %:lta erikoissairaanhoitoon lähetetyistä potilaista löytyy muualta iholta joko ihosyöpä tai sen esiaste (18). Dermatoskooppi on tärkeä apuväline diagnostiikassa ja kasvaimen rajojen määrittämisessä. Jälkimmäisessä auttaa myös hyvä valaistus ja ihon venyttäminen.
Koepalaa tarvitaan erityisesti ennen kirurgiaa kasvojen alueella kasvaimen diagnoosin ja mahdollisen tyypin määrittämiseen, sillä se vaikuttaa leikkausmarginaaleihin. Koepala suositellaan ottamaan 3-4 mm:n stanssilla kasvaimen keskeltä tai edustavimmasta kohdasta. Vartalolta ja raajoista kasvain on usein kustannustehokasta poistaa saman tien 5 mm:n marginaalein.
Kasvainta epäiltäessä kyrettinäytteet eivät ole suositeltavia, koska ne ovat liian pinnallisia. Lisäksi kyretointiarvet usein vaikeuttavat kasvaimen rajojen hahmottamista.
Aktiinisen keratoosin eli okasolusyövän esiasteen diagnoosi on syytä varmistaa kudosnäytteestä etenkin, jos potilaalla ei ole ollut niitä aikaisemmin tai jos leesiossa esiintyy arkuutta, paksua hilsettä, rupea, haavautumista, verenvuotoa, pigmentaatiota, nopeaa kasvua tai se sijaitsee huulen puna-alueella (19). Kudosnäyte otetaan yleensä leesion keskeltä tai paksuimmasta kohdasta 3-4 mm:n stanssilla.
Pigmentoituneen leesion poistaminen näytteeksi on melanoomapotilaalle yksi tärkeimmistä interventioista, sillä varhainen diagnoosi on tärkein ennusteeseen vaikuttava tekijä.
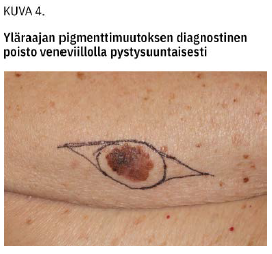
Pääperiaate melanoomaa epäiltäessä on, että epäilyttävä muutos poistetaan kokonaisuudessaan 1-2 mm:n marginaalein ottaen mukaan ihonalaista rasvaa. Ihokoepalan vastaus pyydetään kiireellisenä. Viilto tehdään vartalolla ja kasvoilla ihopoimujen suuntaan mutta raajoissa pitkittäissuuntaan imuteiden vaurioitumisen ehkäisemiseksi (20) (kuva 4 «»5).
Mikäli muutos on niin laaja, ettei kokopoisto ole heti mahdollinen (lähinnä lentigo maligna -melanooma tai akraalinen melanooma), voidaan ottaa koepala tai mieluiten pari epäilyttävimmästä ja/tai paksuimmasta muutoskohdasta (2). On kuitenkin hyvä pitää mielessä, että biopsia ei anna varmaa kuvaa melanooman paksuudesta. Eräässä tutkimuksessa 157 potilaalla todettiin biopsiassa melanoma in situ, mutta lopullinen histologinen tutkimus muutti diagnoosin invasiiviseksi melanoomaksi 8,1 %:ssa tapauksista (21).
Ihokoepalan ottaminen kuuluu avoterveydenhuollon lääkärien ja ihotautilääkärien perustaitoihin. Jokaisessa organisaatiossa on hyvä miettiä ottoprosessit.
On myös huomioitava, että koepalavastaus ei ole absoluuttinen totuus, vaan se täytyy aina suhteuttaa kliiniseen kuvaan. Tarvittaessa kliinisestä kuvasta ja histologisesta löydöksestä voi myös keskustella patologin kanssa.
Avoterveydenhuollosta voi myös harkita lähetettä erikoissairaanhoitoon jatkoselvittelyihin, mikäli patologin lausunto ei vastaa kliinistä kuvaa. Erikoissairaanhoidon tutkimuksia tarvitaan myös, mikäli epäillään esimerkiksi vaskuliittia, rakkula- tai sidekudostautia tai iholymfoomia.