Kroniska sår i nedre extremiteter
Hur kan man hänvisa till God medicinsk praxis-rekommendationen? «K1»1
Den här svenskspråkiga God medicinsk praxis-rekommendationen har översatts från den finska God medicinsk praxis-rekommendationen (Käypä hoito -suositus Krooninen alaraajahaava «Krooninen alaraajahaava»1). Om det finns skillnader i texterna gäller den uppdaterade finskspråkiga versionen.
Huvudsakligen finns evidenssammandragen och bakgrundsmaterialen samt internetlänkarna på finska.
Centrala rekommendationer
- Kroniska sår i de nedre extremiteterna är ett betydande problem som försämrar patientens livskvalitet och orsakar vårdkostnader.
- En noggrann klinisk undersökning gjord av läkare, sårdiagnos och en behandlingsplan i ett tidigt skede är grundstenarna i behandlingen.
- De flesta bensåren har cirkulatoriska orsaker och venös insufficiens är den vanligaste
bakomliggande orsaken. En bedömning av den arteriella cirkulationen ska alltid göras
vid bensår.
- Vid misstanke om ett venöst eller arteriellt sår ska patienten så tidigt som möjligt remitteras till en kärlkirurg för bedömning.
- Bilddiagnostiska undersökningar av venerna och artärerna görs inom den specialiserade sjukvården.
- Ett atypiskt sår bör misstänkas om sårets placering eller utseende är atypiskt eller
om såret inte visar några tecken på läkning inom 4–12 veckor trots lämplig behandling.
- En hudbiopsi tas redan in öppenvården om ett malignt sår misstänks. Vid andra atypiska sår koncentreras diagnostiken och behandlingen till den specialiserade sjukvården.
- Utöver sårets etiologi är det viktigt att beakta andra sjukdomar som eventuellt kan påverka uppkomsten av sår eller dålig sårläkning, till exempel diabetes, hypertoni, fetma, näringsbrist, hjärtsvikt och depression.
- Behandlingen av såret bör inledas effektivt genast efter uppkomsten av såret, eftersom sannolikheten för läkning minskar om behandlingen fördröjs.
- Behandlingen av ett kroniskt sår bör riktas in på orsaken till såret.
- Den enda botande behandlingen vid arteriella sår är revaskularisering av extremiteten.
- Den viktigaste behandlingen vid venösa sår är eliminering av den underliggande venösa insufficiensen med intravenösa metoder.
- Vid sår som orsakas av systemiska sjukdomar riktas behandlingen på den långvariga sjukdomen.
- Vid venösa sår bör dessutom kompressionsbehandling inledas omedelbart efter att svår arteriell insufficiens och andra potentiella kontraindikationer för behandlingen har uteslutits. Kompressionsbehandling ska användas på motsvarande sätt även vid andra kroniska sår.
- Målet för den lokala behandlingen är att främja sårläkningen genom att skapa en gynnsam miljö för läkning och rengöra såret.
- Plastikkirurgi kan behövas i behandlingen av ett stort sår eller ett sår som varit öppet under en lång tid.
- Vid misstänkt sårinfektion avgör den kliniska bilden behovet av behandling med antimikrobiella läkemedel.
- Patienter med kroniska sår ska ges holistisk vård. I behandlingen bör även smärta, näringsrelaterade faktorer och livskvalitet beaktas.
- Vid behandling av svårläkta sår fås det bästa resultatet genom samarbete i en interprofessionell arbetsgrupp. Interprofessionell vård ska kunna ges redan inom öppenvården (t.ex. läkare, sjukskötare med sårvård som specialitet, fotterapeut eller fotvårdare samt näringsterapeut).
Syfte med rekommendationen
- Syftet med rekommendationen är att
- förbättra och harmonisera diagnostiken och behandlingen av kroniska sår i nedre extremiteter samt nivåstruktureringen av vården
- lyfta fram vårdens holistiska karaktär och interprofessionell arbetssätt i vården av patienter med kroniska sår
- minska sjukligheten i samband med kroniska sår och behovet av sjukhusvård samt förbättra funktionsförmågan hos och prognosen för patienter med kroniska sår.
Målgrupp
- Rekommendationen riktar sig till alla yrkesutbildade personer inom öppenvården och den specialiserade sjukvården som behandlar patienter med sår i nedre extremiteterna.
Definition
- Ett kroniskt sår i en nedre extremitet är ett sår vars uppkomst eller dåliga läkning är associerad med en inre och/eller yttre faktor som upprätthåller såret.
- Som tidsgräns för att ett venöst sår ska anses vara kroniskt betraktas i allmänhet
fyra veckor. Vid ischemiska sår är tidsgränsen redan två veckor.
- Tidsgränserna är dock i någon mån konstgjorda och blodcirkulationen och svullnaden bör bedömas och behandlas så snart som möjligt vid alla sår i de nedre extremiteterna, inklusive traumatiska sår, för att förhindra att såret blir kroniskt.
Avgränsning
- I rekommendationen behandlas inte trycksår eller diabetesfotsår.
Prevalens
- Prevalensen av kroniska sår i de nedre extremiteterna i den västeuropeiska befolkningen
är 0,04–1 procent «Moffatt CJ, Franks PJ, Doherty DC ym. Prevalence o...»1, «Martinengo L, Olsson M, Bajpai R ym. Prevalence of...»2, «Nelzén O, Bergqvist D, Lindhagen A. The prevalence...»3, «Pina E, Furtado K, Franks PJ ym. Leg ulceration in...»4.
- I Finland har prevalensen av kroniska sår i en dag långa punktprevalensstudier gjorda i Nyland varit 0,08–0,1 procent «Ahmajärvi KM, Isoherranen KM, Mäkelä A ym. A chang...»5, «Mäkelä A, Annanmäki L, Koivunen E.ym. Cross-sectio...»6.
- Av hela befolkningen kommer 1,3–6 procent någon gång i livet att få ett kroniskt bensår «Moffatt CJ, Franks PJ, Doherty DC ym. Prevalence o...»1, «Pina E, Furtado K, Franks PJ ym. Leg ulceration in...»4 «Phillips CJ, Humphreys I, Fletcher J ym. Estimatin...»7, «Graham ID, Harrison MB, Nelson EA ym. Prevalence o...»8.
- Incidensen av kroniska sår flerfaldigas med åldern «Moffatt CJ, Franks PJ, Doherty DC ym. Prevalence o...»1, «Graham ID, Harrison MB, Nelson EA ym. Prevalence o...»8 «Posnett J, Gottrup F, Lundgren H ym. The resource ...»9, «Margolis DJ, Knauss J, Bilker W. Medical condition...»10. Atypiska sår, såsom vaskulit och pyoderma gangrenosum, förekommer också hos barn och ungdomar «Kechichian E, Haber R, Mourad N ym. Pediatric pyod...»11, «Barut K, Sahin S, Kasapcopur O. Pediatric vasculit...»12.
- De flesta kroniska såren i de nedre extremiteterna har cirkulatoriska orsaker.
- 32–51 procent av såren är venösa «Körber A, Klode J, Al-Benna S ym. Etiology of chro...»13, «Forssgren A, Nelzén O. Changes in the aetiological...»14, «Jockenhöfer F, Gollnick H, Herberger K ym. Aetiolo...»15.
- 11–27 procent av såren är arteriella «Körber A, Klode J, Al-Benna S ym. Etiology of chro...»13, «Forssgren A, Nelzén O. Changes in the aetiological...»14, «Jockenhöfer F, Gollnick H, Herberger K ym. Aetiolo...»15.
- I 13–26 procent av fallen är orsaken venös insufficiens i kombination med samtidig arteriell insufficiens (så kallat kombinerat arteriovenöst sår eller blandsår) «Kombinoitunut valtimo-laskimohaava (ns. sekahaava) sääressä»1, «Körber A, Klode J, Al-Benna S ym. Etiology of chro...»13, «Jockenhöfer F, Gollnick H, Herberger K ym. Aetiolo...»15, «Hedayati N, Carson JG, Chi YW ym. Management of mi...»16.
- I sårklinikernas material har atypiska sår utgjort cirka 10–20 procent av de kroniska såren «Jockenhöfer F, Gollnick H, Herberger K ym. Aetiolo...»15, «Shanmugam VK, Angra D, Rahimi H ym. Vasculitic and...»17. Atypiska sår inkluderar hudvaskuliter, pyoderma gangraenosum, Martorells sår eller hypertensivt sår, kalcifylax (ischemisk vaskulopati i små blodkärl) och maligna tumörer «Isoherranen K, Salmi T, Tasanen K. Epätyypilliset ...»18, «Isoherranen K, O'Brien JJ, Barker J ym. Atypical w...»19.
- 18–27 procent av patienterna med kroniska sår har diabetes. Även andra långvariga sjukdomar, såsom hypertoni, fetma och hjärtsvikt, är vanliga komorbiditeter hos patienterna «Jockenhöfer F, Gollnick H, Herberger K ym. Aetiolo...»15, «Kelly M, Gethin G. Prevalence of Chronic Illness a...»20.

Kombinoitunut valtimo-laskimohaava (ns. sekahaava) sääressä.
kuva: PSHP kuva-arkisto
Undersökning av patient med kroniskt sår i nedre extremitet inom öppenvården
- Karakteristiska egenskaper i kroniska sår i de nedre extremiteter och anvisningar för remiss presenteras i tabellerna «Differentialdiagnostik för venösa och arteriella sår samt anvisningar för remiss...»1 och «Riskfaktorer för samt klinisk bild vid atypiska sår och anvisningar för remiss...»2.
- Anamnesen och den kliniska undersökningen ligger till grund för analysen av det kroniska sårets etiologi och nödvändiga kompletterande undersökningar görs baserat på dem.
- Utöver sårets etiologi ska man vid undersökning av patienten beakta långvariga sjukdomar, läkemedelsbehandlingar, funktionsförmåga och nutritionsstatus på ett holistiskt sätt «Barber GA, Weller CD, Gibson SJ. Effects and assoc...»21.
- Det rekommenderas att man använder en checklista som stöd för undersökningen «Snyder RJ, Jensen J, Applewhite AJ ym. A Standardi...»22, «gvr00076a.pdf»1. Ischemi, infektion, diabetes, svullnad, tryck och atypiska sårorsaker ska alltid uteslutas. Det bör också noteras att allt fler sår är multietiologiska.
- Tillräckligt mycket tid bör avsättas för den initiala undersökningen av patienten (enligt rekommendation minst en halvtimme).
- I anamnesen ska följande dokumenteras:
- långvariga sjukdomar (framför allt diabetes, ateroskleros och autoimmuna sjukdomar)
- läkemedelsbehandlingar (särskilt warfarin eller andra blodförtunnande läkemedel, hydroxyurea, immunsuppressiva läkemedel)
- allergier
- rökning (både med tanke på sårläkning och risk för ateroskleros)
- andra riskfaktorer för ateroskleros
- vikt, kroppsmasseindex, viktförändring och risk för näringsbrist, till exempel NRS2002 «https://www.ruokavirasto.fi/teemat/terveytta-edistava-ruokavalio/ravitsemus--ja-ruokasuositukset/ravitsemushoito/»1, «Kondrup J, Rasmussen HH, Hamberg O ym. Nutritional...»23 eller MNA-SF «https://www.mna-elderly.com/forms/mini/mna_mini_finnish.pdf»2
- rörelseförmåga och rörelsehjälpmedel
- tidigare skador på nedre extremiteter
- tidigare ingrepp på nedre extremiteter (särskilt vaskulära ingrepp)
- tidigare erysipelas och ventromboser
- tidigare såranamnes
- reseanamnes (särskilt vistelse i tropiska områden)
- nuvarande såranamnes:
- sårets uppkomstmekanism och varaktighet
- sår- och vilosmärta
- tidigare sårbehandling (ansvarig instans, behandlingsfrekvens, använda sårvårdsprodukter och tidigare antibiotikabehandlingar)
- kompressionsbehandling som använts, det vill säga behandling mot svullnad, och dess genomförande
- tidigare undersökningar av såret
- eventuella andra faktorer som kan vara relevanta för sårets uppkomst eller läkning (t.ex. rusmedelsbruk och följsamhet i behandlingen).
- I den kliniska undersökningen ska följande beaktas:
- allmän status (auskultation av hjärta och lungor, palpation av lymfkörtlar och buk)
- sårets storlek (längd x bredd, vid behov djup mätt med sond) och storleksförändringar
- utseendet på såret och sårkanterna, sekretion från såret och den omgivande huden (tabellerna «Differentialdiagnostik för venösa och arteriella sår samt anvisningar för remiss...»1, «Riskfaktorer för samt klinisk bild vid atypiska sår och anvisningar för remiss...»2, «Principerna för sårbehandling och val av produkt enligt vävnadstyp...»5 och «De vanligaste fynden i den omgivande huden och behandlingen av dem...»6)
- ischemiska fynd och tillräcklig arteriell cirkulation (åtminstone pulspalpation på vrist och fot, vid behov bestämning av tryckkvoten mellan ankel- och armtryck (ABI))
- fynd på venös insufficiens (jfr. CEAP-klassificering «Laskimovajaatoimintaan liittyvä CEAP-luokitus»1)
- pittingödem vid palpation
- möjliga tecken på klinisk infektion (lokala och allmänna symtom)
- hudkänsel vid undersökning med monofilamenttest
- vristens rörlighet, felställningar av fotbladet.
- Eventuella fortsatta undersökningar:
- laboratorieprov enligt individuell bedömning (t.ex. PVK, CRP, B-La, fP-Gluk, B-HbA1c, P-ALAT, P-Krea, P-Alb, lipider, P-proBNP)
- bakterieodlingsprov om det uppstår misstanke om klinisk sårinfektion eller man vill följa upp förekomsten av multiresistenta bakterier (se avsnittet Bakterieprov)
- hudbiopsi vid misstanke om malignt sår (se «https://ammattilaiset.terveyskyla.fi/oppaat-ja-valmennukset/krooniset-haavat/#k=Ihokoepalan%20otto%20haavapotilaalta%20#x=0?accordionToOpen=2.2%20Ihokoepalan%20otto%20haavapotilaalta https://ammattilaiset.terveyskyla.fi/oppaat-ja-valmennukset/krooniset-ha»3)
- bilddiagnostiska undersökningar, såsom nativröntgen, vid misstanke om osteit (t.ex. benkontakt med sond)
| Venösa sår | Arteriella sår | |
|---|---|---|
| Anamnes | För venösa sår finns inga sådana riskfaktorer (förutom venös insufficiens) vars identifiering skulle gagna differentialdiagnostiken. | De viktigaste riskfaktorerna för perifer ocklusiv artärsjukdom i nedre extremiteter är åldrande, rökning och diabetes. |
| Mer än hälften av patienterna med perifer ocklusiv artärsjukdom i nedre extremiteter lider också av kranskärlssjukdom och/eller ischemisk cerebral artärsjukdom. | ||
| Symtom | Venös insufficiens har inga karakteristiska symtom. | Vilosmärta som patienten vaknar av är ett typiskt symtom på extremitetsischemi. Smärtan lindras när extremiteten hålls nere. |
| Såret orsakar vanligtvis smärta i samband med behandling och det förekommer nästan alltid smärta även mellan behandlingarna. Smärtan lindras när extremiteten hålls i högläge. | Sensorisk diabetesneuropati kan dölja smärtan. | |
| Patienten har inte nödvändigtvis haft intermittent hälta. | ||
| Extremitet | Varm | Sval |
| Pulsarna på vristen (ATP) och på fotryggen (ADP) är palpabla. | Pulsarna på vristen och fotryggen är inte palpabla. | |
| Varierande förekomst av andra fynd vid venös insufficiens, såsom åderbråck, lipodermatoskleros, staseksem och pigmentering «Laaja-alainen staasiekseema (laskimovajaatoiminnan CEAP-luokituksen kliininen luokka C4a) sääressä»2, «Suonikohjuja ja laskimovajaatoiminnan aiheuttamaa pigmentaatiota (CEAP kliininen luokka C4a)»3, «Laskimovajaatoiminnan aiheuttamaa lipodermatoskleroosia (CEAP kliininen luokka C4b)»4, «Laskimovajaatoiminnan aiheuttamia ihomuutoksia: pigmentaatio (CEAP kliininen luokka C4a) ja lipodermatoskleroosi (kliininen luokka C4b)»5, «Laskimovajaatoiminnan aiheuttamaa staasiekseemaa (CEAP kliininen luokka C4a)»6, «Lymfaturvotuksen aiheuttamaa lipodermatoskleroosia ja ihon papulointia»7. | Ischemifynden kan vara få, särskilt hos patienter med diabetes. | |
| Svullnaden är inte nödvändigtvis särskilt svår och åderbråcken kan vara få. | ||
| Sår | Såret är vanligtvis på vristen eller på underbenet «Avoin laskimohaava (CEAP kliininen luokka C6)»8. | Såret är vanligtvis på fotbladet eller på en tå, men det kan också vara på benet eller vaden. |
| Såret är vanligtvis ytligt, men det kan vara stort och till och med sträcka sig runt hela extremiteten. | Såret är djupt: det kan sträcka sig till sena, periosteum eller led. | |
| Sårbottnen är vanligtvis granulerande eller till och med hypergranulerande, fuktig och vätskande och i såret kan det finnas gulaktig fibrinbeläggning «Avoin laskimohaava (CEAP kliininen luokka C6)»8 och «Katteinen, hieman hypergranuloiva haava»9. | Sårbottnen är vanligtvis torr och i såret finns ofta nekrotisk vävnad «Nekroottinen valtimohaava varpaassa»10, «Valtimohaavoja jalkaterässä ja sääressä»11, «Valtimohaava nilkassa»12. | |
| Sårkanterna är vanligtvis sluttande. | Sårkanterna är vanligtvis markerade. | |
| Arbetsdiagnos | Arbetsdiagnosen baseras på fynd som tyder på venös insufficiens och på sårets egenskaper och placering. | Arbetsdiagnosen baseras på förekomsten av vilosmärta och ischemiska fynd, sårets egenskaper och framför allt palpationen av artärpulsarna på benet. |
| Riskfaktorer för perifer ocklusiv artärsjukdom i nedre extremiteter och andra manifestationer av ateroskleros hos patienten ökar sannolikheten för perifer ocklusiv artärsjukdom i nedre extremiteter. | ||
| Hos patienter med diabetes kan ischemi inte nödvändigtvis uteslutas enbart baserat på den kliniska undersökningen. | ||
| Behandling och remittering | Kompressionsbehandling och lokal sårbehandling ska inledas baserat på arbetsdiagnosen när man har fastställt att den arteriella cirkulationen i benet är tillräcklig. | Nekrotisk vävnad i såret ska inte avlägsnas förrän indikationerna för revaskularisering har utretts. |
| Kompressionsbehandling bör inledas även om den synliga svullnaden i benet som kan konstateras genom palpation skulle vara lindrig. | ||
| Patienten ska remitteras till en kärlkirurg för bedömning. | Patienten ska remitteras till en kärlkirurg för bedömning. | |
| Brådskandegrad 8–30 dygn | Brådskandegrad < 14 dygn eller vid behov jourremiss beroende på fynden i såret och extremiteten samt på patientens symtom. | |
| Undersökningar | Ultraljudsundersökning av djupa vener är i allmänhet inte indicerat i diagnostiken av venösa sår, även om det finns svullnad i extremiteten. | Indikationerna för bilddiagnostiska undersökningar bedöms inom den specialiserade sjukvården. |
| Duplexultraljud för att få en funktionell bild av venerna görs inom den specialiserade sjukvården. | ||
| Övrigt | Det kan vara kliniskt omöjligt att skilja åt sår på grund av svullnad (utan venös insufficiens) och venösa sår, och svullnad kan orsaka likadana hudförändringar som förekommer vid venös insufficiens. | Fynden vid ett kombinerat arteriovenöst sår är en varierande kombination av dessa två sårtyper och med dem associerade fynd och symtom på extremiteten. |
| Behandlingsprinciperna för dessa sår är desamma som vid venösa sår och patienten ska remitteras till en kärlkirurg för bedömning. | Patienten ska remitteras till en kärlkirurg för bedömning. |
| Sårets etiologi | Riskfaktorer | Klinisk bild | Primär vårdinstans |
|---|---|---|---|
| Reumatiskt sår | Felställningar, reumatiska knutor, glukokortikoider | Varierar beroende på de viktigaste etiologiska faktorerna (bilderna «Nivelreumaa sairastavan alaraajahaava»13, «Turvotuksen aiheuttama fibriinikatteinen haava reumaa sairastavalla potilaalla»14) | Specialiserad sjukvård:
Brådskandegrad 8–30 dygn |
| Vaskulit | Reumatiska sjukdomar och bindvävssjukdomar, infektioner (t.ex. hepatit B och C) | Smärtsamma, nekrotiska sår med blårödaktig kant. Blåröd eller blåviolett marmorering (livedo racemosa) på den omgivande huden (bilder «Purppura»15, «Vaskuliittipurppuraa ja -haavoja»16, «Vaskuliittihaavoja»17, «Vaskuliittihaavoja Henoch-Schönleinin purppuraa sairastavalla potilaalla»18, «Vaskuliittihaavoja»19) | Specialiserad sjukvård:
|
| Pyoderma gangraenosum | Inflammatoriska tarmsjukdomar, ledgångsreumatism, hematologiska cancersjukdomar | I tidigt skede en papelliknande lesion som progredierar till ett sår Kan uppstå till följd av trauma eller operation «Postoperatiivinen pyoderma gangrenosum»20 Underminerade kanter, ofta nekrotiskt, sår (bilderna «Pyoderma gangrenosum»21, «Pyoderma gangrenosum»22 och «Pyoderma gangrenosum»23) Svår smärta som inte står i proportion till storleken på såret |
Specialiserad sjukvård:
Brådskandegrad 1–7 dygn |
| Martorells sår | Långvarig hypertoni, typ 2 diabetes | Smärtsamt nekrotiskt sår som snabbt ökar i storlek Vanligtvis finns på vad, ovanpå akillessena eller lateralt på benet (bild «Martorellin haavoja»24) |
Specialiserad sjukvård:
Brådskandegrad 8–30 dygn
Brådskandegrad < 14 dygn |
| Kalcifylax | Njursvikt (hypertoni, typ 2 diabetes, warfarinbehandling, fetma) | I tidigt skede violett plack som progredierar till ett sår Smärtsamma, nekrotiska sår, nätliknande mönster (livedo) runtomkring (bild «Kalsifylaksia»25) |
Specialiserad sjukvård:
Brådskandegrad 1–7 dygn, septisk infektion som jourremiss |
| Vaskulopatier, t.ex. livedovaskulopati | Förstoppning (livedovaskulopati), bindvävssjukdomar, kolesterolembolism | Ljust, stjärnformigt ärrmönster och hålliknande sår (livedovaskulopati), bild «Livedovaskulopatia-haava»26 Livedo racemosa, purpura eller atrophie blanche-förändring på den omgivande huden (bilderna «Atrophie blanche eli valkosurkastuma ( CEAP kliininen luokka C4b, jos löydös on laskimovajaatoiminnan aiheuttama)»27 och «Atrophiae blanche eli valkosurkastuma»28) |
Specialiserad sjukvård:
Brådskandegrad 8–30 dygn |
| Maligna sår (bl.a. basalcellscancer, skivepitelcancer, melanom) | Immunsuppression, riklig kumulativ UV-exponering, ljus hudtyp som bränns i solen | Pigmentering eller hypergranulation i såret, vätskande sårbotten, förändrat utseende,
vallformiga sårkanter Ingen behandlingsrespons på sedvanlig sårbehandling (bilderna «Levyepiteelikarsinooma eli okasolusyöpä»29, «Basaliooma eli tyvisolusyöpä»30, «Amelanoottinen melanooma kantapäässä»31, «Marjolinin haava»32) |
Specialiserad sjukvård:
Brådskandegrad 8–30 dygn Hudbiopsi tas först inom öppenvården |
| Infektionssår (tuberkulos, leishmaniasis, ektyma gangrenosum) | Reseanamnes (särskilt tropiska områden), immunsuppression | Atypiskt utseende på såret | Specialiserad sjukvård:
Brådskandegrad 8–30 dagar, vid allvarlig infektion jourremiss eller brådskandegrad 1–7 dagar |
| Andra atypiska sår (inklusive självförvållade sår, vesikulära hudsjukdomar, gikt, systemisk skleros, läkemedelsinducerade sår) «Haavautunut necrobiosis lipoidica»33, «Hydroksiurean aiheuttama haava»34 | Psykisk sjukdom (självförvållade sår), läkemedel (t.ex. hydroxyurea) | Den kliniska bilden varierar beroende på etiologin Ingen behandlingsrespons på sedvanlig sårvård |
Specialiserad sjukvård:
Brådskandegrad enligt misstänkt etiologi, ofta 8–30 dygn |

Laaja-alainen staasiekseema (laskimovajaatoiminnan CEAP-luokituksen kliininen luokka C4a) sääressä. Säären alaosa on lisäksi kaventunut lipodermatoskleroosin (kliininen luokka C4b) seurauksena.
kuva: PSHP kuva-arkisto

Suonikohjuja ja laskimovajaatoiminnan aiheuttamaa pigmentaatiota (CEAP kliininen luokka C4a).
kuva: PSHP kuva-arkisto

Laskimovajaatoiminnan aiheuttamaa lipodermatoskleroosia (CEAP kliininen luokka C4b). Varsinkin oikean säären alaosa on kaventunut tyypilliseen tapaan pullonkaulamaisesti.
kuva: PSHP kuva-arkisto

Laskimovajaatoiminnan aiheuttamia ihomuutoksia: pigmentaatio (CEAP kliininen luokka C4a) ja lipodermatoskleroosi (kliininen luokka C4b)
kuva: PSHP kuva-arkisto

Laskimovajaatoiminnan aiheuttamaa staasiekseemaa (CEAP kliininen luokka C4a).
kuva: Iho- ja allergiasairaalan potilasarkisto

Lymfaturvotuksen aiheuttamaa lipodermatoskleroosia ja ihon papulointia.
kuva: Iho- ja allergiasairaalan potilasarkisto

Avoin laskimohaava (CEAP kliininen luokka C6), jonka ympärillä on laskimovajaatoiminnan aiheuttamaa pigmentaatiota. Haavan reunat ovat tyypilliseen tapaan loivat ja haavapohja on kostea.
kuva: Iho- ja allergiasairaalan potilasarkisto

Katteinen, hieman hypergranuloiva haava.
kuva: PSHP kuva-arkisto

Nekroottinen valtimohaava varpaassa.
kuva: PSHP kuva-arkisto

Valtimohaavoja jalkaterässä ja sääressä.
kuva: PSHP kuva-arkisto

Valtimohaava nilkassa. Haavan reunat ovat tyypilliseen tapaan jyrkät ja haavapohja on kuiva.
kuva: PSHP kuva-arkisto

Nivelreumaa sairastavan alaraajahaava.
kuva: PSHP kuva-arkisto

Turvotuksen aiheuttama fibriinikatteinen haava reumaa sairastavalla potilaalla.
kuva: PSHP kuva-arkisto

Purppura.
kuva: PSHP kuva-arkisto

Vaskuliittipurppuraa ja -haavoja.
kuva: PSHP kuva-arkisto

Vaskuliittihaavoja.
kuva: PSHP kuva-arkisto

Vaskuliittihaavoja Henoch-Schönleinin purppuraa sairastavalla potilaalla.
kuva: Iho- ja allergiasairaalan potilasarkisto

Vaskuliittihaavoja.
kuva: PSHP kuva-arkisto

Postoperatiivinen pyoderma gangrenosum.
kuva: PSHP kuva-arkisto

Pyoderma gangrenosum.
kuva: PSHP kuva-arkisto

Pyoderma gangrenosum.
kuva: PSHP kuva-arkisto

Pyoderma gangrenosum.
kuva: Iho- ja allergiasairaalan potilasarkisto

Martorellin haavoja.
kuva: Iho- ja allergiasairaalan potilasarkisto

Kalsifylaksia.
kuva: Iho- ja allergiasairaalan potilasarkisto

Livedovaskulopatia-haava.
kuva: Iho- ja allergiasairaalan potilasarkisto

Atrophie blanche eli valkosurkastuma ( CEAP kliininen luokka C4b, jos löydös on laskimovajaatoiminnan aiheuttama).
kuva: PSHP kuva-arkisto

Atrophiae blanche eli valkosurkastuma.
kuva: PSHP kuva-arkisto

Levyepiteelikarsinooma eli okasolusyöpä.
kuva: PSHP kuva-arkisto

Basaliooma eli tyvisolusyöpä.
kuva: PSHP kuva-arkisto

Amelanoottinen melanooma kantapäässä.
kuva: Iho- ja allergiasairaalan potilasarkisto

Marjolinin haava eli sekundaarisesti krooniseen haavaan tullut okasolusyöpä sääressä.
kuva: Iho- ja allergiasairaalan potilasarkisto

Haavautunut necrobiosis lipoidica.
kuva: PSHP kuva-arkisto

Hydroksiurean aiheuttama haava.
kuva: Iho- ja allergiasairaalan potilasarkisto
Arteriella sår
- Se materialet med tilläggsinformation «Valtimohaava»2.
- Tillräckligheten av den arteriella cirkulationen i extremiteten bör alltid bedömas
vid ett sår i extremiteten, oavsett sårets varaktighet.
- Bedömningen ska basera sig åtminstone på anamnesen och en klinisk undersökning och den ska göras genast i samband med den initiala undersökningen av patienten.
- Riskfaktorer för perifer ocklusiv artärsjukdom i nedre extremiteter:
- Ateroskleros drabbar hela artärträdet «Viles-Gonzalez JF, Fuster V, Badimon JJ. Atherothr...»24, «Bhatt DL, Steg PG, Ohman EM ym. International prev...»25: över hälften av patienterna med perifer ocklusiv artärsjukdom i nedre extremiteter lider också av kranskärlssjukdom, ischemisk cerebral artärsjukdom eller både och (se God medicinsk praxis-rekommendationen Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska)).
- De viktigaste riskfaktorerna för perifer ocklusiv artärsjukdom i nedre extremiteter
är åldrande, rökning och diabetes (se God medicinsk praxis-rekommendationen Alaraajojen
tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska)).
- Manifestationer av dessa riskfaktorer och andra manifestationer av ateroskleros hos patienten ökar sannolikheten för perifer ocklusiv artärsjukdom i nedre extremiteter «Khan NA, Rahim SA, Anand SS ym. Does the clinical ...»26.
- Symtom:
- Intermittent hälta tyder på otillräcklig arteriell cirkulation, men frånvaron av detta
symtom utesluter inte perifer ocklusiv artärsjukdom i nedre extremiteter (se God medicinsk
praxis-rekommendationen Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska)):
- Intermittent hälta förekommer inte nödvändigtvis om patienten rör sig endast lite.
- Andra sjukdomar som orsakar smärta vid gående eller begränsar funktionsförmågan kan göra det svårt att identifiera symtomet eller också kan de dölja symtomet.
- En betydande del av patienterna har atypiska symtom.
- Kronisk extremitetsischemi (tidigare känd som kritisk extremitetsischemi) kan vara den första kliniska manifestationen av arteriell ocklusiv sjukdom i nedre extremiteter «Mätzke S, Lepäntalo M. Claudication does not alway...»27.
- Vilosmärta är ett typiskt symtom för extremitetsischemi (se God medicinsk praxis-rekommendationen
Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska)), «Rutherford RB, Baker JD, Ernst C ym. Recommended s...»28:
- Vanligtvis vaknar patienten av smärtan på natten och smärtan lindras när patienten går upp och låter benen hänga ned eller går.
- Smärtan lokaliseras till fotbladet och tårna eller till närheten av det ischemiska såret eller nekrosen.
- Sensorisk diabetesneuropati kan dölja vilosmärtan.
- Intermittent hälta tyder på otillräcklig arteriell cirkulation, men frånvaron av detta
symtom utesluter inte perifer ocklusiv artärsjukdom i nedre extremiteter (se God medicinsk
praxis-rekommendationen Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska)):
- Fynd:
- Prognosvärdet hos fynd som associeras till extremitetsischemi är litet och perifer
ocklusiv artärsjukdom kan inte diagnostiseras – och framför allt inte uteslutas –
baserat på enskilda fynd eller avsaknaden av dem «Khan NA, Rahim SA, Anand SS ym. Does the clinical ...»26.
- Om inga fynd som tyder på extremitetsischemi kan konstateras hos patienten är sannolikheten för artärsjukdom dock mindre än om ett eller vissa sådana fynd konstateras hos patienten «Khan NA, Rahim SA, Anand SS ym. Does the clinical ...»26.
- Om patienten har diabetes måste speciell försiktighet iakttas i fråga om sådana kliniska fynd som tyder på ischem «Boyko EJ, Ahroni JH, Davignon D ym. Diagnostic uti...»29, «Vriens B, D'Abate F, Ozdemir BA ym. Clinical exami...»30, «Boyko EJ. How to use clinical signs and symptoms t...»31, «Hinchliffe RJ, Forsythe RO, Apelqvist J ym. Guidel...»32.
- Karakteristiska egenskaper hos venösa sår presenteras i tabell «Differentialdiagnostik för venösa och arteriella sår samt anvisningar för remiss...»1.
- Prognosvärdet hos fynd som associeras till extremitetsischemi är litet och perifer
ocklusiv artärsjukdom kan inte diagnostiseras – och framför allt inte uteslutas –
baserat på enskilda fynd eller avsaknaden av dem «Khan NA, Rahim SA, Anand SS ym. Does the clinical ...»26.
- Palpation av artärpulsar:
- Artärpulsarna i extremiteten ska palperas systematiskt i ljumskvecket (a. femoralis communis), knävecket (a. poplitea) och framför allt på vristens insida bakom den inre fotknölen (a. tibialis posterior, ATP) samt på fotryggen (a. dorsalis pedis, ADP) (Se God medicinsk praxis-rekommendationen Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska)).
- Om pulsen är otvivelaktigt palpabel både på vristen och på fotryggen (ATP ja ADP)
utesluter detta i praktiken svår arteriell insufficiens «Lundin M, Wiksten JP, Peräkylä T ym. Distal pulse ...»33.
- Hos diabetiker är pulspalpation dock inte nödvändigtvis en tillräcklig undersökning «Hinchliffe RJ, Forsythe RO, Apelqvist J ym. Guidel...»32, «Forsythe RO, Apelqvist J, Boyko EJ ym. Effectivene...»34.
- Hos alla patienter måste dock pulsfyndet alltid relateras till den kliniska helheten: anamnesen, andra fynd som tyder på ischemi samt sårets utseende och placering.
- Ankel-/armtrycksindex (ankle-brachial index, ABI):
- Mättekniken och felkällorna vid mätning behandlas i God medicinsk praxis-rekommendationen
Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska)).
- Även oerfaren personal eller bristande rutin kan leda till ett felaktigt mätresultat «Kaiser V, Kester AD, Stoffers HE ym. The influence...»35, «Mätzke S, Franckena M, Albäck A ym. Ankle brachial...»36, «Weller CD, Team V, Ivory JD ym. ABPI reporting and...»37.
- ABI ska bestämmas om man baserat på pulspalpationen inte med säkerhet kan avgöra om extremitetens arteriella cirkulation är tillräcklig.
- Som diagnostiskt gränsvärde för perifer ocklusiv artärsjukdom i nedre extremiteter
används vanligtvis ett ABI-värde på ≤ 0,90 «Aboyans V, Criqui MH, Abraham P ym. Measurement an...»38.
- Vid sår eller nekros i extremiteten kan ett ABI-värde på < 0,80 betraktas som betydande ischemi «Mills JL Sr, Conte MS, Armstrong DG ym. The Societ...»39.
- ABI-värden på > 1,4 anses tyda på mediaskleros «Aboyans V, Ricco JB, Bartelink MEL ym. 2017 ESC Gu...»40, «Conte MS, Bradbury AW, Kolh P ym. Global Vascular ...»41.
- Vid mediaskleros blir artärväggarna styvare, vilket leder till att blodtrycksmätningen på vristen eller fotryggen kan ge felaktigt höga värden, varvid ABI-värdet inte ger en pålitlig bild av extremitetens arteriella cirkulation «Forsythe RO, Apelqvist J, Boyko EJ ym. Effectivene...»34, «Young MJ, Adams JE, Anderson GF ym. Medial arteria...»42.
- Vanligtvis konstateras mediaskleros i samband med diabetes, framför allt vid diabetesneuropati «Young MJ, Adams JE, Anderson GF ym. Medial arteria...»42, «Aboyans V, Ho E, Denenberg JO ym. The association ...»43, «Jeffcoate WJ, Rasmussen LM, Hofbauer LC ym. Medial...»44.
- Åtminstone hos diabetiker måste man på grund av potentiell mediaskleros förhålla sig kritiskt till även lägre ABI-värden och vid behov mäta tåtrycket «Forsythe RO, Apelqvist J, Boyko EJ ym. Effectivene...»34, «Young MJ, Adams JE, Anderson GF ym. Medial arteria...»42.
- I varje fall måste även ABI-värdet alltid relateras till den kliniska helheten «Weller CD, Team V, Ivory JD ym. ABPI reporting and...»37, «Caruana MF, Bradbury AW, Adam DJ. The validity, re...»45.
- Mättekniken och felkällorna vid mätning behandlas i God medicinsk praxis-rekommendationen
Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska)).
- Remittering av patient till den specialiserade sjukvården:
- Patienten ska remitteras till en kärlkirurg för bedömning om extremitetens arteriella
cirkulation bedöms vara otillräcklig med tanke på sårläkningen eller om man misstänker
ett venöst sår.
- En misstanke baserat på en noggrann klinisk bedömning eller en arbetsdiagnos räcker som grund för remittering.
- Bestämning ankel-/armtrycksindexet är i detta fall i princip inte nödvändigt, men vid remittering av patienten ska även lokala rutiner och anvisningar beaktas.
- Remissens brådskandegrad beror på fynden i såret och extremiteten och på patientens symtom. Se God medicinsk praxis-rekommendationen Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska).
- Indikationerna för bilddiagnostiska undersökningar av artärerna bedöms inom den specialiserade sjukvården. Se God medicinsk praxis-rekommendationen Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska).
- Patienten ska remitteras till en kärlkirurg för bedömning om extremitetens arteriella
cirkulation bedöms vara otillräcklig med tanke på sårläkningen eller om man misstänker
ett venöst sår.
Venösa sår
- Se materialet med tilläggsinformation «Laskimohaava»3.
- Ett venöst sår och andra hudförändringar som orsakas av venös insufficiens är en följd
av venös hypertension, med andra ord förhöjt venöst tryck i extremiteten och en därmed
sammanhängande kronisk inflammationsreaktion «Bergan JJ, Schmid-Schönbein GW, Smith PD ym. Chron...»46, «Raffetto JD. Inflammation in chronic venous ulcers...»47, «Eberhardt RT, Raffetto JD. Chronic venous insuffic...»48, «Crawford JM, Lal BK, Durán WN ym. Pathophysiology ...»49.
- De hemodynamiska tillstånd som orsakar venös insufficiens och venös hypertension är venöst reflux, det vill säga venöst återflöde, obstruktion i de djupa venerna och nedsatt funktion i vadmuskelpumpen, tillsammans eller var för sig «Comerota A, Lurie F. Pathogenesis of venous ulcer....»50, «Lurie F, Passman M, Meisner M ym. The 2020 update ...»51.
- Venöst reflux är ett vanligare tillstånd än obstruktion i de djupa venerna som bakomliggande
orsak till den venösa insufficiensen som orsakat såret «Kanth AM, Khan SU, Gasparis A ym. The distribution...»52.
- Oftast är det fråga om primär venös insufficiens, med vilket man avser en degenerativ
process i venklaffar och/eller venvägg som leder till att dessa strukturer försvagas
och utvidgas och vidare till venös reflux «Lurie F, Passman M, Meisner M ym. The 2020 update ...»51, «Kanth AM, Khan SU, Gasparis A ym. The distribution...»52.
- Åderbråck är en vanlig klinisk manifestation av primär venös insufficiens «Lim CS, Davies AH. Pathogenesis of primary varicos...»53.
- Sekundär venös insufficiens som utvecklats till följd av en tidigare genomgången djup
ventrombos är en klart ovanligare etiologi för venös insufficiens som orsakar såret
«Lurie F, Passman M, Meisner M ym. The 2020 update ...»51, «Kanth AM, Khan SU, Gasparis A ym. The distribution...»52.
- Med tanke på uppkomsten av såret har främst tidigare genomgångna djupa ventromboser i höftområdet betydelse «Raju S, Darcey R, Neglén P. Unexpected major role ...»54.
- Hos de flesta patienterna med venösa sår kan man konstatera reflux i de ytliga venerna, antingen som det enda fyndet eller i kombination med venös insufficiens i de djupa venerna och/eller perforantvenerna «Kanth AM, Khan SU, Gasparis A ym. The distribution...»52.
- Oftast är det fråga om primär venös insufficiens, med vilket man avser en degenerativ
process i venklaffar och/eller venvägg som leder till att dessa strukturer försvagas
och utvidgas och vidare till venös reflux «Lurie F, Passman M, Meisner M ym. The 2020 update ...»51, «Kanth AM, Khan SU, Gasparis A ym. The distribution...»52.
- För att ett venöst sår ska uppkomma krävs venös hypertension, men sannolikt påverkas
uppkomsten av såret även av andra faktorer än enbart en venös cirkulationsstörning
(reflux och obstruktion i de djupa venerna) «Eberhardt RT, Raffetto JD. Chronic venous insuffic...»48, «Shiman MI, Pieper B, Templin TN ym. Venous ulcers:...»55.
- Speciellt signifikant anses i detta sammanhang vadmuskelpumpen, som är den viktigaste
kraftkällan för det venösa återflödet i extremiteten «Comerota A, Lurie F. Pathogenesis of venous ulcer....»50, «Meissner MH, Moneta G, Burnand K ym. The hemodynam...»56, «Araki CT, Back TL, Padberg FT ym. The significance...»57, «Williams KJ, Ayekoloye O, Moore HM ym. The calf mu...»58, «Kirsner RS. Exercise for Leg Ulcers: "Working Out"...»59.
- Hos patienter med venösa sår är muskelkraften i vaderna försämrad och även vristens rörelseomfång har minskat; båda dessa faktorer försvagar vadmuskelpumpen «Back TL, Padberg FT Jr, Araki CT ym. Limited range...»60, «Yang D, Vandongen YK, Stacey MC. Changes in calf m...»61, «Dix FP, Brooke R, McCollum CN. Venous disease is a...»62, «Cavalheri G Jr, de Godoy JM, Belczak CE. Correlati...»63, «de Moura RM, Gomes Hde A, da Silva SL ym. Analysis...»64.
- Speciellt signifikant anses i detta sammanhang vadmuskelpumpen, som är den viktigaste
kraftkällan för det venösa återflödet i extremiteten «Comerota A, Lurie F. Pathogenesis of venous ulcer....»50, «Meissner MH, Moneta G, Burnand K ym. The hemodynam...»56, «Araki CT, Back TL, Padberg FT ym. The significance...»57, «Williams KJ, Ayekoloye O, Moore HM ym. The calf mu...»58, «Kirsner RS. Exercise for Leg Ulcers: "Working Out"...»59.
- Andra riskfaktorer:
- Enligt en systematisk litteraturöversikt inkluderar riskfaktorerna för den första förekomsten av ett venöst sår förutom venös insufficiens även ålder, högt BMI, låg fysiskt aktivitet, förhöjt blodtryck samt venösa sår hos föräldrar eller syskon «Meulendijks AM, de Vries FMC, van Dooren AA ym. A ...»65.
- På grund av riskfaktorernas ospecifika karaktär ger identifieringen av dem ingen nytta med tanke på differentialdiagnostiken av sår i de nedre extremiteterna.
- Fetma:
- Fetma är en riskfaktor för både venös insufficiens och tydligen även för komplikationer till följd av detta «Danielsson G, Eklof B, Grandinetti A ym. The influ...»66, «Robertson L, Lee AJ, Gallagher K ym. Risk factors ...»67, «Davies HO, Popplewell M, Singhal R ym. Obesity and...»68.
- Det har även föreslagits att fetma exponerar för liknande hudförändringar som venös insufficiens, även sår, trots att (makrovaskulär) venös insufficiens i extremiteten inte kan konstateras eller även om denna redan skulle ha behandlats «Danielsson G, Eklof B, Grandinetti A ym. The influ...»66, «Padberg F Jr, Cerveira JJ, Lal BK ym. Does severe ...»69, «Deol ZK, Lakhanpal S, Franzon G ym. Effect of obes...»70.
- Det finns inga belägg för att man borde avstå från invasiv behandling av ytlig venös insufficiens, åtminstone inte kategoriskt, endast med anledning av att patienten är överviktig «Davies HO, Popplewell M, Singhal R ym. Obesity and...»68, «Deol ZK, Lakhanpal S, Franzon G ym. Effect of obes...»70.
- Symtom:
- Symtomen som uppfattas som venös insufficiens är ospecifika och förekomsten av symtom
verkar öka redan enbart med åldern «Bradbury A, Evans C, Allan P ym. What are the symp...»71, «Bradbury A, Evans CJ, Allan P ym. The relationship...»72, «Chiesa R, Marone EM, Limoni C ym. Chronic venous d...»73.
- Identifieringen av symtomen gagnar inte differentialdiagnostiken av såret.
- Med tanke på själva behandlingen är det viktigt att beakta att även ett venöst sår nästan utan undantag orsakar åtminstone någon form av smärta, även mellan behandlingarna «Green J, Jester R, McKinley R ym. The impact of ch...»74, «Lim CS, Baruah M, Bahia SS. Diagnosis and manageme...»75, «Leren L, Johansen E, Eide H ym. Pain in persons wi...»76, «Laskimohaava heikentää potilaiden elämänlaatua.»A.
- Symtomen som uppfattas som venös insufficiens är ospecifika och förekomsten av symtom
verkar öka redan enbart med åldern «Bradbury A, Evans C, Allan P ym. What are the symp...»71, «Bradbury A, Evans CJ, Allan P ym. The relationship...»72, «Chiesa R, Marone EM, Limoni C ym. Chronic venous d...»73.
- Fynd:
- Den kliniska diagnosen av venösa sår baserar sig på sårets egenskaper och placering
samt andra fynd som tyder på venös insufficiens «McAree BJ, Berridge DC. Investigation of the patie...»77.
- Karakteristiska egenskaper hos venösa sår har sammanställts i tabell «Differentialdiagnostik för venösa och arteriella sår samt anvisningar för remiss...»1.
- Fynd som tyder på venös insufficiens behandlas i materialet med tilläggsinformation (CEAP-klassificering «Laskimovajaatoimintaan liittyvä CEAP-luokitus»1).
- Andra hudförändringar som orsakas av venös hypertension är associerade med såret, men sårrisken för en enskild patient är svår att uppskatta på något annat sätt förutom kvalitativt «Robertson L, Lee AJ, Gallagher K ym. Risk factors ...»67, «Gillespie DL, Writing Group III of the Pacific Vas...»78.
- Venös hypertension orsakar svullnad i de nedre extremiteterna på grund av ökad kapillärfiltration och sekundära lymfödem «Mortimer PS, Levick JR. Chronic peripheral oedema:...»79, «Bunke N, Brown K, Bergan J. Phlebolymphemeda: usua...»80, «Lee BBB. Phlebolymphedema is the ultimate comorbid...»81.
- Svullnaden kan dock, oberoende av den venösa insufficiensen, även orsakas av andra
faktorer «Rabe E, Pannier F. Clinical, aetiological, anatomi...»82.
- Benödem i sig kan orsaka likadana hudförändringar (inkl. sår) som venös insufficiens, och att skilja åt dessa från varandra endast baserat på den kliniska bedömningen kan vara omöjligt «Suehiro K, Morikage N, Murakami M ym. A study of l...»83, «Suehiro K, Morikage N, Yamashita O ym. Risk Factor...»84, «Carpentier PH, Cornu-Thénard A, Uhl JF ym. Apprais...»85, «Maurins U, Hoffmann BH, Lösch C ym. Distribution a...»86.
- Detta har ingen betydelse med tanke på arbetsdiagnosen och påbörjande av behandlingen, eftersom principerna för konservativ behandling av ett sår som enbart orsakas av svullnad är desamma som vid venösa sår. Sårets differentialdiagnostik i sin tur kräver ett utlåtande från kärlkirurg «Saarinen J. Laskimoperäinen turvotus. Duodecim 201...»87.
- På extremiteten finns inte nödvändigtvis några åderbråck eller också är dessa inte speciellt stora eller omfattande «Robertson L, Lee AJ, Gallagher K ym. Risk factors ...»67, «Carpentier PH, Cornu-Thénard A, Uhl JF ym. Apprais...»85, «Scriven JM, Hartshorne T, Bell PR ym. Single-visit...»88, «Obermayer A, Garzon K. Identifying the source of s...»89.
- Vadmuskelns storlek korrelerar inte nödvändigtvis med vadmuskelpumpens funktion «Moloney MC, Lyons GM, Egan M ym. Does size matter?...»90.
- Den kliniska diagnosen av venösa sår baserar sig på sårets egenskaper och placering
samt andra fynd som tyder på venös insufficiens «McAree BJ, Berridge DC. Investigation of the patie...»77.
- Remittering av patient till den specialiserade sjukvården:
- Vid misstanke om ett venöst sår ska patienten remitteras till en kärlkirurg för bedömning.
- Patienten ska remitteras till en kärlkirurg för bedömning även i det fall att hen har haft ett venöst sår tidigare eller om det finns andra hudförändringar på extremiteten som kan ha venös insufficiens som bakomliggande orsak. Se God medicinsk praxis-rekommendationen Alaraajojen laskimovajaatoiminta «Alaraajojen laskimovajaatoiminta»4 (på finska), «Alaraajojen laskimovajaatoiminta. Käypä hoito -suo...»91; Perifer venös insufficiens «Perifer venös insufficiens»5 (på svenska).
- Diagnosen bekräftas med duplexultraljud för att få en funktionell bild av venerna. Undersökningen görs av den läkare inom den specialiserade sjukvården som fattar beslut om åtgärden. Se God medicinsk praxis-rekommendationen Alaraajojen laskimovajaatoiminta «Alaraajojen laskimovajaatoiminta»4 (på finska), «Alaraajojen laskimovajaatoiminta. Käypä hoito -suo...»91; Perifer venös insufficiens «Perifer venös insufficiens»5 (på svenska).
- Efter kärlkirurgens undersökningar kan patienten med ett venöst sår remitteras till en hudläkare för bedömning och genomförande av den konservativa behandlingen av huden och såret samt för utredning av eventuella kontaktallergier.
Reumatiskt sår
- Tidigare fick upp till tio procent av patienterna med ledgångsreumatism sår på de nedre extremiteterna, men om sårprevalensen med de nuvarande läkemedelsbehandlingarna mot reumatism finns endast lite information «Shanmugam VK, DeMaria DM, Attinger CE. Lower extre...»92.
- Prevalensen av vaskulit som hör samman med ledgångsreumatism verkar ha minskat på 2000-talet «Bartels C, Bell C, Rosenthal A ym. Decline in rheu...»93.
- De etiologiska bakgrundsfaktorerna för bensår hos patienter med ledgångsreumatism är i huvudsak desamma som hos andra sårpatienter. Den kliniska bilden beror på etiologin, och det kan samtidigt finnas flera bakomliggande orsaker «Oien RF, Håkansson A, Hansen BU. Leg ulcers in pat...»94, «Seitz CS, Berens N, Bröcker EB ym. Leg ulceration ...»95.
- Ledgångsreumatism medför ofta flera faktorer som exponerar för uppkomsten av sår:
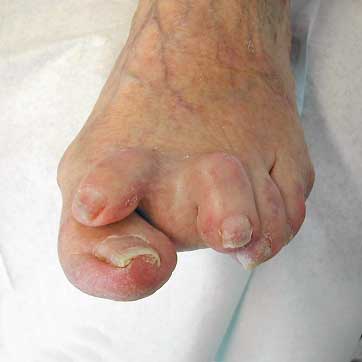
- Felställningar (hammartå, hallux valgus), bilderna «Reumajalat»35, «Reumajalat»36, «Reuman aiheuttamia varpaiden virheasentoja»37 ja «Reumajalat»38, «Nivelreumaa sairastavan alaraajahaava»13, «Turvotuksen aiheuttama fibriinikatteinen haava reumaa sairastavalla potilaalla»14, «Seitz CS, Berens N, Bröcker EB ym. Leg ulceration ...»95, «Firth J, Hale C, Helliwell P ym. The prevalence of...»96, ledstelhet och vadmuskelpumpens svaghet exponerar för sår.
- Vaskulit i samband med ledgångsreumatism kan orsaka sår. Ledgångsreumatism är även en riskfaktor för sår orsakade av pyoderma gangraenosum «Shanmugam VK, Angra D, Rahimi H ym. Vasculitic and...»17, «Seitz CS, Berens N, Bröcker EB ym. Leg ulceration ...»95, «Sayah A, English JC 3rd. Rheumatoid arthritis: a r...»97, «Hata T, Kavanaugh A. Rheumatoid arthritis in derma...»98.
- Reumatiska knutor kan brista och bilda sår «Sayah A, English JC 3rd. Rheumatoid arthritis: a r...»97.
- Glukokortikoider gör att huden och kärlväggarna blir svagare, vilket kan leda till purpura, blodutgjutningar och uppkomst av sår.
- Sår på fotbladet hos patienter med ledgångsreumatism undersöks enligt samma principer som sår hos diabetiker «Diabeetikon jalkaongelmat. Käypä hoito -suositus. ...»99.
- Det rekommenderas att fotkomplikationer hos patienter med ledgångsreumatism bedöms av en interprofessionell arbetsgrupp.
- Ledgångsreumatism och antireumatiska läkemedel är förknippade med ökad infektionsrisk, men om infektionsrisken för bensår hos patienter med ledgångsreumatism finns inga tillförlitliga forskningsrön «Fitzgerald P, Siddle HJ, Backhouse MR ym. Prevalen...»100, «Gullick NJ, Scott DL. Co-morbidities in establishe...»101. En reumatolog ska konsulteras om pausande av antireumatiska läkemedel.
- Hörnstenarna i preventionen och behandlingen av bensår hos patienter med ledgångsreumatism
är «Shanmugam VK, DeMaria DM, Attinger CE. Lower extre...»92, «Jaakkola JI, Mann RA. A review of rheumatoid arthr...»102, «Trieb K. Management of the foot in rheumatoid arth...»103, «Farrow SJ, Kingsley GH, Scott DL. Interventions fo...»104
- effektiv behandling av ledgångsreumatism
- fotvård eller -terapi
- hjälpmedel (individuellt tillverkade stödsulor, tåskydd och tåuträtare, tillfälliga avlastningar)
- specialskor
- patientspecifikt planerad kompressionsbehandling med beaktande av rörelsebegränsningar
- behandlingar som stödjer de nedre extremiteternas funktioner (smärtbehandling, stretchövningar som upprätthåller och återställer rörelseomfånget hos musklerna och lederna i fotblad och tår, muskelbalansövningar för de nedre extremiteterna, passiv mobilisering av lederna i fotbladets område).

Reumajalat.
kuva: PSHP kuva-arkisto

Reumajalat.
kuva: PSHP kuva-arkisto
Reuman aiheuttamia varpaiden virheasentoja.
kuva: PSHP kuva-arkisto

Päkiöissä on nähtävissä känsät eli kovettumat, jotka ovat seurausta jalkaholvien laskeutumisesta ja jalkapohjien muuttuneesta kuormituksesta.
kuva: PSHP kuva-arkisto
Vaskulitsår
- Vaskuliter är en grupp sjukdomar där en inflammation som angriper endotelet kan orsaka skador på olika organ. Vaskuliter har traditionellt delats in enligt kärlstorleken i småkärlsvaskuliter, vaskuliter i medelstora kärl samt storkärlsvaskuliter «Jennette JC, Falk RJ, Bacon PA ym. 2012 revised In...»105.
- Systemisk vaskulit kan vara livshotande och därmed bör man vid misstanke inleda diagnostiska
undersökningar utan dröjsmål.
- I den här rekommendationen behandlas endast hudvaskuliter och de sår som dessa orsakar. Se även tabell «Riskfaktorer för samt klinisk bild vid atypiska sår och anvisningar för remiss...»2.
- Hudvaskuliter delas in i 1. hudmanifestationer vid systemiska vaskuliter, 2. systemiska
vaskuliter som i huvudsak förekommer på huden och 3. vaskuliter som är begränsade
endast till huden «Sunderkötter CH, Zelger B, Chen KR ym. Nomenclatur...»106
- Klassificeringen av och etiologin för hudvaskuliter behandlas i materialet med tilläggsinformation «Iho-oireisten vaskuliittien luokittelu ja etiologia»4.
- Vaskulitsår uppkommer till följd av den ischemiska nekros som skadorna på blodkärlen orsakar
- Typiskt för den kliniska bilden av hudvaskuliter är nekrotiska, smärtsamma sår med blåröda kanter, palpabla purpurafläckar samt livedo racemosa (blåviolett marmorering) på den omgivande huden «Isoherranen K, O'Brien JJ, Barker J ym. Atypical w...»19, (bilderna «Purppura»15, «Vaskuliittipurppuraa ja -haavoja»16, «Vaskuliittihaavoja»17, «Vaskuliittihaavoja Henoch-Schönleinin purppuraa sairastavalla potilaalla»18 och «Vaskuliittihaavoja»19).
- Diagnostiken och behandlingen av vaskulit med hudsymtom och vaskulitsår hör till den
specialiserade sjukvården.
- Diagnostiken «Iho-oireisen vaskuliitin diagnostiikka»5 och den systemiska behandlingen «Iho-oireisen vaskuliitin systeemihoito»6 behandlas i materialet med tilläggsinformation.
- Den lokala behandlingen genomförs enligt de allmänna sårvårdsprinciperna.
- Kraftig rengöring och revision ska undvikas när vaskulitsjukdomen är aktiv.
- Operationsbehandling, såsom hudtransplantationer, genomförs först när den aktiva sjukdomen är under kontroll.
- Kompressionsbehandling ska användas såvida inga kontraindikationer föreligger.
Pyoderma gangraenosum
- Pyoderma gangraenosum är en ovanlig, neutrofil sjukdom som orsakar vätskande hudsår. Den exakta patogenesen är okänd «Isoherranen K, O'Brien JJ, Barker J ym. Atypical w...»19, «Wang EA, Steel A, Luxardi G ym. Classic Ulcerative...»107. I ungefär hälften av fallen är den bakomliggande orsaken en systemisk sjukdom, till exempel en inflammatorisk tarmsjukdom (Crohns sjukdom, ulcerös kolit), en reumatisk sjukdom eller hematologisk cancer «Al Ghazal P, Herberger K, Schaller J ym. Associate...»108, (tabell «Riskfaktorer för samt klinisk bild vid atypiska sår och anvisningar för remiss...»2).
- I tidigt skede är hudförändringarna ofta en papel med rodnad som inom loppet av några dygn progredierar till ett smärtsamt, vätskande sår med underminerade kanter (bilderna «Pyoderma gangrenosum»21, «Pyoderma gangrenosum»22, «Pyoderma gangrenosum»23).
- Oftast förekommer såren på de nedre extremiteterna, men de kan finnas var som helst.
- Pyoderma gangraenosum kan även förekomma i operationssår, framför allt efter bröstkirurgi «Isoherranen K, Salmi T, Tasanen K. Epätyypilliset ...»18, «Zuo KJ, Fung E, Tredget EE ym. A systematic review...»109, «Postoperatiivinen pyoderma gangrenosum»20.
- Diagnosen ställs inom den specialiserade sjukvården och baseras på prevalensen av
komorbiditeter, den kliniska bilden, histologiska fynd och behandlingsresponsen på
immunsuppressionsbehandling.
- Histologin är endast riktgivande, men ändå användbar för att till exempel utesluta vaskulit.
- Information om behandlingen finns i tilläggsmaterialet «Pyoderma gangrenosumin (PG) hoito»7.
- Patergi, med andra ord att såren förvärras av trauma, är karaktäristiskt.
- I tidigt skede ska kraftig rengöring och revision undvikas.
- Kirurgiska ingrepp, såsom hudtransplantationer, rekommenderas först när den aktiva sjukdomen har fåtts under kontroll med läkemedel «Pichler M, Thuile T, Gatscher B ym. Systematic rev...»110, «Hughes AP, Jackson JM, Callen JP. Clinical feature...»111.
Martorells sår (hypertensivt sår) och kalcifylax
- Ett typiskt patofysiologiskt drag vid Martorells sår eller hypertensivt sår och kalcifylax är subkutan arterioloskleros med hypertrofi av tunica media i arterioler och kalcinos som histologiskt fynd «Isoherranen K, O'Brien JJ, Barker J ym. Atypical w...»19, «Hafner J. Calciphylaxis and Martorell Hypertensive...»112.
- En karakteristisk långvarig sjukdom hos patienter med Martorells sår är långvarig hypertoni. 60 procent av patienterna har dessutom typ 2 diabetes «Hafner J, Nobbe S, Partsch H ym. Martorell hyperte...»113.
- Om patienten har njursvikt eller normal njurfunktion men svår fetma, talas enligt definitionen om kalcifylax «Isoherranen K, O'Brien JJ, Barker J ym. Atypical w...»19, «Hafner J, Nobbe S, Partsch H ym. Martorell hyperte...»113, «Nigwekar SU, Wolf M, Sterns RH ym. Calciphylaxis f...»114, «Vuerstaek JD, Reeder SW, Henquet CJ ym. Arteriolos...»115.
- Båda sårtyperna är förknippade med svår sårsmärta, snabb storleksökning och nekros samt livedo racemosa på den omgivande huden.
- Martorells sår finns vanligen på vaden, ovanpå akillessenan eller lateralt på benet (bild «Martorellin haavoja»24), medan ett kalcifylaxsår kan vara antigen distal eller proximal (bild «Kalsifylaksia»25).
- Vid misstanke om båda dessa sårtyper ska man i första hand utesluta arteriell insufficiens,
eftersom 50 procent av patienterna med Martorells sår även har perifer ocklusiv artärsjukdom
i de nedre extremiteterna «Hafner J, Nobbe S, Partsch H ym. Martorell hyperte...»113.
- Andra differentialdiagnostiska alternativ är till exempel venöst sår, annat sår på grund av ödem, hudvaskuliter och pyoderma gangraenosum «Isoherranen K, O'Brien JJ, Barker J ym. Atypical w...»19
- Martorells sår och kalcifylax diagnostiseras inom den specialiserade sjukvården och diagnoserna baserar sig på komorbiditeter, den kliniska bilden och biopsifyndet.
- K-vitaminantagonisten (warfarin) ska bytas ut mot någon annan antikoagulant eftersom den förvärrar både Martorells sår och kalcifylax «Isoherranen K, O'Brien JJ, Barker J ym. Atypical w...»19, «Nigwekar SU. Calciphylaxis. Curr Opin Nephrol Hype...»116.
- Vid kalcifylax ska också D-vitamin- och kalciumsubstitution avslutas «Nigwekar SU, Thadhani R, Brandenburg VM. Calciphyl...»117, «Torregrosa JV, Sánchez-Escuredo A, Barros X ym. Cl...»118.
- Den primära behandlingen vid Martorells sår är kirurgi «Isoherranen K, O'Brien JJ, Barker J ym. Atypical w...»19, «Conde Montero E, Guisado Muñoz S, Pérez Jerónimo L...»119.
- Kalcifylax behandlas inom den specialiserade sjukvården med natriumtiosulfat som administreras intravenöst (12,5–25 g x 3/vecka). Cinacalcet och bisfosfonat kan användas som behandling mot hyperparatyreoidism i samband med kalcifylax «Nigwekar SU, Thadhani R, Brandenburg VM. Calciphyl...»117, «Torregrosa JV, Sánchez-Escuredo A, Barros X ym. Cl...»118.
Andra atypiska sår
- Tumörer kan orsaka sår (bilderna «Levyepiteelikarsinooma eli okasolusyöpä»29 och «Basaliooma eli tyvisolusyöpä»30, «Amelanoottinen melanooma kantapäässä»31, «Marjolinin haava»32).
- Tumör som orsak till såret, det vill säga ett malignt sår, bör misstänkas om sårets utseende är atypiskt, om sårets utseende har väsentligt ändrats eller om såret trots lämplig behandling inte visar några tecken på läkning inom 4–12 veckor.
- Vid misstanke om sår som orsakats av en malign tumör, till exempel skivepitel- eller basalcellscancer ska en biopsi tas från förändringen (från såret, sårets kantområde eller både och).
- Necrobiosis lipoidica i samband med diabetes kan ge sårbildning (bild «Haavautunut necrobiosis lipoidica»33). Även andra hudsjukdomar, såsom lichen ruber planus, autoimmuna sjukdomar, pannikulit, sarkoidos och epidermolysis bullosa, kan orsaka sår «Isoherranen K, O'Brien JJ, Barker J ym. Atypical w...»19, «Hoffman MD. Atypical ulcers. Dermatol Ther 2013;26...»122.
- Giktknutor och bindvävssjukdomar kan också orsaka sår, framför allt på ändfalanger «Lam G, Ross FL, Chiu ES. Nonhealing Ulcers in Pati...»120, «Hughes M, Herrick AL. Digital ulcers in systemic s...»121.
- Vårdrelaterade sår är bland annat
- sår som orsakats av hydroxyurea (bild «Hydroksiurean aiheuttama haava»34)
- warfarin- och heparinnekros
- sår orsakade av strålbehandling.
- Såren kan även vara självförvållade, i synnerhet om patienten lider av en personlighetsstörning «Chatterjee SS, Mitra S. Dermatitis Artefacta Mimic...»123.
- Även sällsynta infektioner (atypiska mykobakterier, hudleishmania, Burulisår, hudtuberkulos, ektyma gangrenosum, mycetom, sporotrikos, lepra m.m.) kan orsaka sår «Isoherranen K, O'Brien JJ, Barker J ym. Atypical w...»19.
Revaskularisering
- Om den bakomliggande orsaken för såret är arteriell insufficiens med samma svårighetsgrad som extremitetsischemi är den enda botande sårbehandlingen revaskularisering av extremiteten. Se God medicinsk praxis-rekommendationen Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska).
- För kombinerat arteriovenöst sår finns ingen etablerad behandlingsalgoritm «Lantis JC 2nd, Boone D, Lee L ym. The effect of pe...»124, «Hedayati N, Carson JG, Chi YW ym. Management of mi...»125, «Mosti G, Cavezzi A, Massimetti G ym. Recalcitrant ...»126.
- Det är i praktiken fråga om en heterogen patientgrupp och behandlingen av en enskild patient beror på förhållandet mellan den arteriella och venösa insufficiensen, som är den bakomliggande orsaken till såret «Forssgren A, Nelzén O. Changes in the aetiological...»14, «Adam DJ, Naik J, Hartshorne T ym. The diagnosis an...»127.
- Behandlingen kan kräva ingrepp på både artärer och vener; förbättring av den arteriella cirkulationen är dock inte alltid det primära ingreppet «Lim CS, Baruah M, Bahia SS. Diagnosis and manageme...»75, «Treiman GS, Copland S, McNamara RM ym. Factors inf...»128.
- För mer information om behandlingen av kombinerat arteriovenöst sår, se «Revaskularisaatio»8.
Invasiv behandling av venös insufficiens
- Reflux i de ytliga venerna kan konstateras hos upp till 98 procent av patienterna med venöst sår «Kanth AM, Khan SU, Gasparis A ym. The distribution...»52.
- Behandlingen av ytlig venös insufficiens med intravenösa metoder verkar påskynda läkningen
av venösa sår «Pintalaskimovajaatoiminnan hoito laskimonsisäisillä menetelmillä ilmeisesti nopeuttaa laskimohaavan paranemista.»B.
- Åtminstone baserat på en kortvarig uppföljning verkar också risken för återfall av såret härvid minska «Gohel MS, Heatley F, Liu X ym. A Randomized Trial ...»129.
- Det finns inga belägg på att behandlingen av ytlig venös insufficiens med öppen operation
skulle påskynda läkningen av venösa sår, men efter att såret har läkt minskar en öppen
operation tydligen risken för återfall av såret «Gohel MS, Barwell JR, Taylor M ym. Long term resul...»130.
- I detta sammanhang måste det dock betonas att även i detta fall kommer en öppen operation på fråga endast som andrahandsalternativ, om den venösa insufficiensen inte kan behandlas med intravenösa metoder. Se God medicinsk praxis-rekommendationen Alaraajojen laskimovajaatoiminta «Alaraajojen laskimovajaatoiminta»4 (på finska), «Alaraajojen laskimovajaatoiminta. Käypä hoito -suo...»91; Perifer venös insufficiens «Perifer venös insufficiens»5 (på svenska).
- Invasiv behandling av venös insufficiens som orsakar hudförändringar anses kunna minska
sårrisken «Venous Forum of the Royal Society of Medicine., Be...»132, «O'Donnell TF Jr, Passman MA, Marston WA ym. Manage...»133.
- Indikationen för behandlingen baserar sig på den konstaterade associationen mellan dessa hudförändringar och såret, gemensamma patogenetiska mekanismer och ovan nämnda observationer gällande återfall av såret «Bergan JJ, Schmid-Schönbein GW, Smith PD ym. Chron...»46, «Robertson L, Lee AJ, Gallagher K ym. Risk factors ...»67, «Carpentier PH, Cornu-Thénard A, Uhl JF ym. Apprais...»85, «O'Donnell TF Jr, Passman MA, Marston WA ym. Manage...»133.
- För mer information om invasiv behandling av venös insufficiens, se «Laskimovajaatoiminnan kajoava hoito»9.
Kompressionsbehandling
- Om kompressionsbehandling har det nyligen publicerats en täckande översikt på finska «Kallio M, Viljamaa J, Ranta T, Ahmajärvi K. Kompre...»134.
- För mer information om kompressionsbehandling «Kompressiohoito»10.
- Kompressionsbehandling är den viktigaste delfaktorn i den konservativa behandlingen
av venösa sår.
- Kompressionsbehandling minskar svullnaden i extremiteten och utöver detta har det
föreslagits att behandlingen leder till mindre venreflux, förbättrar vadmuskelpumpens
funktion, dämpar den inflammatoriska reaktionen i vävnaderna och minskar smärtan i
såret «Raju S, Lurie F, O'Donnell TF Jr. Compression use ...»131, «Partsch H, Mortimer P. Compression for leg wounds....»135.
- Av dessa anledningar är det motiverat att inleda kompressionsbehandling även vid lindrig svullnad i extremiteten.
- Den viktigaste behandlingen vid venösa sår är eliminering av den venösa insufficiensen
som är den bakomliggande orsaken «Pintalaskimovajaatoiminnan hoito laskimonsisäisillä menetelmillä ilmeisesti nopeuttaa laskimohaavan paranemista.»B, men utöver detta ska kompressionsbehandling inledas redan baserat på arbetsdiagnosen,
utan att vänta på kärlkirurgens utlåtande, såvida behandlingen inte är kontraindicerad «Lim CS, Baruah M, Bahia SS. Diagnosis and manageme...»75, «Mosti G, Cavezzi A, Massimetti G ym. Recalcitrant ...»126.
- Det venösa sårets varaktighet och storlek prognostiserar dess läkningstid «O'Meara S, Tierney J, Cullum N ym. Four layer band...»136, «Montminy ML, Jayaraj A, Raju S. A systematic revie...»137.
- Kompressionsbehandling ska fortsättas som permanent behandling även efter att såret har läkt, om man bedömer att det fortfarande föreligger signifikant risk för återfall av såret «Nelson EA, Adderley U. Venous leg ulcers. BMJ Clin...»138.
- Kompressionsbehandling minskar svullnaden i extremiteten och utöver detta har det
föreslagits att behandlingen leder till mindre venreflux, förbättrar vadmuskelpumpens
funktion, dämpar den inflammatoriska reaktionen i vävnaderna och minskar smärtan i
såret «Raju S, Lurie F, O'Donnell TF Jr. Compression use ...»131, «Partsch H, Mortimer P. Compression for leg wounds....»135.
- Kompressionsbehandling rekommenderas även för andra sår i de nedre extremiteterna, såvida behandlingen inte är kontraindicerad «Isoherranen K, O'Brien JJ, Barker J ym. Atypical w...»19.
- Absoluta kontraindikationer för kompressionsbehandling är lungödem och svår arteriell
insufficiens i extremiteten (ABI < 0,5) «Weller CD, Team V, Ivory JD ym. ABPI reporting and...»37, «Andriessen A, Apelqvist J, Mosti G ym. Compression...»139.
- Hjärtsvikt i sig är ingen kontraindikation för kompressionsbehandling «Attaran RR, Cavanaugh A, Tsay C ym. Safety of comp...»140, «Rabe E, Partsch H, Morrison N ym. Risks and contra...»141, men i genomförandet av behandlingen ska hänsyn tas till NYHA-klassificeringen «Kompressiohoito»10. Vid symtom enligt funktionsklass NYHA IV rekommenderas kompressionsbehandling inte.
- Tillräckligheten av den arteriella cirkulationen i extremiteten bör alltid bedömas
innan behandlingen inleds.
- Om både ATP och ADP otvivelaktigt kan palperas, finns det vanligtvis inga förhinder för att inleda kompressionsbehandling. I annat fall ska ABI bestämmas.
- I litteratur anges vanligtvis ABI > 0,8 som gränsvärde för tillräcklig arteriell cirkulation för kompressionsbehandling. Detta gränsvärde har dock främst baserats på invanda rutiner och det finns inga egentliga belägg som stödjer det «Mosti G, Iabichella ML, Partsch H. Compression the...»142, «Caine S, editor. Understanding compression therapy...»143.
- I behandlingen ska försiktighet iakttas redan ifall ABI-värdet ligger på < 0,9, vilket i praktiken innebär noggrann uppföljning av patientens upplevda smärta, såret och fynden i extremiteten och att man (vid behov) minskar kompressionsgraden «Andriessen A, Apelqvist J, Mosti G ym. Compression...»139, «Mosti G, Iabichella ML, Partsch H. Compression the...»142, «Humphreys ML, Stewart AH, Gohel MS ym. Management ...»144. Kärlkirurgens bedömning krävs även om ABI-värdet hos en patient med kroniskt bensår ligger på < 0,9.
- Tydligen är åtminstone 30 mmHg kompression (som motsvarar kompressionsklass 2 vårdstrumpa)
tryggt, om ABI är >0,5 «Mosti G, Iabichella ML, Partsch H. Compression the...»142, «Humphreys ML, Stewart AH, Gohel MS ym. Management ...»144.
- Behandlingen kräver noggrann uppföljning av patienten.
- Hos diabetiker kan säkerställandet av tillräcklig arteriell cirkulation kräva tåtrycksmätning
(jfr. ovan). Diabetes i sig verkar inte vara en kontraindikation för kompressionsbehandling «Wu SC, Crews RT, Skratsky M ym. Control of lower e...»145, «Rother U, Grussler A, Griesbach C ym. Safety of me...»146.
- Svår diabetesneuropati och därmed sammanhängande avsaknad av skyddskänsel i huden samt mikroangiopati som exponerar för hudnekros är kontraindikationer för kompressionsbehandling «Rabe E, Partsch H, Morrison N ym. Risks and contra...»141.
- Bypass av artärförträngningar i extremiteten har ansetts vara en kontraindikation
för kompressionsbehandling, men det finns inga belägg för att kompression skulle kunna
leda till obstruktion av bypasskärlet «Rabe E, Partsch H, Morrison N ym. Risks and contra...»141, «Humphreys ML, Stewart AH, Gohel MS ym. Management ...»144.
- En kärlkirurg ska dock konsulteras innan behandlingen inleds.
Lindningstekniker och medicinska kompressionsstrumpor
- Första hjälpen vid en rikligt vätskande extremitet med svårt ödem är högläge under ungefär ett dygn (extremiteten höjs ovanför hjärtats nivå).
- Kompressionsbehandlingen kan genomföras med bindor, medicinska kompressionsstrumpor
eller kompressionstextiler med kardborreband «Kallio M, Viljamaa J, Ranta T, Ahmajärvi K. Kompre...»134.
- Det finns ingen tydlig skillnad i effekten mellan låg-, medel- och högelastiska kompressionsbindor eller vadlånga medicinska kompressionsstrumpor vad gäller sårläkningen eller preventionen av nya sår «Nelson EA, Adderley U. Venous leg ulcers. BMJ Clin...»138, «Nelson EA, Bell-Syer SE. Compression for preventin...»147, «Turvotuksen estohoito nopeuttaa laskimohaavan paranemista ja ehkäisee sen uusiutumista.»A.
- Valet ska göras individuellt och i samråd med patienten. I valet beaktas till exempel sårstorleken och sekretionen, kvaliteten på den omgivande vävnaden, smärtan samt patientens rörelse- och funktionsförmåga «Bjork R. S.T.R.I.D.E. professional guide to compre...»148.
- Kompressionsbehandling ska pågå under hela den tid på dygnet då patienten är uppegående «Franks PJ, Barker J, Collier M ym. Management of P...»149.
- I tidigt skede under kompression behandlingen rekommenderas stödbinda i stället för kompressionsstrumpa, eftersom benomkretsen förändras snabbt då.
- Varje bandagetyp kräver en specifik lindningsteknik och olika bytesintervall (tabell «Riskfaktorer för samt klinisk bild vid atypiska sår och anvisningar för remiss...»3).
- Lågelastiska stödbindor behöver inte tas av för natten.
- En tryckmätare är användbar när man lär sig den rätta lindningstekniken.
- Patienten kan övergå till kompressionsstrumpa när den mesta svullnaden har kunnat
elimineras med stödbindor och sårförbanden inte försvårar användningen av kompressionsstrumpa.
- Kompressionsklassen hos den medicinska kompressionsstrumpan bör vara 2 eller den högsta som patienten klarar av att använda, även om det knappt finns några forskningsrön om effekten hos de olika kompressionsklasserna «Nelson EA, Bell-Syer SE. Compression for preventin...»147, «Turvotuksen estohoito nopeuttaa laskimohaavan paranemista ja ehkäisee sen uusiutumista.»A.
- Praktisk erfarenhet har visat att för äldre personer och patienter med kombinerat arteriovenöst sår är kompressionseffekten i klass 1 lämpligast för att garantera en god följsamhet «Hedayati N, Carson JG, Chi YW ym. Management of mi...»16.
- Vanligtvis används vadlånga kompressionsstrumpor.
- Den behandlande läkaren skriver anvisning för patienten om valet av en lämplig kompressionsstrumpa. För patienten väljs det lämpligaste påklädningshjälpmedlet och patienten anvisas i dess användning (bilderna «Lääkinnällisen hoitosukan pukemisen ja riisumisen apuvälineitä»39, «Lääkinnällisen hoitosukan pukeminen»40, «Lääkinnällisen hoitosukan riisuminen»41, «Avokärkinen lääkinnällinen hoitosukka ja sen pukemisen apuväline 1»42, «Avokärkinen lääkinnällinen hoitosukka ja sen pukemisen apuväline 2»43, «Umpikärkinen lääkinnällinen hoitosukka ja sen pukemisen apuväline 1»44, «Umpikärkinen lääkinnällinen hoitosukka ja sen pukemisen apuväline 2»45, «Lääkinnällisen hoitosukan pukemis- ja riisumisteline 1»46, «Lääkinnällisen hoitosukan pukemis- ja riisumisteline 2»47, «Lääkinnällisen hoitosukan pukemis- ja riisumisteline 3»48, «hoi50058d.pdf»2).
- Kompressionsstrumpan tas vanligtvis av för natten, men vid behov kan strumpan vara kvar flera dagar i sträck.
- Kompressionsstrumporna bör bytas ut var 4–6 månad. En yrkesutbildad person ska mäta benen när ingen svullnad finns varje gång när nya strumpor skaffas.
- Kompressionsbehandlingens genomförande blir ofta bristfällig och därför bör särskild uppmärksamhet fästas vid informationen till patienten och vid att engagera patienten i behandlinge «Moffatt C, Kommala D, Dourdin N ym. Venous leg ulc...»150. Det är också bra att följa behandlingsresponsen och genomförandet av kompressionsbehandlingen till exempel på sårmottagningen.
| Typ av stödbinda | Egenskaper |
|---|---|
| Flerlagersbandage |
|
| Lågelastiskt (kortsträckt binda) |
|
| Medel- och högelastiskt (mellan- och långsträckt binda) |
|
| Justerbara kompressionstextiler, oftast med kardborreband |
|

Lääkinnällisen hoitosukan pukemisen ja riisumisen apuvälineitä. Tahmeapintaiset (esim. kumipintaiset) käsineet ja matto helpottavat lääkinnällisen hoitosukan pukemista ja riisumista.
© Opri Kuokkanen

Lääkinnällisen hoitosukan pukeminen. Luistamattomilla käsineillä saa pitävän otteen lääkinnällisestä hoitosukasta sitä rikkomatta, ja sukan rypyt voi tasoittaa vetämällä.
© Opri Kuokkanen

Lääkinnällisen hoitosukan riisuminen. Lääkinnällisen hoitosukan varsi vedetään kantapään yli. Kantapäätä vedetään luistamatonta mattoa vasten, jolloin sukka rullautuu pois jalasta.
© Opri Kuokkanen

Avokärkinen lääkinnällinen hoitosukka ja sen pukemisen apuväline 1.
© Opri Kuokkanen

Avokärkinen lääkinnällinen hoitosukka ja sen pukemisen apuväline 2. Liukaspintainen apuväline asetetaan jalkaan ja avokärkinen hoitosukka liu´utetaan sen päälle. Apuväline poistetaan sukan kärjen kautta vetämällä.
© Opri Kuokkanen

Umpikärkinen lääkinnällinen hoitosukka ja sen pukemisen apuväline 1
© Opri Kuokkanen

Umpikärkinen lääkinnällinen hoitosukka ja sen pukemisen apuväline 2. Liukaspintainen apuväline asetetaan jalkaan ja umpikärkinen lääkinnällinen hoitosukka liu´utetaan sen päälle. Apuväline poistetaan sukan varren kautta vetämällä.
© Opri Kuokkanen

Lääkinnällisen hoitosukan pukemis- ja riisumisteline 1. Lääkinnällisen hoitosukan pukemis- ja riisumistelineitä on eri mallisia, kuvassa yksi esimerkki.
© Opri Kuokkanen

Lääkinnällisen hoitosukan pukemis- ja riisumisteline 2. Telineen avulla heikompivoimainen ja/tai liikuntarajoitteinen potilas voi itse pukea sukan jalkaansa. Kuvassa olevan telineen kahvojen pituutta voi säätää.
© Opri Kuokkanen

Lääkinnällisen hoitosukan pukemis- ja riisumisteline 3. Telineen avulla (jotkut mallit) voidaan hoitosukka myös riisua jalasta.
© Opri Kuokkanen
Intermittent pneumatisk kompression
- Intermittent pneumatisk kompression kan användas som tilläggsbehandling till kompressionsbehandling vid venösa sår, men det finns endast lite forskningsevidens om behandlingens effekt jämfört med enbart kompressionsbehandling «Jaksoittainen painepuristushoito saattaa edesauttaa haavan paranemista etenkin laskimohaavaa sairastavilla potilailla, joilla turvotuksen estohoito ei muutoin onnistu.»C.
- Intermittent pneumatisk kompression kan övervägas i situationer där man inte har lyckats
eliminera svullnaden i extremiteten tillräckligt väl med kompressionsbehandling.
- Kompressionsbehandling ska dock alltid fortsättas mellan behandlingarna, såvida den inte är kontraindicerad.
- Intermittent pneumatisk kompression kan även användas vid arteriell insufficiens, men då ska lägre kompressionstryck användas och patientens symtom följas upp «Delis KT, Husmann MJ, Nicolaides AN ym. Enhancing ...»151, «Delis KT, Nicolaides AN. Effect of intermittent pn...»152, «Moran PS, Teljeur C, Harrington P ym. A systematic...»153.
- Intermittent pneumatisk kompression lämpar sig inte för patienter som har
- en tydlig sårinfektion
- nyligen uppkommen ventrombos i en nedre extremitet
- dåligt inställd hjärtsvikt.
Lokal sårbehandling
- Målet för den lokala behandlingen är att rengöra såret och skapa en gynnsam miljö för sårläkningen.
- Död vävnad ska avlägsnas från det kroniska såret. Dessutom ska man skapa lämplig fuktighet, temperatur och pH för såret och såret ska hållas rent «Koljonen ym. Plastiikkakirurgia; Haavan paranemine...»154, «Atkin L, Bucko Z, Conde Montero E ym. Implementing...»155.
- För den lokala sårbehandlingen ska man i samråd med patienten bestämma något av de
följande målen «Lindsay E, Renyi R, Wilkie P ym. Patient-centred c...»156:
- sårläkning med konservativa metoder (bl.a. sårvårdsprodukter, kompressionsbehandling)
- förberedning av såret för ett kirurgiskt ingrepp (bl.a. hudtransplantation)
- behandling som lindrar symtomen och förebygger skador
- förebyggande av att såret infekteras eller växer i storlek
- stöd för patientens livskvalitet samt smärtfria sårbehandlingar med så långa intervaller som möjligt.
- Förverkligandet av det uppsatta målet ska följas upp regelbundet och vid behov ska målet justeras «Lindsay E, Renyi R, Wilkie P ym. Patient-centred c...»156.
- Den lokala sårbehandlingen planeras och genomförs individuellt och holistiskt. Se
avsnittet Patientcentrerad vård.
- Följande bör beaktas: smärtbehandling, rengöring och behandling av såret, den omgivande huden och tåmellanrummen, val av vårdprodukt samt utvärdering av behandlingen ur totalekonomiskt perspektiv (produkter och instrument som används i sårbehandlingen samt behandlingsfrekvensen).
- För att uppnå goda behandlingsresultat krävs patientens följsamhet och engagemang i behandlingen. Dessa kan stärkas genom att förklara för patienten på ett begripligt sätt varför åtgärderna som görs, till exempel rengöring av såret, sårvårdsprodukterna och kompressionsbehandlingen, är viktiga «Moffatt C, Kommala D, Dourdin N ym. Venous leg ulc...»150.
Aseptik vid sårbehandling
- Vid behandling av ett öppet sår föreligger risk för stänk av sekret och blod och därför ska de sedvanliga försiktighetsåtgärderna vidtas «https://thl.fi/fi/web/infektiotaudit-ja-rokotukset/taudit-ja-torjunta/infektioiden-ehkaisy-ja-torjuntaohjeita/tavanomaiset-varotoimet-ja-varotoimiluokat»4. Syftet med de sedvanliga försiktighetsåtgärderna är att förhindra överföringen av mikrober från patienten till arbetstagaren och från arbetstagaren till patienten.
- De sedvanliga försiktighetsåtgärderna omfattar
- noggrann handhygien
- användning av skyddsutrustning
- rätt arbetssätt
- desinfektion av stänk av sekret och förebyggande av stick- och skärskador.
- I rengöringen av sår används sterila instrument. Sårvårdsprodukter som kommer i kontakt med ett öppet sår klipps med en steril sax. Sårvårdsprodukterna är patientspecifika.
Rengöring (debridering) av sår
- Rengöringen av ett kroniskt sår och huden runt såret inleds med kranvatten av god kvalitet (dricksvattenkvalitet), koksaltlösning, sårskölj eller en sårrengöringsduk «Harries RL, Bosanquet DC, Harding KG. Wound bed pr...»157, «Fernandez R, Griffiths R. Water for wound cleansin...»158. När man använder sårrengöringsvätskor ska hållbarheten efter öppnande beaktas (hållbarhetstiden för 0,9 % NaCl-lösning är 24 timmar, för sårskölj 2–6 månader beroende på fabrikat).
- För att förebygga intorkning av produktrester ska huden runt såret tvättas och krustlager av intorkad hudkräm avlägsnas innan man smörjer in huden på nytt.
- Tåmellanrummen rengörs och behandlas för att minska risken för svampinfektion (se God medicinsk praxis-rekommendationen Ihoinfektiot «Ihoinfektiot»6 (på finska), «Ihoinfektiot. Käypä hoito -suositus. Suomalaisen L...»159; Hudinfektioner «Hudinfektioner»7 (på svenska))
- Nekrotisk vävnad och fibrinbeläggning avlägsnas (tabell «Debrideringsmetoder vid kroniska sår, ...»4).
- På valet av debrideringsmetod inverkar vilka instrument som finns tillgängliga, vårdenhet, kunskaper och patientens upplevda sårsmärta.
- Det finns endast få jämförande studier om den ömsesidiga rangordningen mellan olika debrideringsmetoder «Doerler M, Reich-Schupke S, Altmeyer P ym. Impact ...»160.
- En effektiv rengöring av sårkanterna aktiverar cellerna och främjar epiteliseringen av sårkanterna «Murphy C, Atkin L, Swanson T ym. Defying hard-to-h...»161.
- Smärta i samband med sårrengöringen kan förebyggas och lindras med bedövningssalva, -lösning eller -gel, infiltrationsbedövning eller systemiska smärtstillande läkemedel.
- Torr svart nekros i ett arteriellt sår ska inte avlägsnas innan revaskulariseringsmöjligheterna
har utretts «Grey JE, Harding KG, Enoch S. Venous and arterial ...»162.
- Om såret enligt den kliniska bedömningen är infekterat ska man vid behov emellertid överväga revision av såret redan före revaskularisering. För mer information, se God medicinsk information praxis-rekommendationen Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska).
| Metod | Vävnadstyp | Utrustning | Effekt och krav |
|---|---|---|---|
| Mekanisk debridering | Krustor, sårskorpor, mjuk fibrinbeläggning, torkad vävnadssekretion, rengöring av huden runt såret | Rengöringsdynor och -dukar av mikrofiber, gasvävskompresser | Effekten hos rengöringsdynor av mikrofiber och gasvävskompresser kan ökas genom att
använda sårrengöringsvätska i stället för vatten och NaCl-lösning. Kräver inga specialkunskaper, skadar inte den friska vävnaden. |
| Vass debridering | Nekros, fibrinbeläggning | Kniv, ringcurette, slev, sax, pincett | Effektiv metod som kan genomföras i patientrummet. Död vävnad avlägsnas fram till
gränsen mellan död och frisk vävnad inom ramen för vad smärtan tillåter. Smärtbehandling med lokalbedövning och/eller systemiska läkemedel. Det är viktigt att identifiera vävnaderna och man bör känna till de begränsningar som sårets etiologi ställer. |
| Debridering med apparat | Nekros, fibrinbeläggning | Ultraljudsassisterad sårrengöringsapparat | Ultraljudsassisterad sårrengöring görs med apparatens behandlingsinstrument. Som transmittor används NaCl-lösning. Den rengörande effekten grundar sig på kavitation. |
| Vattenkniv | Vid hydrokirurgi sprutas vatten under övertryck så att strålen skär bort död vävnad. | ||
| Biologisk debridering | Mjuk fibrinbeläggning och nekros | Larver Påsar i olika storlekar som innehåller 50–300 larver. Produkt som kräver specialtillstånd |
Effektiv debrideringsteknik för sår med mjuk beläggning. Larverna utsöndrar enzymer
som löser upp den döda vävnaden i såret som larverna livnär sig på. Reducerar bakteriebördan i såret «Dumville JC, Worthy G, Bland JM ym. Larval therapy...»165. Larverna är funktionsdugliga i cirka 5 dygn. Kan inte användas i kombination med kompressionsbehandling. |
| Kemisk debridering | Smutsiga, infekterade, belagda och nekrotiska sår | Sårrengöringslösningar, väteperoxid och antiseptiska produkter (bl.a. silver och jod) | Minskar den mikrobiella belastningen i såret, lossar och sönderdelar smuts och död
vävnad. Antiseptiska produkter ska användas planerat i 1–2 veckors kurer. Sårstatusen ska utvärderas regelbundet. Samtidigt ska det övervägas om det finns grunder för fortsatt användning eller om man kan byta till icke-antiseptiska produkter. |
| Autolytisk debridering | Små och tunna nekroser och fibrinbeläggningar | Fuktgivande och -bevarande sårvårdsprodukter (t.ex. hydrogel) | Långsam debrideringsmetod som används som stöd för mekanisk och vass debridering. Stöder kroppens egen förmåga att mjuka upp beläggningen genom att skapa optimal temperatur, fuktighet och pH-värde i såret. |
| Enzymatisk debridering | Fibrinbeläggning och nekros | Salva. Preparat som kräver specialtillstånd. |
Produkter sönderdelar kollagenet som håller den döda vävnaden fast på den friska vävnaden.
Används som stöd för mekanisk och vass debridering, inte som enda debrideringsmetod. |
Bedömning av såret och dokumentation
- För att säkerställa sårbehandlingens kvalitet ska verktygen för systematisk bedömning
och behandling av såret användas vid varje behandlingstillfälle.
- TIMERS-modellen guidar till att identifiera nödvändiga åtgärder med vilka man optimerar sårläkningen. TIMERS-modellen inkluderar sårrengöring, infektionskontroll, fuktbalans, stöd för epiteliseringen, stöd för nybildning av vävnad samt sociala och patientspecifika faktorer «Haavapohjan systemaattista valmistelua varten kehitetty kansainvälinen TIMERS-malli»11.
- Färgkodningen av öppna sår (RoRöGS) underlättar identifieringen av olika vävnadstyper och ger vägledning för följandet av behandlingsprincipen och valet av optimala sårvårdsprodukter (tabell «Principerna för sårbehandling och val av produkt enligt vävnadstyp...»5).
- Status på den omgivande huden bedöms. Huden på den nedre extremiteten smörjs in med lämplig bassalva för hudtypen och hudsymtom behandlas på adekvat sätt (tabell «De vanligaste fynden i den omgivande huden och behandlingen av dem...»6) «Dini V, Janowska A, Oranges T ym. Surrounding skin...»166.
- Sårets storlek och djupet av eventuella fickor och hålrum mäts (sårets största längd och den största bredden vinkelrätt mot den största längden; djupet mäts på det djupaste stället).
- Benomkretsen mäts (ovanför fotknölen och på det tjockaste stället på vaden).
- Uppgifterna som fåtts dokumenteras samt mått och fotografier används som hjälp i att utvärdera behandlingens resultat «Hess CT. Wound Care Medical Record Documentation. ...»167.
Produkter för lokal sårbehandling
- I den lokala sårbehandlingen används samtidigt flera olika produkter och det finns
ett stort antal produkter som kan användas:
- rengöringsprodukter (sårsköljvätska och -dukar)
- produkter för att skydda och vårda sårkanterna och den omgivande huden (flytande skyddsfilmer, bassalvor, läkemedelssalvor)
- aktiv sårvårdsprodukt som kommer i kontakt med sårbottnen i ett öppet sår
- passiv skyddsbinda som ofta läggs ovanpå en aktiv sårprodukt (för att t.ex. absorbera vävnadsvätska, fungera som ett mjukt lager och skydda såret, t.ex. sårdynor)
- produkter för fixering (gasbinda, tubförband, tejp).
- Sårvårdsprodukterna kan utifrån verkningsmekanismen grovt indelas i aktiva och passiva
produkter «Haavanhoitotuotteet»12:
- Aktiva sårvårdsprodukter verkar till exempel genom att bilda en gel när de kommer i kontakt med sårvätska och/eller de innehåller en verksam substans (t.ex. silver, honung, jod).
- Bioaktiva sårvårdsprodukter frisätter ett bioaktivt ämne (tillväxtfaktorer eller stamceller) eller också kan produkten i sig vara bioaktiv, som exempelvis olika typer av artificiell hud. Användningen av dessa är begränsad till den specialiserade sjukvården och är till stor del experimentell «PRP saattaa vaikuttaa kroonisen haavan paranemiseen, mutta luotettava näyttö puuttuu.»D.
- Acellular dermal matrix (ADM) kan påverka läkningen av ett kroniskt sår i en nedre extremitet, men tillförlitliga forskningsevidens om detta saknas «ADM saattaa vaikuttaa kroonisen alaraajahaavan paranemiseen, mutta luotettava tutkimusnäyttö puuttuu.»D.
- Passiva sårvårdsprodukter är så kallade basala förband (t.ex. sårbäddsskydd, sårdynor och kompresser,vars uppgift är bland annat att absorbera vävnadsvätska samt mjuka upp och skydda såret. Passiva produkter innehåller ingen verksam substans och bildar inte heller gel i kontakt med sårvätska.
- Den generiska klassificeringen av sårvårdsprodukter anges produktens tillverkningsmaterial eller verksamma substans, vilket hjälper att identifiera produkter av samma typ. I sårvårdsanvisningarna till patienten används i första hand generiska namn i stället för handelsnamn.
- Innan sårvårdsprodukter används ska man känna till deras egenskaper och funktionsprinciper samt sätta sig in i bruksanvisningen och eventuella kontraindikationer.
- Det finns inga belägg för att någon sårvårdsprodukt skulle vara bättre än en annan med avseende på sårläkningen «Mikään nykyaikainen haavasidos tai paikallishoitoaine ei ole toista tehokkaampi, jos tuote on valittu oikein haavatyypin mukaan.»A, när produkten har valts baserat på sårets vävnadstyp och sekretion.
- Enligt den rådande uppfattningen minskar sårvårdsprodukter som håller sårytan fuktig sårsmärtan, men det finns inga studier om detta «Briggs M, Nelson EA, Martyn-St James M. Topical ag...»168.
- Användning av antiseptiska lokala medel (t.ex. silver, jod) kan övervägas endast vid misstänkt sårinfektion. Forskningsevidens om effekten saknas «Mikään nykyaikainen haavasidos tai paikallishoitoaine ei ole toista tehokkaampi, jos tuote on valittu oikein haavatyypin mukaan.»A. Användningen ska ändå vara kortvarig.
- Om man misstänker att sårvårdsprodukter orsakar irritation eller eksem i eller runt såret (rodnad, klåda, blåsor), ska möjlig kontaktallergi beaktas «Kontaktiallergiat ovat yleisiä kroonista alaraajahaavaa sairastaville potilailla ja tämä tulee ottaa huomioon valittaessa haavan ja ympärysihon paikallishoitotuotteita.»A.
- Misstanken om kontaktallergi ska bekräftas med tester vid en sakkunnig enhet för allergitester.
| Sårets vävnadstyp (RoRöGS-kodning) | Behandlingsprincip | Optimala sårvårdsprodukter och exempel på produktgrupper |
|---|---|---|
| Epitelvävnad (Rosa) = det yttersta hudlagret, bild «Epitelisoituva haava, jonka ympärillä on rasvakarstaa»49 |
Skyddar den tunna nybildade vävnaden Så långt behandlingsintervall som möjligt, t.ex. 4–10 dygn |
Skyddande förband som fäster lätt på sårytan: sårbäddsskydd, skumförband med silikonyta, hydrokolloidala förband. |
| Granuleringsvävnad (Röd) = frisk, småkornig ny bindväv «Puhdaspohjainen granuloiva haava»50 |
Skyddar tillväxten av ny bindväv. Granuleringsvävnad kräver en fuktig sårmiljö. En alltför hög fuktighetsgrad är skadlig. Behandlingsintervall enligt sårsekretion, t.ex. 3–7 dagar. |
Fuktgivande produkter för torra sår:
Fuktbindande produkter för vätskande sår:
|
| Hypergranulerad vävnad = alltför stor tillväxt av granuleringsvävnad. Storkornig, lätt vätskande vävnad. förhindrar epitelisering av såret. Oftast följd av för hög fuktighetsgrad i såret «Katteinen, hieman hypergranuloiva haava»9. |
Avlägsna med slev eller curette och/eller behandla med silvernitratsticka (lapispinne). Behandlingsintervall enligt sårsekretion, t.ex. 1–3 dagar. Såret ska hållas så torrt som möjligt. Vid behov ska hudbiopsi övervägas för att utesluta malignitet. |
Luftiga produkter som torkar ut såret:
OBS! Inga gelbildande förband eller filmförband eftersom de ökar och upprätthåller hypergranulation. |
| Fibrinbeläggning (Gul) = Gulaktig, ljus död vävnad. Kan beroende på fuktighetsgraden vara fuktig och mjuk eller torr och tät «Fibriinikatteinen haava»51, «Fibriinikatteinen haava»52. |
Mjuka upp och/eller avlägsna beläggningen. Behandlingsintervall enligt förbandets egenskaper och sårsekretion, t.ex. 2–4 dagar. |
Fuktgivande produkter och produkter som mjukar upp beläggningen i torra sår:
Fuktbindande produkter för vätskande sår:
|
| Nekros (Svart) = mörk, död vävnad Kan vara mjuk eller hård. Färgen på den nekrotiska vävnaden beror på sårets fuktighetsgrad «Nekroottista katetta haavapohjassa»53. OBS! I våt nekros förökar sig bakterierna. |
Mjuka upp och/eller avlägsna. Se tabell «Debrideringsmetoder vid kroniska sår, ...»4. Behandlingsintervall 1–2 dagar. OBS! Svart torr nekros i ett ischemiskt sår ska inte mjukas upp eller avlägsnas före kärlkirurgisk undersökning eller ingrepp. Om det finns var under nekrosen ska den nekrotiska vävnaden dock avlägsnas. Kraftig mekanisk och vass debridering av vaskulitsår och sår orsakade av pyoderma gangraenosum ska undvikas när sjukdomen är aktiv. |
Fuktgivande produkter för ett torrt sår som mjukar upp nekros och rengör:
Fuktbindande produkter för vätskande sår:
|
| Ben och sena Ben känns hårt mot instrumentet. Frisk senvävnad är ljus och fibrig «Jänne paljaana haavapohjassa»54. |
Ska hållas fuktig. Sena och ben får inte torka ut. |
Fuktgivande och -bindande produkter i gelform. |
| Infekterat sår = Runt såret finns rodnad, värmekänsla, svullnad. Sårvätskan kan vara varig och illaluktande «Infektoitunut vaskuliittihaava ja selluliitti»55, «Katteinen, infektoitunut haava»56, «Nekroottista katetta haavapohjassa»57 |
Avlägsna och reducera bakteriemängden i såret med olika debrideringsmetoder (se tabell «Debrideringsmetoder vid kroniska sår, ...»4). Behandlingsintervall enligt infektionens svårighetsgrad, i början dagligen. |
Antiseptiska, bakteriedödande eller -reducerande medel och förbandsprodukter:
|
| Hudsymtom | Beskrivning av och orsak till fyndet | Behandling |
|---|---|---|
| Maceration, fuktrelaterad hudskada «Maseraatiota haavaa ympäröivällä iholla»58 | Ljus, vätskande och fuktig sårmiljö. Huden exponeras för alltför hög fuktighet till exempel på grund av riklig sårsekretion och otillräcklig absorptionsförmåga hos sårvårdsprodukten. | Huden ska skyddas mot fukt med bassalva enligt hudtyp, zinksalva eller hudskyddsprodukter. Huden ska hållas torr: sårvårdsprodukt som suger upp sårvätska vertikalt och som har tillräcklig absorptionsförmåga samt torr yta. |
| Krustlager av intorkad hudkräm «Rasvakarstaa»59 | Fjällande, torr och med krustor. Lager av hudkrämrester på huden. | Mjukas upp med varmt vatten eller genom att badda med olja eller salva. Försiktigt mekaniskt avlägsnande av krustor (rengöringsduk, -svamp, pincett), så att huden under inte skadas. |
| Hyperkeratos «Hyperkeratoosia haavan ympärillä»60 | Onormal tillväxt av hudens hornlager, framför allt i områden som utsätts för tryck. Sprickor (ragader) i huden. |
Ex tempore-salva: 5–10 % salicylvaselin. Salva med betametason och salicylsyra. Sprickor (t.ex. på hälarna): penslas med 0,5–1 % lapislösning. |
| Eksem, staseksem, det vill säga kliande inflammatoriskt eksem «Laskimovajaatoiminnan aiheuttamaa staasiekseemaa (CEAP kliininen luokka C4a)»6, «Laskimovajaatoimintaan liittyvä CEAP-luokitus»1 | Rödaktigt, skrovligt eksem. Fjällande, vätskande, ytlig erosion på huden. Ofta associerad till venös insufficiens. OBS! Staseksem predisponerar för kontaktallergier. |
|
| Lipodermatoskleros, fibros i huden och den subkutana vävnaden «Lymfaturvotuksen aiheuttamaa lipodermatoskleroosia ja ihon papulointia»7, «Laskimovajaatoimintaan liittyvä CEAP-luokitus»1 | Rodnad och svullnad på extremiteten. Fibros i den subkutana fettvävnaden. |
Kompressionsbehandling. I en akut situation kortikosteroidsalvor (se behandling av staseksem). |
| Irritation orsakad av sårvårdsprodukt eller kontaktallergi «Haavanhoitotuotteen aiheuttamaa ärsytystä pyoderma gangrenosum -haavassa»61 | Manifesterar sig ofta som rodnad och eksem runt såret (irritationen ofta markerad
under sårvårdsprodukten, vid kontaktallergi kan eksemet spridas till ett större område). Kan även manifestera sig endast som avstannad sårläkning. |
Produkten som orsakar symtom ska sluta användas. Kortikosteroidsalvor i klass II och III (se behandling av staseksem). Den misstänkta produkten kan provas på huden på underarmen under en veckas tid så att reaktionen observeras. Vid misstänkt kontaktallergi ska patienten vid behov hänvisas till epikutantester vid en enhet för allergitester. |
- Om faktorer som fördröjer läkningen av kroniska sår, se «Koljonen ym. Plastiikkakirurgia; Haavan paranemine...»154.

Epitelisoituva haava, jonka ympärillä on rasvakarstaa.
kuva: Iho- ja allergiasairaalan potilasarkisto

Puhdaspohjainen granuloiva haava.
kuva: PSHP kuva-arkisto
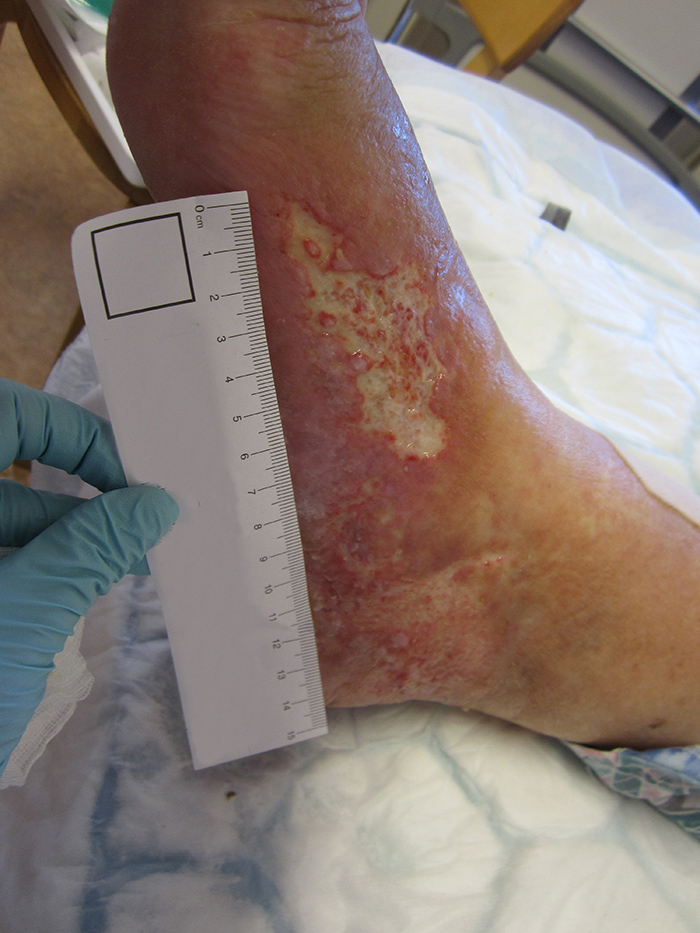
Fibriinikatteinen haava.
kuva: Iho- ja allergiasairaalan potilasarkisto

Fibriinikatteinen haava.
kuva: PSHP kuva-arkisto

Nekroottista katetta haavapohjassa.
kuva: Iho- ja allergiasairaalan potilasarkisto

Jänne paljaana haavapohjassa.
kuva: Iho- ja allergiasairaalan potilasarkisto

Infektoitunut vaskuliittihaava ja selluliitti.
Julkaistu aiemmin: Karppelin M, Syrjänen J. Ruusutulehdus – diagnosoi oikein, lopeta hoito ajoissa. Suom Lääkäril 2019;74:2154-9
© Matti Karppelin
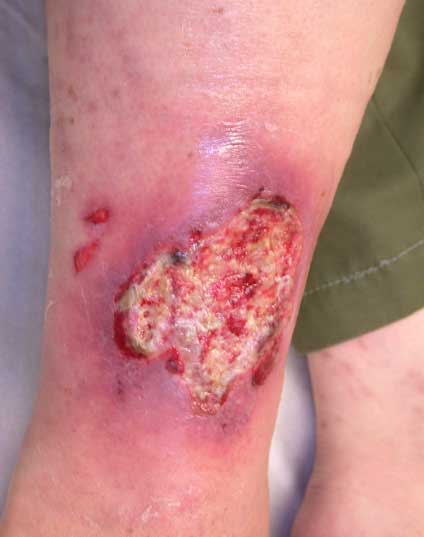
Katteinen, infektoitunut haava.
kuva: PSHP kuva-arkisto

Nekroottista katetta haavapohjassa.
kuva: PSHP kuva-arkisto

Maseraatiota haavaa ympäröivällä iholla.
kuva: Iho- ja allergiasairaalan potilasarkisto

Rasvakarstaa
kuva: Iho- ja allergiasairaalan potilasarkisto

Hyperkeratoosia haavan ympärillä.
kuva: Iho- ja allergiasairaalan potilasarkisto

Haavanhoitotuotteen aiheuttamaa ärsytystä pyoderma gangrenosum -haavassa.
kuva: Iho- ja allergiasairaalan potilasarkisto
Kirurgisk behandling
Revisionskirurgi
- Revision är en viktig del av den lokala sårbehandlingen och målet är en ren granulerande sårbotten «Steed DL, Donohoe D, Webster MW ym. Effect of exte...»169, «Smith J. Debridement of diabetic foot ulcers. Coch...»170, «Schultz GS, Sibbald RG, Falanga V ym. Wound bed pr...»171, «Piaggesi A, Schipani E, Campi F ym. Conservative s...»172, «Attinger CE, Bulan EJ. Débridement. The key initia...»173.
- Effektivt och snabbt avlägsnande av nekrotisk eller infekterad vävnad främjar sårläkningen «Lipsky BA, Berendt AR, Cornia PB ym. 2012 Infectio...»174.
- Vid misstänkt arteriellt sår ska den torra nekrotiska vävnaden inte avlägsnas förrän man har utrett behovet av och möjligheterna till revaskularisering, om inte såret är infekterat.
- Revision kan ofta genomföras med enkla instrument i patientrummet utan anestesi (bilderna «Revisio kyretillä (terävä puhdistus)»62, «Revisio pinsetillä ja saksilla (terävä puhdistus)»63 och «Revisio veitsellä (terävä puhdistus)»64).
- Före ingreppet ska såret bedövas med lokalbedövning och vid behov kan systemiskt smärtstillande läkemedel användas «Briggs M, Nelson EA, Martyn-St James M. Topical ag...»168.
- Mer omfattande kirurgisk revision görs i operationssalen (bilderna «Leikkaussalirevisio, fistelihaava 1»65, «Leikkaussalirevisio, fistelihaava 2»66).

Revisio kyretillä (terävä puhdistus).
Revisio pinsetillä ja saksilla (terävä puhdistus).

Revisio veitsellä (terävä puhdistus).

Leikkaussalirevisio, fistelihaava 1. Ruusutulehduksen jälkeinen turvotuksesta johtuva krooninen alaraajahaava, joka fistuloi ihon alle.

Leikkaussalirevisio, fistelihaava 2. Koko fistelihaava on poistettu terveen kudoksen myötäisesti.
Korrigerande kirurgi
- Korrigerande operation används som behandling vid kroniska sår i de nedre extremiteterna i situationer där prognosen för läkning är dålig eller då läkningen kommer att ta orimligt lång tid utan operation.
- Målet för operationen är att stänga såret slutgiltigt.
- Före operationen ska sårets etiologi ha säkerställts och behandlingen vara optimerad (bilderna «Puhdaspohjainen granuloiva haava»50, «Puhdaspohjainen granuloiva haava varpaassa»67, «Puhdaspohjainen haava pohkeessa»68.
- Korrigerande operation ska övervägas i följande situationer:
- Sårläkningen har inte utvecklats gynnsamt trots effektiv konservativ behandling i 1–2 månaders tid «Gelfand JM, Hoffstad O, Margolis DJ. Surrogate end...»175.
- Ett venöst sår har varit öppet i mer än sex månader och storleken är över 5 cm2 «Oien RF, Håkansson A, Hansen BU ym. Pinch grafting...»176.
- Såret är stort (över 20 cm2) «Milic DJ, Zivic SS, Bogdanovic DC ym. Risk factors...»177.
- Benet, leden eller senan är blottad.
- Förutsättningarna för en korrigerande operation:
- I såret finns ingen klinisk infektion vid tidpunkten för korrigerande operation.
- Behandlingen av näringsbrist och långvariga sjukdomar har optimerats «Patel GK. The role of nutrition in the management ...»178.
- Cirkulationsstatusen i de nedre extremiteterna har klarlagts för att kunna förutse förutsättningarna för läkning av operationssåren.
- Korrigerande operation av ett venöst sår övervägs först efter att venösa ingrepp har genomförts.
- Svullnaden har behandlats med adekvata metoder.
- Patienten måste förstå vilka krav som gäller för den postoperativa vården.
- Rökning försämrar sårläkningen och patienten ska därför sluta röka senast fyra veckor innan det planerade ingreppet «Koljonen V, Patja K, Tukiainen E. Tupakoinnin vaik...»179, «Chan LK, Withey S, Butler PE. Smoking and wound he...»180.
- Om risken för en postoperativ sårinfektion uppskattas vara förhöjd «Gilliland EL, Nathwani N, Dore CJ ym. Bacterial co...»181 kan en kortvarig antibiotikakur (1–3 dygn) vara indicerad för att minska infektionskomplikationer,
men forskningsevidens om detta saknas «Bizer LS, Ramos S, Weiss PR. A prospective randomi...»182, «Høgsberg T, Bjarnsholt T, Thomsen JS ym. Success r...»183, «Borrelli MR, Sinha V, Landin ML ym. A systematic r...»184, «Ariyan S, Martin J, Lal A ym. Antibiotic prophylax...»185
- Antibiotikapreparatet väljs empiriskt med beaktande av de mest sannolika infektionspatogenerna och fyndet från en eventuell bakterieodling som tagits nyligen från sårbottnen.
- Metoder för korrigerande kirurgi:
- Hudtransplantat kan användas på små sår.
- Ingreppet kan göras förmånligt inom den polikliniska vården «Oien RF, Håkansson A, Ahnlide I ym. Pinch grafting...»186, (bilderna «Ihon suikale- / palasiirto»69, «Ihon suikalesiirto»70 och «Ihon suikalesiirron jälkitila (viikko toimenpiteestä)»71).
- Vid egentliga hudtransplantationsoperationer avlägsnas såret genom tangentiell excision ända ned till frisk vävnad och det uppkomna akuta såret täcks med en fri, perforerad hudtransplantat (bilderna «Alipaineimulla hoidettu haava vasemman reiden sisäpinnalla»72, «Ihonsiirre otettu paineilmadermatomilla»73, «Adrenaliinipotoiset telfa-sidokset»74, «Ihonsiirre rei’itetään yleisimmin 1:1,5 suhteessa.»75, «Haavan pintaan tehdään tangentiaalinen ekskiisio käyttäen vesiveistä»76, «Punktaatti vuoto haavapinnalta puhdistuksen jälkeen»77, «Ihonsiirre kiinnitetään reunoistaan hakasin»78, «Ihonsiirre on peitetty rasvaharsotaitoksella»79, «Ihonsiirteen päällä voidaan käyttää alipainesidosta»80, «Ottokohdan suojaksi asetettu polyuretaanikalvo»81, «Alipaineimu käynnistettynä»82).
- En lokal flik eller en mikrovaskulär lambå måste övervägas om det finns blottat ben eller blottad sena eller andra viktiga strukturer i såret «Baumeister S, Dragu A, Jester A ym. [The role of p...»187, «Attinger CE, Ducic I, Cooper P ym. The role of int...»188, «Ducic I, Attinger CE. Foot and ankle reconstructio...»189.
- En operation för korrigering av fotens ställning ska övervägas om den anatomiska felställningen orsakar en sårrisk som inte kan hanteras med hjälpmedel.
- Amputation kan ibland vara det bästa alternativet med tanke på patientens situation som helhet.
- Hudtransplantat kan användas på små sår.
- Eftervård:
- I första hand ska man trygga läkningen av operationssåret och i andra hand se till att återfall av såret undviks.
- Mobiliseringen av patienten efter hudtransplantationsoperationen är individuell.
- Med stödbindor kan patienten oftast vara på benen 1–2 dagar efter ingreppet, men små hudtransplantationer kan även göras inom dagkirurgin.
- En hudtransplantation vid en led eller en rörlig muskel kräver immobilisering av leden till exempel med en stödskena.
- Immobilisering i sängläge i samband med en operation av de nedre extremiteterna kräver trombosprofylax.
- Efter en hudtransplantationsoperation är det viktigt att se till att kompressionsbehandlingen genomförs «Jones JE, Nelson EA, Al-Hity A. Skin grafting for ...»190.

Puhdaspohjainen granuloiva haava varpaassa.
kuva: Iho- ja allergiasairaalan potilasarkisto

Puhdaspohjainen haava pohkeessa.
kuva: Iho- ja allergiasairaalan potilasarkisto

Ihon suikale- / palasiirto.
kuva: PSHP kuva-arkisto

Ihon suikalesiirto.
kuva: PSHP kuva-arkisto

Ihon suikalesiirron jälkitila (viikko toimenpiteestä).
kuva: PSHP kuva-arkisto

Alipaineimulla hoidettu haava vasemman reiden sisäpinnalla. Ihonsiirteen ottokohtana käytetään usein reiden anterolateraalista puolta.
© Ilkka Kaartinen

Ihonsiirre otettu paineilmadermatomilla.
© Ilkka Kaartinen

Adrenaliinipotoiset telfa-sidokset asetetaan ottokohdan haavalle hemostaasia varten.
© Ilkka Kaartinen
Ihonsiirre rei’itetään yleisimmin 1:1,5 suhteessa.
© Ilkka Kaartinen

Haavan pintaan tehdään tangentiaalinen ekskiisio käyttäen vesiveistä.
© Ilkka Kaartinen
Punktaatti vuoto haavapinnalta puhdistuksen jälkeen.
© Ilkka Kaartinen

Ihonsiirre kiinnitetään reunoistaan hakasin.
© Ilkka Kaartinen

Ihonsiirre on peitetty rasvaharsotaitoksella.
© Ilkka Kaartinen

Ihonsiirteen päällä voidaan käyttää alipainesidosta, jolla mahdollistetaan potilaan varhainen mobilisaatio siirteen tarttumista vaarantamatta.
© Ilkka Kaartinen

Ottokohdan suojaksi asetettu polyuretaanikalvo.
© Ilkka Kaartinen
Alipaineimu käynnistettynä.
© Ilkka Kaartinen
Den övriga vården av personer med ett kroniskt sår
- Patientens smärtbehandling ska säkerställas med tillräckligt effektiv läkemedelsbehandling.
Sårpatienter behöver ofta regelbunden smärtlindring med läkemedel baserat på smärtans
etiologi och utöver detta ska smärtlindringen beaktas i samband med sårbehandlingen.
Sårsmärta behandlas enligt de sedvanliga principerna för smärtbehandling. Se God medicinsk
praxis-rekommendationen Kipu «Kipu»8 (på finska), «Kipu. Käypä hoito -suositus. Suomalaisen Lääkärise...»191; Smärta «Smärta»9 (på svenska).
- Upp till 80 procent av patienterna med venösa sår har konstant sårsmärta «Leren L, Johansen E, Eide H ym. Pain in persons wi...»192.
- Smärtan kan vara ischemisk eller inflammatorisk smärta associerad med vävnadsskadan eller neuropatisk smärta, och detta ska beaktas vid val av läkemedel.
- Smärtans svårighetsgrad ska bedömas systematisk till exempel på en smärtskala. Se God medicinsk praxis-rekommendationen Kipu «Kipu»8 (på finska), «Kipu. Käypä hoito -suositus. Suomalaisen Lääkärise...»191; Smärta «Smärta»9 (på svenska).
- Muskelövningar och regelbundna promenader i anslutning till kompressionsbehandlingen kan påskynda läkningen av venösa sår «Jull A, Slark J, Parsons J. Prescribed Exercise Wi...»193.
- Om den bakomliggande orsaken till svullnaden är en störning i lymfcirkulationen, kan man som komplement till kompressionsbehandlingen testa manuell lymfterapi (lymfmassage), även om forskningsevidensen om dess effekt är bristfälliga «Finnane A, Janda M, Hayes SC. Review of the eviden...»194.
- Diuretika ska endast användas vid benödem orsakade av hjärt- eller njursvikt.
- Vid svullnad som orsakas av venös hypertension kan diuretika orsaka uttorkning och rubbad saltbalans och de bör därför användas i behandlingen av svullnad som orsakas av venös insufficiens endast kortvarigt och endast i det fall att svullnaden är speciellt omfattande «Alguire PC, Mathes BM. Chronic venous insufficienc...»195, «Bartoli E, Rossi L, Sola D ym. Use, misuse and abu...»196.
- Diuretika påverkar inte lymfcirkulationen, och minskning av svullnaden som man möjligen ser i början av behandlingen, är vanligen övergående «Mortimer PS, Levick JR. Chronic peripheral oedema:...»79. Dessutom ökar koncentrationen hos proteiner som filtrerats till det extracellulära rummet när vattnet som filtrerats hit mobiliseras «Petrek JA, Pressman PI, Smith RA. Lymphedema: curr...»197, vilket kan förvärra fibrotiseringen av huden och den subkutana vävnaden i anslutning till lymfödem «Warren AG, Brorson H, Borud LJ ym. Lymphedema: a c...»198, «Grada AA, Phillips TJ. Lymphedema: Pathophysiology...»199.
- Rökavvänjning ska uppmuntras på alla sätt, se God medicinsk praxis-rekommendationen Tupakka- ja nikotiiniriippuvuuden ehkäisy ja hoito «Tupakka- ja nikotiiniriippuvuuden ehkäisy ja hoito»10 (på finska), «Tupakka- ja nikotiiniriippuvuuden ehkäisy ja hoito...»200. Rökning har betydelse för att det är en riskfaktor för venösa sår och den försämrar sårläkningen samt för resultatet vid kirurgiska ingrepp «Koljonen V, Patja K, Tukiainen E. Tupakoinnin vaik...»179, «McDaniel JC, Browning KK. Smoking, chronic wound h...»201, «Whiteford L. Nicotine, CO and HCN: the detrimental...»202. Se God medicinsk praxis-rekommendationen Alaraajojen tukkiva valtimotauti «Alaraajojen tukkiva valtimotauti»2 (på finska), «Alaraajojen tukkiva valtimotauti. Käypä hoito -suo...»163; Benartärsjukdom «Benartärsjukdom»3 (på svenska).
- Undertrycksbehandling kan ge nytta även i behandlingen av kroniska sår «Alipaineimuhoito saattaa nopeuttaa laskimohaavan tai kombinoituneen valtimo-laskimohaavan paranemista.»C.
- Övertrycksbehandling med syrgas kan främja läkningen av kroniska venösa sår «Ylipainehappihoito saattaa edistää laskimohaavan paranemista.»C.
- Om effekten av andra behandlingar, till exempel trombocytrik plasma (PRP) «PRP saattaa vaikuttaa kroonisen haavan paranemiseen, mutta luotettava näyttö puuttuu.»D, behandling med lågdoslaser, kall plasma och lokala syrgasbehandlingar behövs ytterligare studier «Vitse J, Bekara F, Byun S ym. A Double-Blind, Plac...»203, «Assadian O, Ousey KJ, Daeschlein G ym. Effects and...»204, «Gottrup F, Dissemond J, Baines C ym. Use of Oxygen...»205.
Infektioner i kroniska sår
Bakteriekolonisation i såret utan klinisk infektion
- Med bakteriekolonisation i såret avses förekomst och förökning av bakterier i såret utan kliniska symtom och fynd som tyder på en infektion «Lipsky BA, Berendt AR, Embil J ym. Diagnosing and ...»206.
- Över 80 procent av alla kroniska bensår är koloniserade med bakterier «Alinovi A, Bassissi P, Pini M. Systemic administra...»207, «Eriksson G, Eklund AE, Kallings LO. The clinical s...»208, «Halbert AR, Stacey MC, Rohr JB ym. The effect of b...»209, «Kontiainen S, Rinne E. Bacteria in ulcera crurum. ...»210
- De vanligaste är Staphylococcus aureus (ad 95 %), enterokocker (ad 74 %), Pseudomonas-arter (ad 60 %) och andra gramnegativa enterobakterier (ad 40 %) «Siddiqui AR, Bernstein JM. Chronic wound infection...»211, «Gjødsbøl K, Christensen JJ, Karlsmark T ym. Multip...»212.
- Betahemolytiska streptokocker upptäcks i vart femte sår «Kontiainen S, Rinne E. Bacteria in ulcera crurum. ...»210, «Gjødsbøl K, Christensen JJ, Karlsmark T ym. Multip...»212.
- Andelen anaeroba bakterier i fynden varierar i olika studier. I genomsnitt uppskattas den till cirka 30 procent (4,4–60 %).
- I över två tredjedelar av alla sår finns någon bakterieart som kan påvisas genom odling. Dessutom finns i såren ett stort antal olika bakterier som inte kan påvisas med de sedvanliga odlingsmetoderna «Gjødsbøl K, Christensen JJ, Karlsmark T ym. Multip...»212, «Sprockett DD, Ammons CG, Tuttle MS. Use of 16S rRN...»213.
- Det råder ingen allmän konsensus om vilken klinisk betydelse bakteriekolonisationen
i såret har. Bakterieförekomst i kroniska sår utan en klinisk infektion verkar dock
inte sakta ned minskningen av sårets storlek «Moore K, Hall V, Paull A ym. Surface bacteriology ...»214.
- Bakteriekolonisation och bildning av biofilm associeras i vissa studier till en dålig läkning av sår i de nedre extremiteterna. I dessa studier har emellertid också sårets varaktighet prognostiserat en dålig läkning «Høgsberg T, Bjarnsholt T, Thomsen JS ym. Success r...»183, , «Kroonisista haavoista voidaan hyvin usein osoittaa biofilmiä. Biofilmin merkitys haavan kroonistumisessa ja infektioriskissä on epäselvä.»C.
- Orsakssambandet mellan bildning av biofilm och dålig sårläkning och fenomenets kliniska betydelse har dock ännu inte påvisats. Pålitliga forskningsevidens om huruvida läkningen av kroniska sår kan främjas genom att förebygga biofilmsbildning i såret saknas än så länge. Bakteriekolonisationen kan lika väl vara en följd av sårets långa varaktighet som orsaken till sårets dåliga läkning «Eriksson G, Eklund AE, Kallings LO. The clinical s...»208, «Halbert AR, Stacey MC, Rohr JB ym. The effect of b...»209, «Siddiqui AR, Bernstein JM. Chronic wound infection...»211 «Moore K, Hall V, Paull A ym. Surface bacteriology ...»214, «Madsen SM, Westh H, Danielsen L ym. Bacterial colo...»216, «Bjarnsholt T, Kirketerp-Møller K, Jensen PØ ym. Wh...»217, «Malone M, Bjarnsholt T, McBain AJ ym. The prevalen...»218, «Gottrup F, Apelqvist J, Bjarnsholt T ym. Antimicro...»219, «Renner R, Sticherling M, Rüger R ym. Persistence o...»220, «Hansson C, Hoborn J, Möller A ym. The microbial fl...»221, «Douglas WS, Simpson NB. Guidelines for the managem...»223, «Miller CN, Carville K, Newall N ym. Assessing bact...»224.
- I texter om kroniska sår nämns ofta begreppet "kritisk kolonisation", men begreppet har inte tydligt definierats och dess betydelse för sårläkningen eller uppkomsten av en sårinfektion har inte kunnat påvisas «Gottrup F, Apelqvist J, Bjarnsholt T ym. Antimicro...»219, «White RJ, Cutting KF. Critical colonization--the c...»225.
- En viss bakterieart eller mängden bakteriell tillväxt i ett kroniskt sår prognostiserar inte utvecklingen av en infektion «Eriksson G, Eklund AE, Kallings LO. The clinical s...»208, «Hansson C, Hoborn J, Möller A ym. The microbial fl...»221, «Trengove NJ, Stacey MC, McGechie DF ym. Qualitativ...»222.
- Kolonisering med Pseudomonas-bakterier verkar vara associerad med dålig fästning av
hudtransplantat i behandlingen av kroniska sår. Orsakssambandet kan dock inte påvisas,
eftersom kolonisering med Pseudomonas-bakterier även har koppling till sårets varaktighet.
- Det finns inga belägg för att antibiotikabehandling som riktas in på pseudomonas skulle kunna ge bättre resultat vid hudtransplantation i sår som är koloniserade med pseudomonas «Gilliland EL, Nathwani N, Dore CJ ym. Bacterial co...»181, «Høgsberg T, Bjarnsholt T, Thomsen JS ym. Success r...»183, «Renner R, Sticherling M, Rüger R ym. Persistence o...»220.
- Forskningsevidens visar att man genom behandling av kroniska sår i enlighet med etiologin och behandlingsrekommendationerna kan avsevärt minska användningen av antibiotika och förbättra behandlingsresultaten «Oien RF, Forssell HW. Ulcer healing time and antib...»226.
Klinisk sårinfektion
- För att fastställa en sårinfektion krävs minst ett tydligt kliniskt fynd:
- värmekänsla, rodnad, svullnad eller smärta runt såret «O'Meara S, Cullum N, Majid M ym. Systematic review...»227, «Singer AJ, Tassiopoulos A, Kirsner RS. Evaluation ...»228, «Evidence-based (S3) guidelines for diagnostics and...»229
- varig sårsekretion eller snabb storleksökning av såret «O'Meara S, Cullum N, Majid M ym. Systematic review...»227, «Singer AJ, Tassiopoulos A, Kirsner RS. Evaluation ...»228, «Evidence-based (S3) guidelines for diagnostics and...»229 (bilderna «Infektoitunut vaskuliittihaava ja selluliitti»55, «Katteinen, infektoitunut haava»56 och «Nekroottista katetta haavapohjassa»57).
- Beläggning på såret är inte ett tecken på infektion «Douglas WS, Simpson NB. Guidelines for the managem...»223, «Evidence-based (S3) guidelines for diagnostics and...»229.
- Vid allmänpåverkan hos patienten kan det vara fråga om en sårrelaterad septisk infektion,
cellulit eller nekrotiserande fasciit.
- Till cellulit associeras smärtsam svullnad av den subkutana vävnaden och rodnad och ibland även blåsor på huden «Raff AB, Kroshinsky D. Cellulitis: A Review. JAMA ...»230.
- Hörnstenarna för diagnosen nekrotiserande fasciit är svår smärta i de nedre extremiteterna
som förvärras hela tiden, snabbt framskridande svullnad och färgförändring på huden.
- Hudfärgen förändras från rödviolett till blågrå och sedan till nekrotisk.
- Ett kroniskt sår i de nedre extremiteterna kan vara ingångsporten för en infektion och det är en viktig enskild riskfaktor för cellulit «Dupuy A, Benchikhi H, Roujeau JC ym. Risk factors ...»231, «Björnsdóttir S, Gottfredsson M, Thórisdóttir AS ym...»232.
- Pålitliga forskningsevidens om infektionsincidensen i samband med kroniska sår i de nedre extremiteterna saknas. I en svensk befolkningsbaserad tvärsnittsstudie var infektionsprevalensen 4 procent «Järbrink K, Ni G, Sönnergren H ym. Prevalence and ...»233, «Nelzén O, Bergqvist D, Lindhagen A. Venous and non...»234, «McCosker L, Tulleners R, Cheng Q ym. Chronic wound...»235.
Bakterieprov
- Rutinmässig tagning av bakterieprov i kroniska sår rekommenderas inte. Bakteriearten eller mängden bakteriell tillväxt verkar inte prognostisera sårläkningen «Bakteerilaji tai bakteerikasvun määrä ei näytä ennustavan haavan paranemista.»B.
- Bakterieodlingsprov ska tas från såret om man misstänker en klinisk sårinfektion eller vill följa upp förekomsten av resistenta bakteriestammar, såsom meticillinresistenta Staphylococcus aureus (MRSA), vankomycinresistenta enterokocker (VRE) eller ESBL-bildande stammar (betalaktamas med utvidgat spektrum) i såret.
- Vid misstanke om klinisk sårinfektion tas provet efter sårrengöring:
- Varig sekret och eventuell död vävnad avlägsnas mekaniskt eller genom vass debridering och såret sköljs med kranvatten eller koksaltlösning.
- För bakterieodlingsprovet tas vävnad från sårbottnen med curette (s.k. djupt sårprov)
«Siddiqui AR, Bernstein JM. Chronic wound infection...»211, «Brem H, Kirsner RS, Falanga V. Protocol for the su...»236, «Chakraborti C, Le C, Yanofsky A. Sensitivity of su...»237, (bild «Näytteenotto kyretill ä»83).
- Provet transporteras till laboratoriet enligt de lokala anvisningarna.
- Om provet måste ta med provtagningspinne (t.ex. på grund av smärta) ska man försöka suga upp vävnadsvätska i pinnen genom att trycka och snurra pinnen mot sårbottnen med tillräcklig kraft «Siddiqui AR, Bernstein JM. Chronic wound infection...»211, «Copeland-Halperin LR, Kaminsky AJ, Bluefeld N ym. ...»238.
- Ett så kallat ytligt sårprov (provet har tagits från bottnen av ett rengjort sår med
bomullstops) kan vara opålitligt för fastställande av patogenen för den kliniska infektionen.
- På ett ytligt sårprov kan ingen bakteriefärgning eller anaerob odling göras.
- Den stora mängden bakterier i hudens normalflora som finns i ytliga sårprov kan försvåra tolkningen av odlingsresultatet och leda till val av onödigt bredspektriga antibiotikapreparat «Douglas WS, Simpson NB. Guidelines for the managem...»223, «Chakraborti C, Le C, Yanofsky A. Sensitivity of su...»237.
- Om det finns en abscess i området ska provet tas genom punktering av varhärden (s.k.
djupt sårprov).
- Punktionsprovet transporteras till laboratoriet i spruta eller transportbehållare för anaeroba prov.
- För att följa upp kolonisationen med resistenta bakterier (MRSA-, VRE- och ESBL-stammar) ska provet tas med bomullspinne i ett sår som inte har rengjorts enligt de lokala anvisningarna.
- Vid en sårinfektion med allmänpåverkan eller cellulit rekommenderas att man tar två blododlingsprov innan antibiotika sätts in «Cox NH. Management of lower leg cellulitis. Clin M...»239.

Näytteenotto kyretillä. Bakteeriviljelynäyte otetaan puhdistetusta haavapohjasta kyretillä. Pumpulipuikkoa käytetään vain haavapohjan kudoksen saamiseksi bakteeriviljelyputkeen, ei näytteenottoon.
kuva: Iho- ja allergiasairaalan potilasarkisto
Behandling av sårinfektion med antibiotika
- En klinisk sårinfektion kräver behandling med systemisk antibiotika «Singer AJ, Tassiopoulos A, Kirsner RS. Evaluation ...»228, «Simon DA, Dix FP, McCollum CN. Management of venou...»240, «Weingarten MS. State-of-the-art treatment of chron...»241.
- Behandling med systemisk antibiotika verkar inte ge någon nytta om det inte är fråga om en klinisk sårinfektion «Systeeminen antibioottihoito ei näytä nopeuttavan laskimohaavan paranemista, mutta se lisännee lääkeresistenttien bakteerikantojen ilmaantumista.»C. Se Avstå klokt-rekommendationen «Kroonisen alaraajahaavan systeeminen antibioottihoito»13: Behandling med systemisk antibiotika verkar inte påskynda läkningen av venösa sår, men den torde öka förekomsten av läkemedelsresistenta bakteriestammar.
- Utöver behandling med antibiotika omfattar behandlingen av ett infekterat sår i en nedre extremitet tillräcklig mekanisk eller vass debridering av död och infekterad vävnad «Singer AJ, Tassiopoulos A, Kirsner RS. Evaluation ...»228, «Brem H, Kirsner RS, Falanga V. Protocol for the su...»236. Se avsnittet Lokal sårbehandling.
- Den empiriska antibiotikabehandlingen ska täcka de viktigaste sårinfektionspatogenerna, alltså betahemolytiska streptokocker och Staphylococcus aureus «Evidence-based (S3) guidelines for diagnostics and...»229, «Swartz MN. Clinical practice. Cellulitis. N Engl J...»242, «Lipsky BA, Dryden M, Gottrup F ym. Antimicrobial s...»243.
- vid svåra infektioner samt hos diabetiker och immunsuppressionspatienter ska även gramnegativa enterobakterier beaktas «Lipsky BA, Dryden M, Gottrup F ym. Antimicrobial s...»243.
- Antibiotika som rekommenderas inom öppenvården är
- i första hand stafylokockpenicillin (flukloxacillin 500 mg x 3–4 peroralt) eller första generationens cefalosporiner (cefalexin 500–750 mg x 3 peroralt)
- i andra hand klindamycin (300 mg x 3–4 peroralt)
- I särskilda situationer (diabetiker och immunsuppressionspatienter) amoxicillin-klavulansyra (500 mg x 3 eller 875 mg x 2).
- Fluorokinoloner bör undvikas vid okomplicerade infektioner på grund av den snabba resistensutvecklingen «Wiström J, Lindholm C, Melhus A ym. [Infections an...»244, «Martin SJ, Zeigler DG. The use of fluoroquinolones...»245.
- Behandlingstiden kan beslutas baserat på hur snabbt de kliniska symtomen som lett
till sårinfektionsdiagnosen försvinner. Ofta räcker 5–7 dygn «Lipsky BA, Dryden M, Gottrup F ym. Antimicrobial s...»243, «Wald-Dickler N, Spellberg B. Short-course Antibiot...»246.
- Forskningsbaserade evidens eller rekommendationer om antibiotikabehandlingens längd vid en okomplicerad sårinfektion saknas.
- Baserat på bakterieodlingen kan antibiotikabehandlingen vid behov riktas in om den kliniska behandlingsresponsen på den empiriska behandlingen verkar bristfällig «Lipsky BA, Dryden M, Gottrup F ym. Antimicrobial s...»243.
- Om ingen respons uppnås trots riktad antibiotikabehandling måste behandlingslinjen justeras «Lipsky BA, Dryden M, Gottrup F ym. Antimicrobial s...»243.
- Bakterier som hör till hudens normalflora (koagulasnegativa stafylokocker, difteroider, streptokocker i viridansgruppen, peptostreptokocker och propionbakterier) ska inte försöka elimineras genom antibiotikabehandling «Lipsky BA, Dryden M, Gottrup F ym. Antimicrobial s...»243.
- Om sårinfektionen eller den därmed sammanhängande celluliten ger allmänpåverkan eller
annars bedöms vara svår är intravenös antibiotikabehandling indicerad.
- Som empirisk intravenös antibiotikabehandling lämpar sig kloxacillin (1–2 g x 4), cefuroxim (750 mg–1,5 g x 3) eller klindamycin (600 mg x 3–4) «Wiström J, Lindholm C, Melhus A ym. [Infections an...»244, «Ihon bakteeri-infektiot (online). Käypä hoito -suo...»247, «Dilemmas when managing cellulitis. Drug Ther Bull ...»248, «Stevens DL, Bisno AL, Chambers HF ym. Practice gui...»249.
- Övergång till oral antibiotikabehandling sker när en gynnsam klinisk respons har uppnåtts, till exempel när febern har gått ned och rodnaden inte längre sprids «Stevens DL, Bisno AL, Chambers HF ym. Practice gui...»249, «Brindle R, Williams OM, Barton E ym. Assessment of...»250, «Karppelin M ja Syrjänen J. Ruusutulehdus – diagnos...»251.
- Det finns ingen på forskningsevidens baserad rekommendation om vårdenhet för en infektion med samma svårighetsgrad som hos cellulit, metoden för administrering av antibiotika eller behandlingstiden. Enligt experter är 7–14 dygn en tillräcklig behandlingstid för cellulit «Wald-Dickler N, Spellberg B. Short-course Antibiot...»246, «Dilemmas when managing cellulitis. Drug Ther Bull ...»248, «Stevens DL, Bisno AL, Chambers HF ym. Practice gui...»249, «Karppelin M ja Syrjänen J. Ruusutulehdus – diagnos...»251.
- Vårdenhet väljs baserat på patientens allmäntillstånd, andra sjukdomar och infektionens
svårighetsgrad.
- Nekrotiserande fasciit är en livshotande, snabbt progredierande infektion, vars behandling kräver ett omedelbart kirurgiskt ingrepp och vård inom den specialiserade sjukvården.
- Om en patient med extremitetsischemi (kritisk extremitetsischemi) har en infektion som orsakar allmänpåverkan eller progredierar snabbt ska patienten remitteras till den specialiserade sjukvården med en jourremiss.
- För immunsuppressionspatienter ska jourremiss övervägas med lägre tröskel än för andra «Singer AJ, Tassiopoulos A, Kirsner RS. Evaluation ...»228.
- En okomplicerad infektion i ett bensår hos andra patientgrupper kan behandlas på hälsovårdscentralens bäddavdelning.
- I differentialdiagnostiken av cellulit ska i synnerhet staseksem och lipodermatoskleros, djup ventrombos och lägesberoende rodnad i samband med ischemi i de nedre extremiteterna ("dependent rubor") beaktas «Karppelin M ja Syrjänen J. Ruusutulehdus – diagnos...»251.
Kostbehandling
- Läkningen av såret förutsätter tillräckligt intag av energi, proteiner, kolhydrater,
fett, vitaminer och mineraler «Wild T, Sobotka LA, Mrozkova A. Nutrition and woun...»252, «Terveyttä ruoasta, suomalaiset suositukset 2014. V...»253, «Windsor JA, Knight GS, Hill GL. Wound healing resp...»254.
- Energibehovet hos i övrigt friska vuxna med ett kroniskt sår är beroende på den fysiska aktiviteten 25–30 kcal/kg/dygn. Hos undernärda multisjuka och äldre patienter med ett kroniskt sår är behovet 30–35 kcal/kg/dygn.
- Proteinbehovet hos vuxna med ett kroniskt sår är 1,0–1,2 g/kg/dygn, men hos undernärda äldre patienter med ett kroniskt sår är behovet 1,2–1,5 g/kg/dygn.
- Behovet av andra näringsämnen är oftast i enlighet med näringsrekommendationerna. Brister i näringsintaget korrigeras vid behov med multivitaminpreparat.
- För mer information, se «Energian ja ravintoaineiden tarpeen sekä ravitsemustilan arviointi ja ravitsemushoito potilaalla, jolla on krooninen alaraajahaava»14.
- Med näringsbrist avses ett oproportionerligt eller bristfälligt intag av energi, protein och andra näringsämnen i förhållande till behovet av dessa, som orsakar skadliga förändringar i kroppsstorleken, kroppssammansättningen, kroppens funktion eller behandlingsresultatet «Cederholm T, Barazzoni R, Austin P ym. ESPEN guide...»255, «Cederholm T, Jensen GL, Correia MITD ym. GLIM crit...»256.
- Ett sår exponerar för att utveckla näringsbrist, eftersom förlusten av näringsämnen med sårvätskan och bildningen av ny tillväxt ökar näringsbehovet hos personer med sår «Wild T, Sobotka LA, Mrozkova A. Nutrition and woun...»252, «Wild T, Rahbarnia A, Kellner M ym. Basics in nutri...»257.
- Näringsbrist bromsar sårläkningen «Cederholm T, Barazzoni R, Austin P ym. ESPEN guide...»255, «Cederholm T, Jensen GL, Correia MITD ym. GLIM crit...»256, «Sen CK. Human Wounds and Its Burden: An Updated Co...»258.
- Näringsrelaterade problem är vanliga hos patienter med kroniska bensår «Ravitsemukseen liittyvät ongelmat ovat yleisiä kroonista alaraajahaavaa sairastavilla potilailla»A, «Sen CK. Human Wounds and Its Burden: An Updated Co...»258, «Szewczyk MT, Jawien A, Kedziora-Kornatowska K ym. ...»259, «Wissing U, Ek AC, Unosson M. A follow-up study of ...»260.
- Patienter med kroniska bensår kan ha proteinbrist som är förknippad med näringsbrist och långsammare sårläkning «Cederholm T, Barazzoni R, Austin P ym. ESPEN guide...»255, «Cederholm T, Jensen GL, Correia MITD ym. GLIM crit...»256, «Legendre C, Debure C, Meaume S ym. Impact of prote...»261, «Renner R, Garibaldi MDS, Benson S ym. Nutrition st...»262.
- Sårpatienten kan ha övervikt men lida av näringsbrist «Sen CK. Human Wounds and Its Burden: An Updated Co...»258, «Legendre C, Debure C, Meaume S ym. Impact of prote...»261, «Renner R, Garibaldi MDS, Benson S ym. Nutrition st...»262, «Tobón J, Whitney JD, Jarrett M. Nutritional status...»263, «Finlayson K, Edwards H, Courtney M. Factors associ...»264, «Barber GA, Weller CD, Gibson SJ. Effects and assoc...»265.
- Studier om nutritionsinterventioner hos patienter med kroniska bensår saknas «Ravitsemukseen liittyvät ongelmat ovat yleisiä kroonista alaraajahaavaa sairastavilla potilailla»A, «Wissing U, Ek AC, Unosson M. Life situation and fu...»266, «Bauer JD, Isenring E, Waterhouse M. The effectiven...»267.
- Det är lättare att förebygga näringsbrist än att behandla det, och därför bör risken för näringsbrist (NRS2002 ≥ 3) identifieras och kostbehandlingen vid behov effektiviseras «Cederholm T, Jensen GL, Correia MITD ym. GLIM crit...»256, «Valtion ravitsemusneuvottelukunta. 2010. Ravitsemu...»268, «Kondrup J, Allison SP, Elia M ym. ESPEN guidelines...»269.
- Bedömningen av patientens nutritionsstatus och kostbehandling omfattar (för mer information,
se «Energian ja ravintoaineiden tarpeen sekä ravitsemustilan arviointi ja ravitsemushoito potilaalla, jolla on krooninen alaraajahaava»14, «Ravitsemusohjaus potilaalle, jolla on krooninen alaraajahaava»15)
- screening av risken för näringsbrist (NRS2002 «https://www.ruokavirasto.fi/teemat/terveytta-edistava-ruokavalio/ravitsemus--ja-ruokasuositukset/ravitsemushoito/»1, MNA-SF «https://www.mna-elderly.com/forms/mini/mna_mini_finnish.pdf»2)
- fastställande av nutritionsstatus, GLIM (längd, vikt, BMI och viktminskning, bedömning av näringsintag, vid behov laboratorieprov)
- genomförande av tillräcklig nutrition med hjälp av ett optimalt sätt att ge kost
- handledning, med andra kostrådgivning
- uppföljning och utvärdering av kostbehandlingens resultat, nutritionsintervention (som inkluderar ny utvärdering av nutritionsstatusen och näringsintaget regelbundet och vid behov justering av kostbehandlingsplanen) samt stegvis livsstilshandledning och stöd för förändringarna.
- Kostbehandlingen av en patient med ett kroniskt sår är ett interprofessionellt samarbete «Ravitsemusohjaus potilaalle, jolla on krooninen alaraajahaava»15.
- Patienter som riskerar näringsbrist (NRS2002 ≥ 3) och som behöver handledning av en näringsterapeut, särskilt patienterna med måttlig risk (BMI < 20 kg/m2 hos personer under 70 år och< 22 kg/m2 hos personer över 70 år eller 5–10 procents viktminskning under loppet av sex månader och otillräckligt näringsintag) eller allvarlig näringsbrist (BMI < 18,5 kg/m2 hos personer under 70 år och < 20 kg/m2 hos personer över 70 år eller > 10 procents viktminskning under loppet av sex månader och otillräckligt näringsintag) «Cederholm T, Jensen GL, Correia MITD ym. GLIM crit...»256
- Besök hos näringsterapeut behövs även om personen med ett kroniskt sår
- har ett BMI över 35 kg/m2
- är multisjuk, det vill säga har minst två långvariga sjukdomar som kräver aktiv egenvård, livsstilshandledning och/eller kostbehandling vid näringsbrist,
- har diabetes eller någon annan enskild sjukdom som kräver kostbehandling (t.ex. njursjukdom, hjärt- och kärlsjukdom).
- Mer information om patientens kost fås till exempel från Näringsterapeuternas förening «http://www.rty.fi/»5, i Hälsobyns Haavatalo «https://www.terveyskyla.fi/haavatalo»6 och Rehabiliteringshus «https://www.terveyskyla.fi/kuntoutumistalo»7, Duodecim Oppiporttis utbildning om näringsbrist Vajaaravitsemus Tunnistatko vajaaravitsemuksen? «https://www.oppiportti.fi/op/dvk00152»8 (kräver användarbehörighet).
Patientcentrerad vård
- Vården av patienter med ett kroniskt sår i en nedre extremitet bör planeras individuellt «Lindsay E, Renyi R, Wilkie P ym. Patient-centred c...»156, «Gethin G, Probst S, Stryja J ym. Evidence for pers...»270.
- Viktigt är en holistisk vård av patienten, inte enbart sårvården.
- En aktiv interaktion med patienten och vid behov även med anhöriga är avgörande för att uppnå målen «Lindsay E, Renyi R, Wilkie P ym. Patient-centred c...»156.
- I planering av vården tas hänsyn till patientens behov och man sätter individuella mål för vården tillsammans med patienten «Lindsay E, Renyi R, Wilkie P ym. Patient-centred c...»156, «Gethin G, Probst S, Stryja J ym. Evidence for pers...»270.
- Huvudsyftet för behandlingen är ofta sårläkning och prevention av återfall, men målet bör också vara att upprätthålla patientens livskvalitet eller till exempel eller till exempel självständighet i dagliga funktioner «Lindsay E, Renyi R, Wilkie P ym. Patient-centred c...»156.
- Ett kroniskt sår i de nedre extremiteterna försämrar patientens livskvalitet «Laskimohaava heikentää potilaiden elämänlaatua.»A.
- Patientens försämrade livskvalitet kan även associeras med fördröjd sårläkning «Finlayson K, Miaskowski C, Alexander K ym. Distinc...»271.
- Patientens livskvalitet kan bedömas med hjälp av olika validerade mätare av livskvaliteten, såsom SF-36, EQ-5D eller 15D.
- Frågor bör ställas om eventuell sårsmärta och smärta ska behandlas på ett sådant sätt att den inte begränsar patientens liv «Lindsay E, Renyi R, Wilkie P ym. Patient-centred c...»156, «Leren L, Johansen E, Eide H ym. Pain in persons wi...»192.
- Behandlingen av såret kräver patientens följsamhet i vården «Gethin G, Probst S, Stryja J ym. Evidence for pers...»270.
- Hos patienter med venösa sår har man fastställt svårigheter med följsamheten till kompressionsbehandlingen, eftersom kompressionsbehandlingen kan begränsa patientens liv ännu mer än själva såret «Briggs M, Flemming K. Living with leg ulceration: ...»272.
- Dålig följsamhet till behandling och bristande engagemang i kompressionsbehandlingen kan fördröja sårläkningen «Moffatt C, Kommala D, Dourdin N ym. Venous leg ulc...»150.
- Det är viktigt att samtala med patienten om vilka faktorer som främjar eller förhindrar läkningen han eller hon själv kan påverka «Gethin G, Probst S, Stryja J ym. Evidence for pers...»270. Sådana faktorer inkluderar rökning, hygien, motion, viktkontroll och glukoskontroll vid diabetes.
- Följsamheten och engagemanget i behandlingen kan förbättras genom att informera patienten om vikten av behandlingen, genom att planera behandlingen tillsammans med patienten och genom att välja sådana vårdprodukter som bäst lämpar sig för patientens behov «Gethin G, Probst S, Stryja J ym. Evidence for pers...»270.
- Behandlingen av kroniska sår är ett interprofessionell samarbete «Moore Z, Butcher G, Corbett LQ ym. Exploring the c...»273.
- I behandlingen deltar bland annat yrkesutbildad omvårdnadspersonal, läkare med olika specialiteter, fotterapeuter, näringsterapeuter, fysio- och ergoterapeuter samt socialarbetare.
- Det har konstaterats att interprofessionell arbetssätt påverkar behandlingsresultaten positivt «Moore Z, Butcher G, Corbett LQ ym. Exploring the c...»273.
- Interprofessionell vård bör förverkligas både inom öppenvården och i den specialiserade sjukvården.
Vårdkostnader
- Kostnaderna för behandlingen av kroniska sår i de nedre extremiteterna har forskats relativt lite i Finland.
- Kostnaden för behandling av kroniska sår i de nedre extremiteterna i västvärlden uppskattas
till tusentals euro årligen per sår.
- I en studie som genomfördes i Storbritannien användes i genomsnitt 7 600 pund om året för behandlingen av ett venöst sår «Guest JF, Fuller GW, Vowden P. Venous leg ulcer ma...»274.
- I internationella studier uppskattas kostnaderna för sårvården till 2–6 procent av de sammanlagda hälso- och sjukvårdskostnaderna «Phillips CJ, Humphreys I, Fletcher J ym. Estimatin...»7, «Lindholm C, Searle R. Wound management for the 21s...»275, vilket innebär att enbart i Helsingfors uppgår den totala kostnaden för sårvården till uppskattningsvis 7–14 miljoner euro per år «Korhonen K, Lepäntalo M. Ongelmahaavojen hoitoket...»276.
- De största sårvårdskostnaderna orsakas av sjukhusperioder samt poliklinikbesök och hemvårdsbesök «Phillips CJ, Humphreys I, Fletcher J ym. Estimatin...»7, «Guest JF, Fuller GW, Vowden P. Venous leg ulcer ma...»274, «Lindholm C, Searle R. Wound management for the 21s...»275, «Phillips CJ, Humphreys I, Thayer D ym. Cost of man...»277.
- Det behövs mer forskning om kostnadseffektiviteten hos olika behandlingsformer.
- Behandlingen av ett kroniskt sår i de nedre extremiteterna kan också medföra kostnader
för patienten.
- Enligt hälso- och sjukvårdslagen (1326/2010) «https://www.finlex.fi/fi/laki/ajantasa/2010/20101326»9 ingår i både sjukvårdstjänsterna och hemvårdstjänsterna de nödvändiga förbrukningsartiklar enligt vårdplanen som behövs för behandling av en långvarig sjukdom, till exempel ett kroniskt sår.
- En sjukdom definieras dock vanligtvis som långvarig endast när den har varat i minst tre månader (STM 2013) «https://www.kuntaliitto.fi/sites/default/files/media/file/Kuntainfo_4_2013_stm_kl.pdf»10, «STM (Sosiaali- ja terveysministeriö) 2013. Terveys...»278, vilket innebär att patienten kan själv bli tvungen att betala för de nödvändiga förbrukningsartiklarna under de första tre månaderna.
Arbetsgrupp tillsatt av Finska Läkarföreningen Duodecim och Finlands Dermatologförening rf
För mer information om arbetsgruppsmedlemmar samt anmälan om intressekonflikter, se «Krooninen alaraajahaava»1 (på finska)
Översättare: Lingoneer Oy
Granskning av översättningen: Tanja Eriksson
Litteratur
Kroniska sår i nedre extremiteter. God medicinsk praxis-rekommendation. Arbetsgrupp tillsatt av Finska Läkarföreningen Duodecim och Finlands Dermatologförening rf. Helsingfors: Finska Läkarföreningen Duodecim, 2021 (hänvisning dd.mm.åååå). Tillgänglig på internet: www.kaypahoito.fi
Närmare anvisningar: «https://www.kaypahoito.fi/sv/god-medicinsk-praxis/nyttjanderattigheter/citering»11
Ansvarsbegränsning
God medicinsk praxis- och Avstå klokt-rekommendationerna är sammandrag gjorda av experter gällande diagnostik och behandling av bestämda sjukdomar. Rekommendationerna fungerar som stöd när läkare eller andra yrkesutbildade personer inom hälso- och sjukvården ska fatta behandlingsbeslut. De ersätter inte läkarens eller annan hälsovårdspersonals egen bedömning av vilken diagnostik, behandling och rehabilitering som är bäst för den enskilda patienten då behandlingsbeslut fattas.
Litteratur
- Moffatt CJ, Franks PJ, Doherty DC ym. Prevalence of leg ulceration in a London population. QJM 2004;97:431-7 «PMID: 15208431»PubMed
- Martinengo L, Olsson M, Bajpai R ym. Prevalence of chronic wounds in the general population: systematic review and meta-analysis of observational studies. Ann Epidemiol 2019;29:8-15 «PMID: 30497932»PubMed
- Nelzén O, Bergqvist D, Lindhagen A. The prevalence of chronic lower-limb ulceration has been underestimated: results of a validated population questionnaire. Br J Surg 1996;83:255-8 «PMID: 8689181»PubMed
- Pina E, Furtado K, Franks PJ ym. Leg ulceration in Portugal: prevalence and clinical history. Eur J Vasc Endovasc Surg 2005;29:549-53 «PMID: 15966097»PubMed
- Ahmajärvi KM, Isoherranen KM, Mäkelä A ym. A change in the prevalence and the etiological factors of chronic wounds in Helsinki metropolitan area during 2008-2016. Int Wound J 2019;16:522-526 «PMID: 30672095»PubMed
- Mäkelä A, Annanmäki L, Koivunen E.ym. Cross-sectional survey of the occurrence of chronic wounds within capital region in Finland. EWMA Journal 2010;1:24-26
- Phillips CJ, Humphreys I, Fletcher J ym. Estimating the costs associated with the management of patients with chronic wounds using linked routine data. Int Wound J 2016;13:1193-1197 «PMID: 25818405»PubMed
- Graham ID, Harrison MB, Nelson EA ym. Prevalence of lower-limb ulceration: a systematic review of prevalence studies. Adv Skin Wound Care 2003;16:305-16 «PMID: 14652517»PubMed
- Posnett J, Gottrup F, Lundgren H ym. The resource impact of wounds on health-care providers in Europe. J Wound Care 2009;18:154-161 «PMID: 19349935»PubMed
- Margolis DJ, Knauss J, Bilker W. Medical conditions associated with venous leg ulcers. Br J Dermatol 2004;150:267-73 «PMID: 14996097»PubMed
- Kechichian E, Haber R, Mourad N ym. Pediatric pyoderma gangrenosum: a systematic review and update. Int J Dermatol 2017;56:486-495 «PMID: 28233293»PubMed
- Barut K, Sahin S, Kasapcopur O. Pediatric vasculitis. Curr Opin Rheumatol 2016;28:29-38 «PMID: 26555448»PubMed
- Körber A, Klode J, Al-Benna S ym. Etiology of chronic leg ulcers in 31,619 patients in Germany analyzed by an expert survey. J Dtsch Dermatol Ges 2011;9:116-21 «PMID: 20946240»PubMed
- Forssgren A, Nelzén O. Changes in the aetiological spectrum of leg ulcers after a broad-scale intervention in a defined geographical population in Sweden. Eur J Vasc Endovasc Surg 2012;44:498-503 «PMID: 22925998»PubMed
- Jockenhöfer F, Gollnick H, Herberger K ym. Aetiology, comorbidities and cofactors of chronic leg ulcers: retrospective evaluation of 1 000 patients from 10 specialised dermatological wound care centers in Germany. Int Wound J 2016;13:821-8 «PMID: 25483380»PubMed
- Hedayati N, Carson JG, Chi YW ym. Management of mixed arterial venous lower extremity ulceration: A review. Vasc Med 2015;20:479-86 «PMID: 26206851»PubMed
- Shanmugam VK, Angra D, Rahimi H ym. Vasculitic and autoimmune wounds. J Vasc Surg Venous Lymphat Disord 2017;5:280-292 «PMID: 28214498»PubMed
- Isoherranen K, Salmi T, Tasanen K. Epätyypilliset haavat. Duodecim 2020;136:1734-43, duo15708
- Isoherranen K, O'Brien JJ, Barker J ym. Atypical wounds. Best clinical practice and challenges. J Wound Care 2019;28:S1-S92 «PMID: 31169055»PubMed
- Kelly M, Gethin G. Prevalence of Chronic Illness and Risk Factors for Chronic Illness Among Patients With Venous Leg Ulceration: A Cross-Sectional Study. Int J Low Extrem Wounds 2019;18:301-308 «PMID: 31140336»PubMed
- Barber GA, Weller CD, Gibson SJ. Effects and associations of nutrition in patients with venous leg ulcers: A systematic review. J Adv Nurs 2018;74:774-787 «PMID: 28985441»PubMed
- Snyder RJ, Jensen J, Applewhite AJ ym. A Standardized Approach to Evaluating Lower Extremity Chronic Wounds Using a Checklist. Wounds 2019;31:S29-S44 «PMID: 31033453»PubMed
- Kondrup J, Rasmussen HH, Hamberg O ym. Nutritional risk screening (NRS 2002): a new method based on an analysis of controlled clinical trials. Clin Nutr 2003;22:321-36 «PMID: 12765673»PubMed
- Viles-Gonzalez JF, Fuster V, Badimon JJ. Atherothrombosis: a widespread disease with unpredictable and life-threatening consequences. Eur Heart J 2004;25:1197-207 «PMID: 15246637»PubMed
- Bhatt DL, Steg PG, Ohman EM ym. International prevalence, recognition, and treatment of cardiovascular risk factors in outpatients with atherothrombosis. JAMA 2006;295:180-9 «PMID: 16403930»PubMed
- Khan NA, Rahim SA, Anand SS ym. Does the clinical examination predict lower extremity peripheral arterial disease? JAMA 2006;295:536-46 «PMID: 16449619»PubMed
- Mätzke S, Lepäntalo M. Claudication does not always precede critical leg ischemia. Vasc Med 2001;6:77-80 «PMID: 11530968»PubMed
- Rutherford RB, Baker JD, Ernst C ym. Recommended standards for reports dealing with lower extremity ischemia: revised version. J Vasc Surg 1997;26:517-38 «PMID: 9308598»PubMed
- Boyko EJ, Ahroni JH, Davignon D ym. Diagnostic utility of the history and physical examination for peripheral vascular disease among patients with diabetes mellitus. J Clin Epidemiol 1997;50:659-68 «PMID: 9250264»PubMed
- Vriens B, D'Abate F, Ozdemir BA ym. Clinical examination and non-invasive screening tests in the diagnosis of peripheral artery disease in people with diabetes-related foot ulceration. Diabet Med 2018;35:895-902 «PMID: 29633431»PubMed
- Boyko EJ. How to use clinical signs and symptoms to estimate the probability of limb ischaemia in patients with a diabetic foot ulcer. Diabetes Metab Res Rev 2020;36 Suppl 1:e3241 «PMID: 31845475»PubMed
- Hinchliffe RJ, Forsythe RO, Apelqvist J ym. Guidelines on diagnosis, prognosis, and management of peripheral artery disease in patients with foot ulcers and diabetes (IWGDF 2019 update). Diabetes Metab Res Rev 2020;36 Suppl 1:e3276 «PMID: 31958217»PubMed
- Lundin M, Wiksten JP, Peräkylä T ym. Distal pulse palpation: is it reliable? World J Surg 1999;23:252-5 «PMID: 9933695»PubMed
- Forsythe RO, Apelqvist J, Boyko EJ ym. Effectiveness of bedside investigations to diagnose peripheral artery disease among people with diabetes mellitus: A systematic review. Diabetes Metab Res Rev 2020;36 Suppl 1:e3277 «PMID: 32176448»PubMed
- Kaiser V, Kester AD, Stoffers HE ym. The influence of experience on the reproducibility of the ankle-brachial systolic pressure ratio in peripheral arterial occlusive disease. Eur J Vasc Endovasc Surg 1999;18:25-9 «PMID: 10388635»PubMed
- Mätzke S, Franckena M, Albäck A ym. Ankle brachial index measurements in critical leg ischaemia--the influence of experience on reproducibility. Scand J Surg 2003;92:144-7 «PMID: 12841555»PubMed
- Weller CD, Team V, Ivory JD ym. ABPI reporting and compression recommendations in global clinical practice guidelines on venous leg ulcer management: A scoping review. Int Wound J 2019;16:406-419 «PMID: 30485668»PubMed
- Aboyans V, Criqui MH, Abraham P ym. Measurement and interpretation of the ankle-brachial index: a scientific statement from the American Heart Association. Circulation 2012;126:2890-909 «PMID: 23159553»PubMed
- Mills JL Sr, Conte MS, Armstrong DG ym. The Society for Vascular Surgery Lower Extremity Threatened Limb Classification System: risk stratification based on wound, ischemia, and foot infection (WIfI). J Vasc Surg 2014;59:220-34.e1-2 «PMID: 24126108»PubMed
- Aboyans V, Ricco JB, Bartelink MEL ym. 2017 ESC Guidelines on the Diagnosis and Treatment of Peripheral Arterial Diseases, in collaboration with the European Society for Vascular Surgery (ESVS): Document covering atherosclerotic disease of extracranial carotid and vertebral, mesenteric, renal, upper and lower extremity arteriesEndorsed by: the European Stroke Organization (ESO)The Task Force for the Diagnosis and Treatment of Peripheral Arterial Diseases of the European Society of Cardiology (ESC) and of the European Society for Vascular Surgery (ESVS). Eur Heart J 2018;39:763-816 «PMID: 28886620»PubMed
- Conte MS, Bradbury AW, Kolh P ym. Global Vascular Guidelines on the Management of Chronic Limb-Threatening Ischemia. Eur J Vasc Endovasc Surg 2019;58:S1-S109.e33 «PMID: 31182334»PubMed
- Young MJ, Adams JE, Anderson GF ym. Medial arterial calcification in the feet of diabetic patients and matched non-diabetic control subjects. Diabetologia 1993;36:615-21 «PMID: 8359578»PubMed
- Aboyans V, Ho E, Denenberg JO ym. The association between elevated ankle systolic pressures and peripheral occlusive arterial disease in diabetic and nondiabetic subjects. J Vasc Surg 2008;48:1197-203 «PMID: 18692981»PubMed
- Jeffcoate WJ, Rasmussen LM, Hofbauer LC ym. Medial arterial calcification in diabetes and its relationship to neuropathy. Diabetologia 2009;52:2478-88 «PMID: 19756483»PubMed
- Caruana MF, Bradbury AW, Adam DJ. The validity, reliability, reproducibility and extended utility of ankle to brachial pressure index in current vascular surgical practice. Eur J Vasc Endovasc Surg 2005;29:443-51 «PMID: 15966081»PubMed
- Bergan JJ, Schmid-Schönbein GW, Smith PD ym. Chronic venous disease. N Engl J Med 2006;355:488-98 «PMID: 16885552»PubMed
- Raffetto JD. Inflammation in chronic venous ulcers. Phlebology 2013;28 Suppl 1:61-7 «PMID: 23482537»PubMed
- Eberhardt RT, Raffetto JD. Chronic venous insufficiency. Circulation 2014;130:333-46 «PMID: 25047584»PubMed
- Crawford JM, Lal BK, Durán WN ym. Pathophysiology of venous ulceration. J Vasc Surg Venous Lymphat Disord 2017;5:596-605 «PMID: 28624002»PubMed
- Comerota A, Lurie F. Pathogenesis of venous ulcer. Semin Vasc Surg 2015;28:6-14 «PMID: 26358304»PubMed
- Lurie F, Passman M, Meisner M ym. The 2020 update of the CEAP classification system and reporting standards. J Vasc Surg Venous Lymphat Disord 2020;8:342-352 «PMID: 32113854»PubMed
- Kanth AM, Khan SU, Gasparis A ym. The distribution and extent of reflux and obstruction in patients with active venous ulceration. Phlebology 2015;30:350-6 «PMID: 24681524»PubMed
- Lim CS, Davies AH. Pathogenesis of primary varicose veins. Br J Surg 2009;96:1231-42 «PMID: 19847861»PubMed
- Raju S, Darcey R, Neglén P. Unexpected major role for venous stenting in deep reflux disease. J Vasc Surg 2010;51:401-8; discussion 408 «PMID: 20006920»PubMed
- Shiman MI, Pieper B, Templin TN ym. Venous ulcers: A reappraisal analyzing the effects of neuropathy, muscle involvement, and range of motion upon gait and calf muscle function. Wound Repair Regen 2009;17:147-52 «PMID: 19320881»PubMed
- Meissner MH, Moneta G, Burnand K ym. The hemodynamics and diagnosis of venous disease. J Vasc Surg 2007;46 Suppl S:4S-24S «PMID: 18068561»PubMed
- Araki CT, Back TL, Padberg FT ym. The significance of calf muscle pump function in venous ulceration. J Vasc Surg 1994;20:872-7; discussion 878-9 «PMID: 7990181»PubMed
- Williams KJ, Ayekoloye O, Moore HM ym. The calf muscle pump revisited. J Vasc Surg Venous Lymphat Disord 2014;2:329-34 «PMID: 26993396»PubMed
- Kirsner RS. Exercise for Leg Ulcers: "Working Out" the Nature of Venous Ulcers. JAMA Dermatol 2018;154:1257-1259 «PMID: 30285045»PubMed
- Back TL, Padberg FT Jr, Araki CT ym. Limited range of motion is a significant factor in venous ulceration. J Vasc Surg 1995;22:519-23 «PMID: 7494349»PubMed
- Yang D, Vandongen YK, Stacey MC. Changes in calf muscle function in chronic venous disease. Cardiovasc Surg 1999;7:451-6 «PMID: 10430530»PubMed
- Dix FP, Brooke R, McCollum CN. Venous disease is associated with an impaired range of ankle movement. Eur J Vasc Endovasc Surg 2003;25:556-61 «PMID: 12787699»PubMed
- Cavalheri G Jr, de Godoy JM, Belczak CE. Correlation of haemodynamics and ankle mobility with clinical classes of clinical, aetiological, anatomical and pathological classification in venous disease. Phlebology 2008;23:120-4 «PMID: 18467620»PubMed
- de Moura RM, Gomes Hde A, da Silva SL ym. Analysis of the physical and functional parameters of older adults with chronic venous disease. Arch Gerontol Geriatr 2012;55:696-701 «PMID: 22682424»PubMed
- Meulendijks AM, de Vries FMC, van Dooren AA ym. A systematic review on risk factors in developing a first-time Venous Leg Ulcer. J Eur Acad Dermatol Venereol 2019;33:1241-1248 «PMID: 30422345»PubMed
- Danielsson G, Eklof B, Grandinetti A ym. The influence of obesity on chronic venous disease. Vasc Endovascular Surg 2002;36:271-6 «PMID: 15599477»PubMed
- Robertson L, Lee AJ, Gallagher K ym. Risk factors for chronic ulceration in patients with varicose veins: a case control study. J Vasc Surg 2009;49:1490-8 «PMID: 19497512»PubMed
- Davies HO, Popplewell M, Singhal R ym. Obesity and lower limb venous disease - The epidemic of phlebesity. Phlebology 2017;32:227-233 «PMID: 27178403»PubMed
- Padberg F Jr, Cerveira JJ, Lal BK ym. Does severe venous insufficiency have a different etiology in the morbidly obese? Is it venous? J Vasc Surg 2003;37:79-85 «PMID: 12514581»PubMed
- Deol ZK, Lakhanpal S, Franzon G ym. Effect of obesity on chronic venous insufficiency treatment outcomes. J Vasc Surg Venous Lymphat Disord 2020;8:617-628.e1 «PMID: 32335333»PubMed
- Bradbury A, Evans C, Allan P ym. What are the symptoms of varicose veins? Edinburgh vein study cross sectional population survey. BMJ 1999;318:353-6 «PMID: 9933194»PubMed
- Bradbury A, Evans CJ, Allan P ym. The relationship between lower limb symptoms and superficial and deep venous reflux on duplex ultrasonography: The Edinburgh Vein Study. J Vasc Surg 2000;32:921-31 «PMID: 11054224»PubMed
- Chiesa R, Marone EM, Limoni C ym. Chronic venous disorders: correlation between visible signs, symptoms, and presence of functional disease. J Vasc Surg 2007;46:322-30 «PMID: 17600668»PubMed
- Green J, Jester R, McKinley R ym. The impact of chronic venous leg ulcers: a systematic review. J Wound Care 2014;23:601-12 «PMID: 25492276»PubMed
- Lim CS, Baruah M, Bahia SS. Diagnosis and management of venous leg ulcers. BMJ 2018;362:k3115 «PMID: 30108047»PubMed
- Leren L, Johansen E, Eide H ym. Pain in persons with chronic venous leg ulcers: A systematic review and meta-analysis. Int Wound J 2020;17:466-484 «PMID: 31898398»PubMed
- McAree BJ, Berridge DC. Investigation of the patient with a venous ulcer. Phlebology 2010;25 Suppl 1:20-7 «PMID: 20870816»PubMed
- Gillespie DL, Writing Group III of the Pacific Vascular Symposium 6., Kistner B ym. Venous ulcer diagnosis, treatment, and prevention of recurrences. J Vasc Surg 2010;52:8S-14S «PMID: 20678885»PubMed
- Mortimer PS, Levick JR. Chronic peripheral oedema: the critical role of the lymphatic system. Clin Med (Lond) 2004;4:448-53 «PMID: 15536876»PubMed
- Bunke N, Brown K, Bergan J. Phlebolymphemeda: usually unrecognized, often poorly treated. Perspect Vasc Surg Endovasc Ther 2009;21:65-8 «PMID: 19767404»PubMed
- Lee BBB. Phlebolymphedema is the ultimate comorbidity/outcome of lymphedema. J Vasc Surg Venous Lymphat Disord 2019;7:731 «PMID: 31421840»PubMed
- Rabe E, Pannier F. Clinical, aetiological, anatomical and pathological classification (CEAP): gold standard and limits. Phlebology 2012;27 Suppl 1:114-8 «PMID: 22312077»PubMed
- Suehiro K, Morikage N, Murakami M ym. A study of leg edema in immobile patients. Circ J 2014;78:1733-9 «PMID: 24790031»PubMed
- Suehiro K, Morikage N, Yamashita O ym. Risk Factors in Patients with Venous Stasis-Related Skin Lesions without Major Abnormalities on Duplex Ultrasonography. Ann Vasc Dis 2016;9:201-204 «PMID: 27738462»PubMed
- Carpentier PH, Cornu-Thénard A, Uhl JF ym. Appraisal of the information content of the C classes of CEAP clinical classification of chronic venous disorders: a multicenter evaluation of 872 patients. J Vasc Surg 2003;37:827-33 «PMID: 12663984»PubMed
- Maurins U, Hoffmann BH, Lösch C ym. Distribution and prevalence of reflux in the superficial and deep venous system in the general population--results from the Bonn Vein Study, Germany. J Vasc Surg 2008;48:680-7 «PMID: 18586443»PubMed
- Saarinen J. Laskimoperäinen turvotus. Duodecim 2013;129:1833-8; http://www.duodecimlehti.fi/web/guest/etusivu/artikkeli?tunnusduo11196
- Scriven JM, Hartshorne T, Bell PR ym. Single-visit venous ulcer assessment clinic: the first year. Br J Surg 1997;84:334-6 «PMID: 9117300»PubMed
- Obermayer A, Garzon K. Identifying the source of superficial reflux in venous leg ulcers using duplex ultrasound. J Vasc Surg 2010;52:1255-61 «PMID: 20692796»PubMed
- Moloney MC, Lyons GM, Egan M ym. Does size matter? The impact of calf muscle volume on venous return in patients with venous leg ulcers. Phlebology 2007;22:65-9 «PMID: 18268852»PubMed
- Alaraajojen laskimovajaatoiminta. Käypä hoito -suositus. Suomalaisen Lääkäriseuran Duodecimin ja Suomen Verisuonikirurgisen Yhdistyksen asettama työryhmä. Helsinki: Suomalainen Lääkäriseura Duodecim, 2016 (viitattu pp.kk.vvvv). Saatavilla internetissä: www.kaypahoito.fi
- Shanmugam VK, DeMaria DM, Attinger CE. Lower extremity ulcers in rheumatoid arthritis: features and response to immunosuppression. Clin Rheumatol 2011;30:849-53 «PMID: 21340497»PubMed
- Bartels C, Bell C, Rosenthal A ym. Decline in rheumatoid vasculitis prevalence among US veterans: a retrospective cross-sectional study. Arthritis Rheum 2009;60:2553-7 «PMID: 19714622»PubMed
- Oien RF, Håkansson A, Hansen BU. Leg ulcers in patients with rheumatoid arthritis--a prospective study of aetiology, wound healing and pain reduction after pinch grafting. Rheumatology (Oxford) 2001;40:816-20 «PMID: 11477288»PubMed
- Seitz CS, Berens N, Bröcker EB ym. Leg ulceration in rheumatoid arthritis--an underreported multicausal complication with considerable morbidity: analysis of thirty-six patients and review of the literature. Dermatology 2010;220:268-73 «PMID: 20332595»PubMed
- Firth J, Hale C, Helliwell P ym. The prevalence of foot ulceration in patients with rheumatoid arthritis. Arthritis Rheum 2008;59:200-5 «PMID: 18240257»PubMed
- Sayah A, English JC 3rd. Rheumatoid arthritis: a review of the cutaneous manifestations. J Am Acad Dermatol 2005;53:191-209; quiz 210-2 «PMID: 16021111»PubMed
- Hata T, Kavanaugh A. Rheumatoid arthritis in dermatology. Clin Dermatol 2006;24:430-7 «PMID: 16966022»PubMed
- Diabeetikon jalkaongelmat. Käypä hoito -suositus. Suomalaisen Lääkäriseuran Duodecimin, Diabetesliiton lääkärineuvoston, Suomen Endokrinologiyhdistyksen ja Suomen Ihotautilääkäriyhdistyksen asettama työryhmä . Helsinki: Suomalainen Lääkäriseura Duodecim, 2009 (viitattu 25.9.2020). Saatavilla internetissä: www.kaypahoito.fi
- Fitzgerald P, Siddle HJ, Backhouse MR ym. Prevalence and microbiological characteristics of clinically infected foot-ulcers in patients with rheumatoid arthritis: a retrospective exploratory study. J Foot Ankle Res 2015;8:38 «PMID: 26279683»PubMed
- Gullick NJ, Scott DL. Co-morbidities in established rheumatoid arthritis. Best Pract Res Clin Rheumatol 2011;25:469-83 «PMID: 22137918»PubMed
- Jaakkola JI, Mann RA. A review of rheumatoid arthritis affecting the foot and ankle. Foot Ankle Int 2004;25:866-74 «PMID: 15680099»PubMed
- Trieb K. Management of the foot in rheumatoid arthritis. J Bone Joint Surg Br 2005;87:1171-7 «PMID: 16129737»PubMed
- Farrow SJ, Kingsley GH, Scott DL. Interventions for foot disease in rheumatoid arthritis: a systematic review. Arthritis Rheum 2005;53:593-602 «PMID: 16082642»PubMed
- Jennette JC, Falk RJ, Bacon PA ym. 2012 revised International Chapel Hill Consensus Conference Nomenclature of Vasculitides. Arthritis Rheum 2013;65:1-11 «PMID: 23045170»PubMed
- Sunderkötter CH, Zelger B, Chen KR ym. Nomenclature of Cutaneous Vasculitis: Dermatologic Addendum to the 2012 Revised International Chapel Hill Consensus Conference Nomenclature of Vasculitides. Arthritis Rheumatol 2018;70:171-184 «PMID: 29136340»PubMed
- Wang EA, Steel A, Luxardi G ym. Classic Ulcerative Pyoderma Gangrenosum Is a T Cell-Mediated Disease Targeting Follicular Adnexal Structures: A Hypothesis Based on Molecular and Clinicopathologic Studies. Front Immunol 2017;8:1980 «PMID: 29379508»PubMed
- Al Ghazal P, Herberger K, Schaller J ym. Associated factors and comorbidities in patients with pyoderma gangrenosum in Germany: a retrospective multicentric analysis in 259 patients. Orphanet J Rare Dis 2013;8:136 «PMID: 24010984»PubMed
- Zuo KJ, Fung E, Tredget EE ym. A systematic review of post-surgical pyoderma gangrenosum: identification of risk factors and proposed management strategy. J Plast Reconstr Aesthet Surg 2015;68:295-303 «PMID: 25589459»PubMed
- Pichler M, Thuile T, Gatscher B ym. Systematic review of surgical treatment of pyoderma gangrenosum with negative pressure wound therapy or skin grafting. J Eur Acad Dermatol Venereol 2017;31:e61-e67 «PMID: 27225541»PubMed
- Hughes AP, Jackson JM, Callen JP. Clinical features and treatment of peristomal pyoderma gangrenosum. JAMA 2000;284:1546-8 «PMID: 11000649»PubMed
- Hafner J. Calciphylaxis and Martorell Hypertensive Ischemic Leg Ulcer: Same Pattern - One Pathophysiology. Dermatology 2016;232:523-533 «PMID: 27622522»PubMed
- Hafner J, Nobbe S, Partsch H ym. Martorell hypertensive ischemic leg ulcer: a model of ischemic subcutaneous arteriolosclerosis. Arch Dermatol 2010;146:961-8 «PMID: 20855694»PubMed
- Nigwekar SU, Wolf M, Sterns RH ym. Calciphylaxis from nonuremic causes: a systematic review. Clin J Am Soc Nephrol 2008;3:1139-43 «PMID: 18417747»PubMed
- Vuerstaek JD, Reeder SW, Henquet CJ ym. Arteriolosclerotic ulcer of Martorell. J Eur Acad Dermatol Venereol 2010;24:867-74 «PMID: 20113382»PubMed
- Nigwekar SU. Calciphylaxis. Curr Opin Nephrol Hypertens 2017;26:276-281 «PMID: 28375870»PubMed
- Nigwekar SU, Thadhani R, Brandenburg VM. Calciphylaxis. N Engl J Med 2018;378:1704-1714 «PMID: 29719190»PubMed
- Torregrosa JV, Sánchez-Escuredo A, Barros X ym. Clinical management of calcific uremic arteriolopathy before and after therapeutic inclusion of bisphosphonates. Clin Nephrol 2015;83:231-4 «PMID: 24075020»PubMed
- Conde Montero E, Guisado Muñoz S, Pérez Jerónimo L ym. Martorell Hypertensive Ischemic Ulcer Successfully Treated With Punch Skin Grafting. Wounds 2018;30:E9-E12 «PMID: 29481334»PubMed
- Lam G, Ross FL, Chiu ES. Nonhealing Ulcers in Patients with Tophaceous Gout: A Systematic Review. Adv Skin Wound Care 2017;30:230-237 «PMID: 28426572»PubMed
- Hughes M, Herrick AL. Digital ulcers in systemic sclerosis. Rheumatology (Oxford) 2017;56:14-25 «PMID: 27094599»PubMed
- Hoffman MD. Atypical ulcers. Dermatol Ther 2013;26:222-35 «PMID: 23742283»PubMed
- Chatterjee SS, Mitra S. Dermatitis Artefacta Mimicking Borderline Personality Disorder: Sometimes, Skin Could Be Misleading. Clin Psychopharmacol Neurosci 2016;14:311-3 «PMID: 27489388»PubMed
- Lantis JC 2nd, Boone D, Lee L ym. The effect of percutaneous intervention on wound healing in patients with mixed arterial venous disease. Ann Vasc Surg 2011;25:79-86 «PMID: 21172582»PubMed
- Hedayati N, Carson JG, Chi YW ym. Management of mixed arterial venous lower extremity ulceration: A review. Vasc Med 2015;20:479-86 «PMID: 26206851»PubMed
- Mosti G, Cavezzi A, Massimetti G ym. Recalcitrant Venous Leg Ulcers May Heal by Outpatient Treatment of Venous Disease Even in the Presence of Concomitant Arterial Occlusive Disease. Eur J Vasc Endovasc Surg 2016;52:385-91 «PMID: 27476154»PubMed
- Adam DJ, Naik J, Hartshorne T ym. The diagnosis and management of 689 chronic leg ulcers in a single-visit assessment clinic. Eur J Vasc Endovasc Surg 2003;25:462-8 «PMID: 12713787»PubMed
- Treiman GS, Copland S, McNamara RM ym. Factors influencing ulcer healing in patients with combined arterial and venous insufficiency. J Vasc Surg 2001;33:1158-64 «PMID: 11389412»PubMed
- Gohel MS, Heatley F, Liu X ym. A Randomized Trial of Early Endovenous Ablation in Venous Ulceration. N Engl J Med 2018;378:2105-2114 «PMID: 29688123»PubMed
- Gohel MS, Barwell JR, Taylor M ym. Long term results of compression therapy alone versus compression plus surgery in chronic venous ulceration (ESCHAR): randomised controlled trial. BMJ 2007;335:83 «PMID: 17545185»PubMed
- Raju S, Lurie F, O'Donnell TF Jr. Compression use in the era of endovenous interventions and wound care centers. J Vasc Surg Venous Lymphat Disord 2016;4:346-54 «PMID: 27318058»PubMed
- Venous Forum of the Royal Society of Medicine., Berridge D, Bradbury AW ym. Recommendations for the referral and treatment of patients with lower limb chronic venous insufficiency (including varicose veins). Phlebology 2011;26:91-3 «PMID: 21471582»PubMed
- O'Donnell TF Jr, Passman MA, Marston WA ym. Management of venous leg ulcers: clinical practice guidelines of the Society for Vascular Surgery ® and the American Venous Forum. J Vasc Surg 2014;60:3S-59S «PMID: 24974070»PubMed
- Kallio M, Viljamaa J, Ranta T, Ahmajärvi K. Kompressio - vaikuttavaa haavojen hoitoa. Duodecim. 2020;136(15):1726–33.
- Partsch H, Mortimer P. Compression for leg wounds. Br J Dermatol 2015;173:359-69 «PMID: 26094638»PubMed
- O'Meara S, Tierney J, Cullum N ym. Four layer bandage compared with short stretch bandage for venous leg ulcers: systematic review and meta-analysis of randomised controlled trials with data from individual patients. BMJ 2009;338:b1344 «PMID: 19376798»PubMed
- Montminy ML, Jayaraj A, Raju S. A systematic review of the efficacy and limitations of venous intervention in stasis ulceration. J Vasc Surg Venous Lymphat Disord 2018;6:376-398.e1 «PMID: 29452957»PubMed
- Nelson EA, Adderley U. Venous leg ulcers. BMJ Clin Evid 2016;2016: «PMID: 26771825»PubMed
- Andriessen A, Apelqvist J, Mosti G ym. Compression therapy for venous leg ulcers: risk factors for adverse events and complications, contraindications - a review of present guidelines. J Eur Acad Dermatol Venereol 2017;31:1562-1568 «PMID: 28602045»PubMed
- Attaran RR, Cavanaugh A, Tsay C ym. Safety of compression therapy for venous ulcer disease in the setting of congestive heart failure. Phlebology 2020;35:556-560 «PMID: 32028849»PubMed
- Rabe E, Partsch H, Morrison N ym. Risks and contraindications of medical compression treatment - A critical reappraisal. An international consensus statement. Phlebology 2020;35:447-460 «PMID: 32122269»PubMed
- Mosti G, Iabichella ML, Partsch H. Compression therapy in mixed ulcers increases venous output and arterial perfusion. J Vasc Surg 2012;55:122-8 «PMID: 21944912»PubMed
- Caine S, editor. Understanding compression therapy. EWMA Position Document. 2003;
- Humphreys ML, Stewart AH, Gohel MS ym. Management of mixed arterial and venous leg ulcers. Br J Surg 2007;94:1104-7 «PMID: 17497654»PubMed
- Wu SC, Crews RT, Skratsky M ym. Control of lower extremity edema in patients with diabetes: Double blind randomized controlled trial assessing the efficacy of mild compression diabetic socks. Diabetes Res Clin Pract 2017;127:35-43 «PMID: 28315576»PubMed
- Rother U, Grussler A, Griesbach C ym. Safety of medical compression stockings in patients with diabetes mellitus or peripheral arterial disease. BMJ Open Diabetes Res Care 2020;8: «PMID: 32503811»PubMed
- Nelson EA, Bell-Syer SE. Compression for preventing recurrence of venous ulcers. Cochrane Database Syst Rev 2014;:CD002303 «PMID: 25203307»PubMed
- Bjork R. S.T.R.I.D.E. professional guide to compression garment selection for the lower extremities. J Wound Care 2019;28:S3 «PMID: 31295077»PubMed
- Franks PJ, Barker J, Collier M ym. Management of Patients With Venous Leg Ulcers: Challenges and Current Best Practice. J Wound Care 2016;25 Suppl 6:S1-S67 «PMID: 27292202»PubMed
- Moffatt C, Kommala D, Dourdin N ym. Venous leg ulcers: patient concordance with compression therapy and its impact on healing and prevention of recurrence. Int Wound J 2009;6:386-93 «PMID: 19912396»PubMed
- Delis KT, Husmann MJ, Nicolaides AN ym. Enhancing foot skin blood flux in peripheral vascular disease using intermittent pneumatic compression: controlled study on claudicants and grafted arteriopaths. World J Surg 2002;26:861-6 «PMID: 12096335»PubMed
- Delis KT, Nicolaides AN. Effect of intermittent pneumatic compression of foot and calf on walking distance, hemodynamics, and quality of life in patients with arterial claudication: a prospective randomized controlled study with 1-year follow-up. Ann Surg 2005;241:431-41 «PMID: 15729065»PubMed
- Moran PS, Teljeur C, Harrington P ym. A systematic review of intermittent pneumatic compression for critical limb ischaemia. Vasc Med 2015;20:41-50 «PMID: 25270409»PubMed
- Koljonen ym. Plastiikkakirurgia; Haavan paraneminen; Haavan paranemisen tyypit. Kirjassa: Leppäniemi A, Kuokkanen H, Salminen P (toim.) Kirurgia. 3., uudistettu painos 2018. Kustannus oy Duodecim, Helsinki
- Atkin L, Bucko Z, Conde Montero E ym. Implementing TIMERS: the race against hard-to-heal wounds. J Wound Care 2019;23:S1-S50 «PMID: 30835604»PubMed
- Lindsay E, Renyi R, Wilkie P ym. Patient-centred care: a call to action for wound management. J Wound Care 2017;26:662-677 «PMID: 29131749»PubMed
- Harries RL, Bosanquet DC, Harding KG. Wound bed preparation: TIME for an update. Int Wound J 2016;13 Suppl 3:8-14 «PMID: 27547958»PubMed
- Fernandez R, Griffiths R. Water for wound cleansing. Cochrane Database Syst Rev 2012;:CD003861 «PMID: 22336796»PubMed
- Ihoinfektiot. Käypä hoito -suositus. Suomalaisen Lääkäriseuran Duodecimin ja Suomen Ihotautilääkäriyhdistys ry:n asettama työryhmä. Helsinki: Suomalainen Lääkäriseura Duodecim, 2021 (viitattu 15.3.2021). Saatavilla internetissä: www.kaypahoito.fi
- Doerler M, Reich-Schupke S, Altmeyer P ym. Impact on wound healing and efficacy of various leg ulcer debridement techniques. J Dtsch Dermatol Ges 2012;10:624-32 «PMID: 22591415»PubMed
- Murphy C, Atkin L, Swanson T ym. Defying hard-to-heal wounds with an early antibiofilm intervention strategy: wound hygiene. J Wound Care 2020;29 (Sup3b):S1-S26, PMID: 32160083
- Grey JE, Harding KG, Enoch S. Venous and arterial leg ulcers. BMJ 2006;332:347-50 «PMID: 16470058»PubMed
- Alaraajojen tukkiva valtimotauti. Käypä hoito -suositus. Suomalaisen Lääkäriseuran Duodecimin ja Suomen Verisuonikirurgisen Yhdistyksen asettama työryhmä. Helsinki: Suomalainen Lääkäriseura Duodecim, 2021 (viitattu 15.3.2021). Saatavilla internetissä: www.kaypahoito.fi
- Strohal R, Dissemond J, Jordan O'Brien J ym. An updated overview and clarification of the principle role of debridement. J Wound Care 2013;22 Suppl:S1-S52 «PMID: 23921524»PubMed
- Dumville JC, Worthy G, Bland JM ym. Larval therapy for leg ulcers (VenUS II): randomised controlled trial. BMJ 2009;338:b773 «PMID: 19304577»PubMed
- Dini V, Janowska A, Oranges T ym. Surrounding skin management in venous leg ulcers: A systematic review. J Tissue Viability 2020;29:169-175 «PMID: 32151489»PubMed
- Hess CT. Wound Care Medical Record Documentation. Adv Skin Wound Care 2018;31:479-480 «PMID: 30234578»PubMed
- Briggs M, Nelson EA, Martyn-St James M. Topical agents or dressings for pain in venous leg ulcers. Cochrane Database Syst Rev 2012;11:CD001177 «PMID: 23152206»PubMed
- Steed DL, Donohoe D, Webster MW ym. Effect of extensive debridement and treatment on the healing of diabetic foot ulcers. Diabetic Ulcer Study Group. J Am Coll Surg 1996;183:61-4 «PMID: 8673309»PubMed
- Smith J. Debridement of diabetic foot ulcers. Cochrane Database Syst Rev 2002;:CD003556 «PMID: 12519603»PubMed
- Schultz GS, Sibbald RG, Falanga V ym. Wound bed preparation: a systematic approach to wound management. Wound Repair Regen 2003;11 Suppl 1:S1-28 «PMID: 12654015»PubMed
- Piaggesi A, Schipani E, Campi F ym. Conservative surgical approach versus non-surgical management for diabetic neuropathic foot ulcers: a randomized trial. Diabet Med 1998;15:412-7 «PMID: 9609364»PubMed
- Attinger CE, Bulan EJ. Débridement. The key initial first step in wound healing. Foot Ankle Clin 2001;6:627-60 «PMID: 12134576»PubMed
- Lipsky BA, Berendt AR, Cornia PB ym. 2012 Infectious Diseases Society of America clinical practice guideline for the diagnosis and treatment of diabetic foot infections. Clin Infect Dis 2012;54:e132-73 «PMID: 22619242»PubMed
- Gelfand JM, Hoffstad O, Margolis DJ. Surrogate endpoints for the treatment of venous leg ulcers. J Invest Dermatol 2002;119:1420-5 «PMID: 12485449»PubMed
- Oien RF, Håkansson A, Hansen BU ym. Pinch grafting of chronic leg ulcers in primary care: fourteen years' experience. Acta Derm Venereol 2002;82:275-8 «PMID: 12361132»PubMed
- Milic DJ, Zivic SS, Bogdanovic DC ym. Risk factors related to the failure of venous leg ulcers to heal with compression treatment. J Vasc Surg 2009;49:1242-7 «PMID: 19233601»PubMed
- Patel GK. The role of nutrition in the management of lower extremity wounds. Int J Low Extrem Wounds 2005;4:12-22 «PMID: 15860449»PubMed
- Koljonen V, Patja K, Tukiainen E. Tupakoinnin vaikutukset haavan paranemiseen. Suom Lääkäril 2006;61:3203-8
- Chan LK, Withey S, Butler PE. Smoking and wound healing problems in reduction mammaplasty: is the introduction of urine nicotine testing justified? Ann Plast Surg 2006;56:111-5 «PMID: 16432315»PubMed
- Gilliland EL, Nathwani N, Dore CJ ym. Bacterial colonisation of leg ulcers and its effect on the success rate of skin grafting. Ann R Coll Surg Engl 1988;70:105-8 «PMID: 3044237»PubMed
- Bizer LS, Ramos S, Weiss PR. A prospective randomized double blind study of perioperative antibiotic use in the grafting of ulcers of the lower extremity. Surg Gynecol Obstet 1992;175:113-4 «PMID: 1636133»PubMed
- Høgsberg T, Bjarnsholt T, Thomsen JS ym. Success rate of split-thickness skin grafting of chronic venous leg ulcers depends on the presence of Pseudomonas aeruginosa: a retrospective study. PLoS One 2011;6:e20492 «PMID: 21655269»PubMed
- Borrelli MR, Sinha V, Landin ML ym. A systematic review and meta-analysis of antibiotic prophylaxis in skin graft surgery: A protocol. Int J Surg Protoc 2019;14:14-18 «PMID: 31851735»PubMed
- Ariyan S, Martin J, Lal A ym. Antibiotic prophylaxis for preventing surgical-site infection in plastic surgery: an evidence-based consensus conference statement from the American Association of Plastic Surgeons. Plast Reconstr Surg 2015;135:1723-1739 «PMID: 25724064»PubMed
- Oien RF, Håkansson A, Ahnlide I ym. Pinch grafting in hospital and primary care: a cost analysis. J Wound Care 2001;10:164-9 «PMID: 12964324»PubMed
- Baumeister S, Dragu A, Jester A ym. [The role of plastic and reconstructive surgery within an interdisciplinary treatment concept for diabetic ulcers of the foot]. Dtsch Med Wochenschr 2004;129:676-80 «PMID: 15026963»PubMed
- Attinger CE, Ducic I, Cooper P ym. The role of intrinsic muscle flaps of the foot for bone coverage in foot and ankle defects in diabetic and nondiabetic patients. Plast Reconstr Surg 2002;110:1047-54; discussion 1055-7 «PMID: 12198416»PubMed
- Ducic I, Attinger CE. Foot and ankle reconstruction: pedicled muscle flaps versus free flaps and the role of diabetes. Plast Reconstr Surg 2011;128:173-180 «PMID: 21399565»PubMed
- Jones JE, Nelson EA, Al-Hity A. Skin grafting for venous leg ulcers. Cochrane Database Syst Rev 2013;:CD001737 «PMID: 23440784»PubMed
- Kipu. Käypä hoito -suositus. Suomalaisen Lääkäriseuran Duodecimin, Suomen Anestesiologiyhdistyksen ja Suomen Yleislääketieteen yhdistyksen asettama työryhmä. Helsinki: Suomalainen Lääkäriseura Duodecim, 2015 (viitattu pp.kk.vvvv). Saatavilla internetissä: www.kaypahoito.fi
- Leren L, Johansen E, Eide H ym. Pain in persons with chronic venous leg ulcers: A systematic review and meta-analysis. Int Wound J 2020;17:466-484 «PMID: 31898398»PubMed
- Jull A, Slark J, Parsons J. Prescribed Exercise With Compression vs Compression Alone in Treating Patients With Venous Leg Ulcers: A Systematic Review and Meta-analysis. JAMA Dermatol 2018;154:1304-1311 «PMID: 30285080»PubMed
- Finnane A, Janda M, Hayes SC. Review of the evidence of lymphedema treatment effect. Am J Phys Med Rehabil 2015;94:483-98 «PMID: 25741621»PubMed
- Alguire PC, Mathes BM. Chronic venous insufficiency and venous ulceration. J Gen Intern Med 1997;12:374-83 «PMID: 9192256»PubMed
- Bartoli E, Rossi L, Sola D ym. Use, misuse and abuse of diuretics. Eur J Intern Med 2017;39:9-17 «PMID: 28233622»PubMed
- Petrek JA, Pressman PI, Smith RA. Lymphedema: current issues in research and management. CA Cancer J Clin 2000;50:292-307; quiz 308-11 «PMID: 11075239»PubMed
- Warren AG, Brorson H, Borud LJ ym. Lymphedema: a comprehensive review. Ann Plast Surg 2007;59:464-72 «PMID: 17901744»PubMed
- Grada AA, Phillips TJ. Lymphedema: Pathophysiology and clinical manifestations. J Am Acad Dermatol 2017;77:1009-1020 «PMID: 29132848»PubMed
- Tupakka- ja nikotiiniriippuvuuden ehkäisy ja hoito. Käypä hoito -suositus. Suomalaisen Lääkäriseuran Duodecimin ja Suomen Yleislääketieteen yhdistyksen asettama työryhmä. Helsinki: Suomalainen Lääkäriseura Duodecim, 2018 (viitattu 29.12.2020). Saatavilla internetissä: www.kaypahoito.fi
- McDaniel JC, Browning KK. Smoking, chronic wound healing, and implications for evidence-based practice. J Wound Ostomy Continence Nurs 2014;41:415-23; quiz E1-2 «PMID: 25188797»PubMed
- Whiteford L. Nicotine, CO and HCN: the detrimental effects of smoking on wound healing. Br J Community Nurs 2003;8:S22-6 «PMID: 14700008»PubMed
- Vitse J, Bekara F, Byun S ym. A Double-Blind, Placebo-Controlled Randomized Evaluation of the Effect of Low-Level Laser Therapy on Venous Leg Ulcers. Int J Low Extrem Wounds 2017;16:29-35 «PMID: 28682676»PubMed
- Assadian O, Ousey KJ, Daeschlein G ym. Effects and safety of atmospheric low-temperature plasma on bacterial reduction in chronic wounds and wound size reduction: A systematic review and meta-analysis. Int Wound J 2019;16:103-111 «PMID: 30311743»PubMed
- Gottrup F, Dissemond J, Baines C ym. Use of Oxygen Therapies in Wound Healing. J Wound Care 2017;26:S1-S43 «PMID: 28475468»PubMed
- Lipsky BA, Berendt AR, Embil J ym. Diagnosing and treating diabetic foot infections. Diabetes Metab Res Rev 2004;20 Suppl 1:S56-64 «PMID: 15150816»PubMed
- Alinovi A, Bassissi P, Pini M. Systemic administration of antibiotics in the management of venous ulcers. A randomized clinical trial. J Am Acad Dermatol 1986;15:186-91 «PMID: 3528240»PubMed
- Eriksson G, Eklund AE, Kallings LO. The clinical significance of bacterial growth in venous leg ulcers. Scand J Infect Dis 1984;16:175-80 «PMID: 6204377»PubMed
- Halbert AR, Stacey MC, Rohr JB ym. The effect of bacterial colonization on venous ulcer healing. Australas J Dermatol 1992;33:75-80 «PMID: 1294056»PubMed
- Kontiainen S, Rinne E. Bacteria in ulcera crurum. Acta Derm Venereol 1988;68:240-4 «PMID: 2455418»PubMed
- Siddiqui AR, Bernstein JM. Chronic wound infection: facts and controversies. Clin Dermatol 2010;28:519-26 «PMID: 20797512»PubMed
- Gjødsbøl K, Christensen JJ, Karlsmark T ym. Multiple bacterial species reside in chronic wounds: a longitudinal study. Int Wound J 2006;3:225-31 «PMID: 16984578»PubMed
- Sprockett DD, Ammons CG, Tuttle MS. Use of 16S rRNA sequencing and quantitative PCR to correlate venous leg ulcer bacterial bioburden dynamics with wound expansion, antibiotic therapy, and healing. Wound Repair Regen 2015;23:765-71 «PMID: 25902876»PubMed
- Moore K, Hall V, Paull A ym. Surface bacteriology of venous leg ulcers and healing outcome. J Clin Pathol 2010;63:830-4 «PMID: 20671048»PubMed
- Davies CE, Hill KE, Newcombe RG ym. A prospective study of the microbiology of chronic venous leg ulcers to reevaluate the clinical predictive value of tissue biopsies and swabs. Wound Repair Regen 2007;15:17-22 «PMID: 17244315»PubMed
- Madsen SM, Westh H, Danielsen L ym. Bacterial colonization and healing of venous leg ulcers. APMIS 1996;104:895-9 «PMID: 9048868»PubMed
- Bjarnsholt T, Kirketerp-Møller K, Jensen PØ ym. Why chronic wounds will not heal: a novel hypothesis. Wound Repair Regen 2008;16:2-10 «PMID: 18211573»PubMed
- Malone M, Bjarnsholt T, McBain AJ ym. The prevalence of biofilms in chronic wounds: a systematic review and meta-analysis of published data. J Wound Care 2017;26:20-25 «PMID: 28103163»PubMed
- Gottrup F, Apelqvist J, Bjarnsholt T ym. Antimicrobials and Non-Healing Wounds. Evidence, controversies and suggestions-key messages. J Wound Care 2014;23:477-8, 480, 482 «PMID: 25296348»PubMed
- Renner R, Sticherling M, Rüger R ym. Persistence of bacteria like Pseudomonas aeruginosa in non-healing venous ulcers. Eur J Dermatol 2012;22:751-7 «PMID: 23220150»PubMed
- Hansson C, Hoborn J, Möller A ym. The microbial flora in venous leg ulcers without clinical signs of infection. Repeated culture using a validated standardised microbiological technique. Acta Derm Venereol 1995;75:24-30 «PMID: 7747531»PubMed
- Trengove NJ, Stacey MC, McGechie DF ym. Qualitative bacteriology and leg ulcer healing. J Wound Care 1996;5:277-80 «PMID: 8850916»PubMed
- Douglas WS, Simpson NB. Guidelines for the management of chronic venous leg ulceration. Report of a multidisciplinary workshop. British Association of Dermatologists and the Research Unit of the Royal College of Physicians. Br J Dermatol 1995;132:446-52 «PMID: 7718464»PubMed
- Miller CN, Carville K, Newall N ym. Assessing bacterial burden in wounds: comparing clinical observation and wound swabs. Int Wound J 2011;8:45-55 «PMID: 21078131»PubMed
- White RJ, Cutting KF. Critical colonization--the concept under scrutiny. Ostomy Wound Manage 2006;52:50-6 «PMID: 17146118»PubMed
- Oien RF, Forssell HW. Ulcer healing time and antibiotic treatment before and after the introduction of the Registry of Ulcer Treatment: an improvement project in a national quality registry in Sweden. BMJ Open 2013;3:e003091 «PMID: 23959752»PubMed
- O'Meara S, Cullum N, Majid M ym. Systematic reviews of wound care management: (3) antimicrobial agents for chronic wounds; (4) diabetic foot ulceration. Health Technol Assess 2000;4:1-237 «PMID: 11074391»PubMed
- Singer AJ, Tassiopoulos A, Kirsner RS. Evaluation and Management of Lower-Extremity Ulcers. N Engl J Med 2017;377:1559-1567 «PMID: 29045216»PubMed
- Evidence-based (S3) guidelines for diagnostics and treatment of venous leg ulcers. J Eur Acad Dermatol Venereol 2016;30:1843-1875 «PMID: 27558268»PubMed
- Raff AB, Kroshinsky D. Cellulitis: A Review. JAMA 2016;316:325-37 «PMID: 27434444»PubMed
- Dupuy A, Benchikhi H, Roujeau JC ym. Risk factors for erysipelas of the leg (cellulitis): case-control study. BMJ 1999;318:1591-4 «PMID: 10364117»PubMed
- Björnsdóttir S, Gottfredsson M, Thórisdóttir AS ym. Risk factors for acute cellulitis of the lower limb: a prospective case-control study. Clin Infect Dis 2005;41:1416-22 «PMID: 16231251»PubMed
- Järbrink K, Ni G, Sönnergren H ym. Prevalence and incidence of chronic wounds and related complications: a protocol for a systematic review. Syst Rev 2016;5:152 «PMID: 27609108»PubMed
- Nelzén O, Bergqvist D, Lindhagen A. Venous and non-venous leg ulcers: clinical history and appearance in a population study. Br J Surg 1994;81:182-7 «PMID: 8156328»PubMed
- McCosker L, Tulleners R, Cheng Q ym. Chronic wounds in Australia: A systematic review of key epidemiological and clinical parameters. Int Wound J 2019;16:84-95 «PMID: 30259680»PubMed
- Brem H, Kirsner RS, Falanga V. Protocol for the successful treatment of venous ulcers. Am J Surg 2004;188:1-8 «PMID: 15223495»PubMed
- Chakraborti C, Le C, Yanofsky A. Sensitivity of superficial cultures in lower extremity wounds. J Hosp Med 2010;5:415-20 «PMID: 20845440»PubMed
- Copeland-Halperin LR, Kaminsky AJ, Bluefeld N ym. Sample procurement for cultures of infected wounds: a systematic review. J Wound Care 2016;25:S4-6, S8-10 «PMID: 27068349»PubMed
- Cox NH. Management of lower leg cellulitis. Clin Med (Lond) 2002;2:23-7 «PMID: 11871634»PubMed
- Simon DA, Dix FP, McCollum CN. Management of venous leg ulcers. BMJ 2004;328:1358-62 «PMID: 15178615»PubMed
- Weingarten MS. State-of-the-art treatment of chronic venous disease. Clin Infect Dis 2001;32:949-54 «PMID: 11247717»PubMed
- Swartz MN. Clinical practice. Cellulitis. N Engl J Med 2004;350:904-12 «PMID: 14985488»PubMed
- Lipsky BA, Dryden M, Gottrup F ym. Antimicrobial stewardship in wound care: a Position Paper from the British Society for Antimicrobial Chemotherapy and European Wound Management Association. J Antimicrob Chemother 2016;71:3026-3035 «PMID: 27494918»PubMed
- Wiström J, Lindholm C, Melhus A ym. [Infections and treatment of chronic leg ulcers: the use of antibiotics is too excessive, restrictive prescription is recommended]. Lakartidningen 1999;96:42-6 «PMID: 9951248»PubMed
- Martin SJ, Zeigler DG. The use of fluoroquinolones in the treatment of skin infections. Expert Opin Pharmacother 2004;5:237-46 «PMID: 14996621»PubMed
- Wald-Dickler N, Spellberg B. Short-course Antibiotic Therapy-Replacing Constantine Units With "Shorter Is Better". Clin Infect Dis 2019;69:1476-1479 «PMID: 30615129»PubMed
- Ihon bakteeri-infektiot (online). Käypä hoito -suositus . Suomalaisen Lääkäriseuran Duodecimin ja Suomen Ihotautilääkäriyhdistys ry:n asettama työryhmä. Helsinki: Suomalainen Lääkäriseura Duodecim, 2010. Saatavilla Internetissä: http://www.kaypahoito.fi
- Dilemmas when managing cellulitis. Drug Ther Bull 2003;41:43-6 «PMID: 12848099»PubMed
- Stevens DL, Bisno AL, Chambers HF ym. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the Infectious Diseases Society of America. Clin Infect Dis 2014;59:e10-52 «PMID: 24973422»PubMed
- Brindle R, Williams OM, Barton E ym. Assessment of Antibiotic Treatment of Cellulitis and Erysipelas: A Systematic Review and Meta-analysis. JAMA Dermatol 2019;: «PMID: 31188407»PubMed
- Karppelin M ja Syrjänen J. Ruusutulehdus – diagnosoi oikein, lopeta hoito ajoissa. Suomen Lääkäril 2019;74:2154-9
- Wild T, Sobotka LA, Mrozkova A. Nutrition and wound healing. Basic in Clinical Nutrition 2019; p.519-525
- Terveyttä ruoasta, suomalaiset suositukset 2014. Valtion ravitsemusneuvottelukunta. https://www.ruokavirasto.fi/globalassets/teemat/terveytta-edistava-ruokavalio/kuluttaja-ja-ammattilaismateriaali/julkaisut/ravitsemussuositukset_2014_fi_web_versio_5.pdf
- Windsor JA, Knight GS, Hill GL. Wound healing response in surgical patients: recent food intake is more important than nutritional status. Br J Surg 1988;75:135-7 «PMID: 3349300»PubMed
- Cederholm T, Barazzoni R, Austin P ym. ESPEN guidelines on definitions and terminology of clinical nutrition. Clin Nutr 2017;36:49-64 «PMID: 27642056»PubMed
- Cederholm T, Jensen GL, Correia MITD ym. GLIM criteria for the diagnosis of malnutrition - A consensus report from the global clinical nutrition community. Clin Nutr 2019;38:1-9 «PMID: 30181091»PubMed
- Wild T, Rahbarnia A, Kellner M ym. Basics in nutrition and wound healing. Nutrition 2010;26:862-6 «PMID: 20692599»PubMed
- Sen CK. Human Wounds and Its Burden: An Updated Compendium of Estimates. Adv Wound Care (New Rochelle) 2019;8:39-48 «PMID: 30809421»PubMed
- Szewczyk MT, Jawien A, Kedziora-Kornatowska K ym. The nutritional status of older adults with and without venous ulcers: a comparative, descriptive study. Ostomy Wound Manage 2008;54:34-6, 38-40, 42 «PMID: 18812623»PubMed
- Wissing U, Ek AC, Unosson M. A follow-up study of ulcer healing, nutrition, and life-situation in elderly patients with leg ulcers. J Nutr Health Aging 2001;5:37-42 «PMID: 11250668»PubMed
- Legendre C, Debure C, Meaume S ym. Impact of protein deficiency on venous ulcer healing. J Vasc Surg 2008;48:688-93 «PMID: 18579333»PubMed
- Renner R, Garibaldi MDS, Benson S ym. Nutrition status in patients with wounds: a cross-sectional analysis of 50 patients with chronic leg ulcers or acute wounds. Eur J Dermatol 2019;29:619-626 «PMID: 31903952»PubMed
- Tobón J, Whitney JD, Jarrett M. Nutritional status and wound severity of overweight and obese patients with venous leg ulcers: a pilot study. J Vasc Nurs 2008;26:43-52 «PMID: 18492557»PubMed
- Finlayson K, Edwards H, Courtney M. Factors associated with recurrence of venous leg ulcers: a survey and retrospective chart review. Int J Nurs Stud 2009;46:1071-8 «PMID: 19185862»PubMed
- Barber GA, Weller CD, Gibson SJ. Effects and associations of nutrition in patients with venous leg ulcers: A systematic review. J Adv Nurs 2018;74:774-787 «PMID: 28985441»PubMed
- Wissing U, Ek AC, Unosson M. Life situation and function in elderly people with and without leg ulcers. Scand J Caring Sci 2002;16:59-65 «PMID: 11985750»PubMed
- Bauer JD, Isenring E, Waterhouse M. The effectiveness of a specialised oral nutrition supplement on outcomes in patients with chronic wounds: a pragmatic randomised study. J Hum Nutr Diet 2013;26:452-8 «PMID: 23627791»PubMed
- Valtion ravitsemusneuvottelukunta. 2010. Ravitsemushoito. Suositus sairaaloihin, terveyskeskuksiin, palvelu- ja hoitokoteihin sekä kuntoutuskeskuksiin. Valtion ravitsemusneuvottelukunta. Edita. Helsinki 2010. WWW.ravitsemusneuvottelukunta.fi «https://www.ruokavirasto.fi/globalassets/teemat/terveytta-edistava-ruokavalio/ravitsemus--ja-ruokasuositukset/ravitsemushoito_netti_2.painos.pdf»12
- Kondrup J, Allison SP, Elia M ym. ESPEN guidelines for nutrition screening 2002. Clin Nutr 2003;22:415-21 «PMID: 12880610»PubMed
- Gethin G, Probst S, Stryja J ym. Evidence for person-centred care in chronic wound care: A systematic review and recommendations for practice. J Wound Care 2020;29:S1-S22 «PMID: 32935648»PubMed
- Finlayson K, Miaskowski C, Alexander K ym. Distinct Wound Healing and Quality-of-Life Outcomes in Subgroups of Patients With Venous Leg Ulcers With Different Symptom Cluster Experiences. J Pain Symptom Manage 2017;53:871-879 «PMID: 28063868»PubMed
- Briggs M, Flemming K. Living with leg ulceration: a synthesis of qualitative research. J Adv Nurs 2007;59:319-28 «PMID: 17608682»PubMed
- Moore Z, Butcher G, Corbett LQ ym. Exploring the concept of a team approach to wound care: Managing wounds as a team. J Wound Care 2014;23 Suppl 5b:S1-S38 «PMID: 25191792»PubMed
- Guest JF, Fuller GW, Vowden P. Venous leg ulcer management in clinical practice in the UK: costs and outcomes. Int Wound J 2018;15:29-37 «PMID: 29243398»PubMed
- Lindholm C, Searle R. Wound management for the 21st century: combining effectiveness and efficiency. Int Wound J 2016;13 Suppl 2:5-15 «PMID: 27460943»PubMed
- Korhonen K, Lepäntalo M. Ongelmahaavojen hoitoketjun kehittäminen tehostaa hoitoa ja tuo säästöjä. Suom Lääkäril 2012;43:3119-23
- Phillips CJ, Humphreys I, Thayer D ym. Cost of managing patients with venous leg ulcers. Int Wound J 2020;17:1074-1082 «PMID: 32383324»PubMed
- STM (Sosiaali- ja terveysministeriö) 2013. Terveyskeskusten hoitotarvikejakelu. https://www.kuntaliitto.fi/sites/default/files/media/file/Kuntainfo_4_2013_stm_kl.pdf

